术前系统免疫炎症指数对非肌层浸润性膀胱癌预后的评估价值
2022-04-21王博文一洪星磊冯一鸣苗腾飞乔保平
李 攀,王博文一,洪星磊,冯一鸣,苗腾飞,乔保平
(郑州大学第一附属医院,河南 郑州 450052)
膀胱癌作为泌尿系统最常见的恶性肿瘤之一,严重影响患者的生存和生活质量,全球每年死于膀胱癌的患者约达17万人[1],是全球恶性肿瘤的第13大死亡原因[2],且发病率呈现逐年增长趋势。膀胱癌可分为非肌层浸润性膀胱癌(non-muscular invasive bladder cancer,NMIBC)和肌层浸润性膀胱癌(muscular invasive bladder cancer,MIBC),其中新发的膀胱癌患者中,NMIBC是其最常见的类型,约占75%[3],经尿道膀胱肿瘤电切术(transurethral resection of bladder tumor,TURBT)是目前治疗NMIBC的标准治疗方式,术后辅以膀胱灌注化疗或免疫治疗,但其复发率仍高达约30%~80%[4],严重影响患者的预后和生存,因此寻找可靠有效的预后评估指标对患者临床治疗有重大意义。有研究[5]表明,营养缺乏和全身炎症反应可能在肿瘤的发生、增殖、进展和转移中发挥重要作用。
系统炎症免疫指数(systemic immune-inflammation index,SII)是一种基于血小板、中性粒细胞和淋巴细胞的新型免疫炎症指标。Yang等[6]在Meta分析中报道称SII是恶性肿瘤患者疾病无进展生存时间(progression free survival,PFS)和总生存时间(overall survival,OS)的重要预测因子。有研究表明其与胃癌[7]、胰腺癌[8]、前列腺癌[9]、食管癌[10]等多种实体肿瘤的预后密切相关。但目前关于SII评估NMIBC患者预后的研究报道较少。本研究旨在探讨术前SII对接受TURBT的NMIBC患者预后的评估价值。
1 资料与方法
1.1 一般资料回顾性分析郑州大学第一附属医院泌尿外科2014年3月至2017年1月收治的257例行TURBT的NMIBC患者的临床资料。纳入标准:1)首次行TURBT且病理确诊为NMIBC的初发患者;2)相关临床随访资料完整。排除标准:1)术前行手术治疗或放化疗患者;2)合并严重心脑血管系统、血液系统、免疫系统疾病及严重肝肾功能不全等;3)合并其他恶性肿瘤或有其他恶性肿瘤病史;4)围手术期发生严重并发症。
1.2 方法通过我院的电子病历系统收集患者相关指标。流行病学指标:年龄、性别、吸烟史、高血压、糖尿病、冠心病。术后病理学指标:肿瘤数量、肿瘤大小、病理学T分期及病理分级。术前1周实验室指标:中性粒细胞、淋巴细胞、血小板,并计算SII值(SII=血小板×中性粒细胞/淋巴细胞)。术后治疗及随访:患者术后常规行膀胱灌注化疗,药物选择吡柔比星(术后24 h灌注第1次,之后每周1次,共8次,随后每个月1次,共10次),术后2 a每3个月随访1次,3~4 a每6个月随访1次,4 a后每年随访1次,截止时间至2021年9月。随访采用电话、门诊及住院等方式,内容包括泌尿系彩超、计算机断层扫描或膀胱镜,计算无复发生存时间。定义无复发生存时间为患者初次手术至首次复发的时间,随访时间2~90个月,中位随访时间63个月。随访结束时存活、死亡及失访患者的末次数据纳入统计分析。
1.3 统计学处理采用SPSS 26.0进行统计学分析。受试者工作特征(receiver operating characteristic,ROC)曲线法确定SII的最佳截断值,并根据最佳截断值将其分为高SII组和低SII组。计数资料用百分数表示,比较用χ2检验。用Kaplan-Meier法进行生存分析,并用log rank检验比较组间差异。利用COX比例风险回归模型进行单因素及多因素分析。检验水准α=0.05。
2 结果
2.1 确定术前SII的最佳截断值采用ROC曲线确定SII的最佳截断值。SII的曲线下面积为0.629,约登指数为0.224,敏感性为73.0%,特异性为49.4%,根据约登指数求得其最佳截断值为340.57,并将患者分为低SII组(SII<340.57)和高SII组(SII≥340.57),其中低SII组患者107例(41.6%)、高SII组患者150例(58.4%)。
2.2 术前SII与NMIBC患者的临床病理特征关系SII与病理T分期、肿瘤数量以及冠心病的比较差异有统计学意义(χ2=5.546,P=0.019;χ2=4.345,P=0.037;χ2=3.867,P=0.039)。见表1。
2.3 术前SII与NMIBC患者术后无复发生存的关系低SII组无复发生存率为(76.5±2.5)%,明显高于高SII组的(60.5±2.9)%,差异有统计学意义(P<0.001)。见图1。
2.4 影响NMIBC患者预后的单因素及多因素分析结果COX单因素分析结果表明SII、年龄、吸烟史、病理T分期、病理分级、肿瘤数量及肿瘤大小与患者术后复发有关(P=0.001,P=0.018,P=0.033,P<0.001,P<0.001,P<0.001,P=0.001),多因素分析结果表明SII、吸烟史、病理分级及肿瘤数量是影响NMIBC患者术后复发的独立危险因素(P=0.001,P=0.048,P=0.004,P<0.001)。见表2、3。
3 讨论
膀胱癌作为泌尿系统常见的恶性肿瘤,尤其是NMIBC,尽管患者进行了手术完全切除和辅助膀胱治疗,其复发率、进展率仍较高。一些预后模型和生物标志物已被作为其预后的指标,但尚未有足够的证据支持纳入临床实践。因此针对患者通过合理的预后影响因素筛选出准确可靠的预测指标,指导临床医师行针对性决策和个体化治疗,从而改善患者的预后尤为重要。本文旨在研究SII对NMIBC患者复发的影响,探讨其预测价值,为NMIBC患者预后提供帮助。
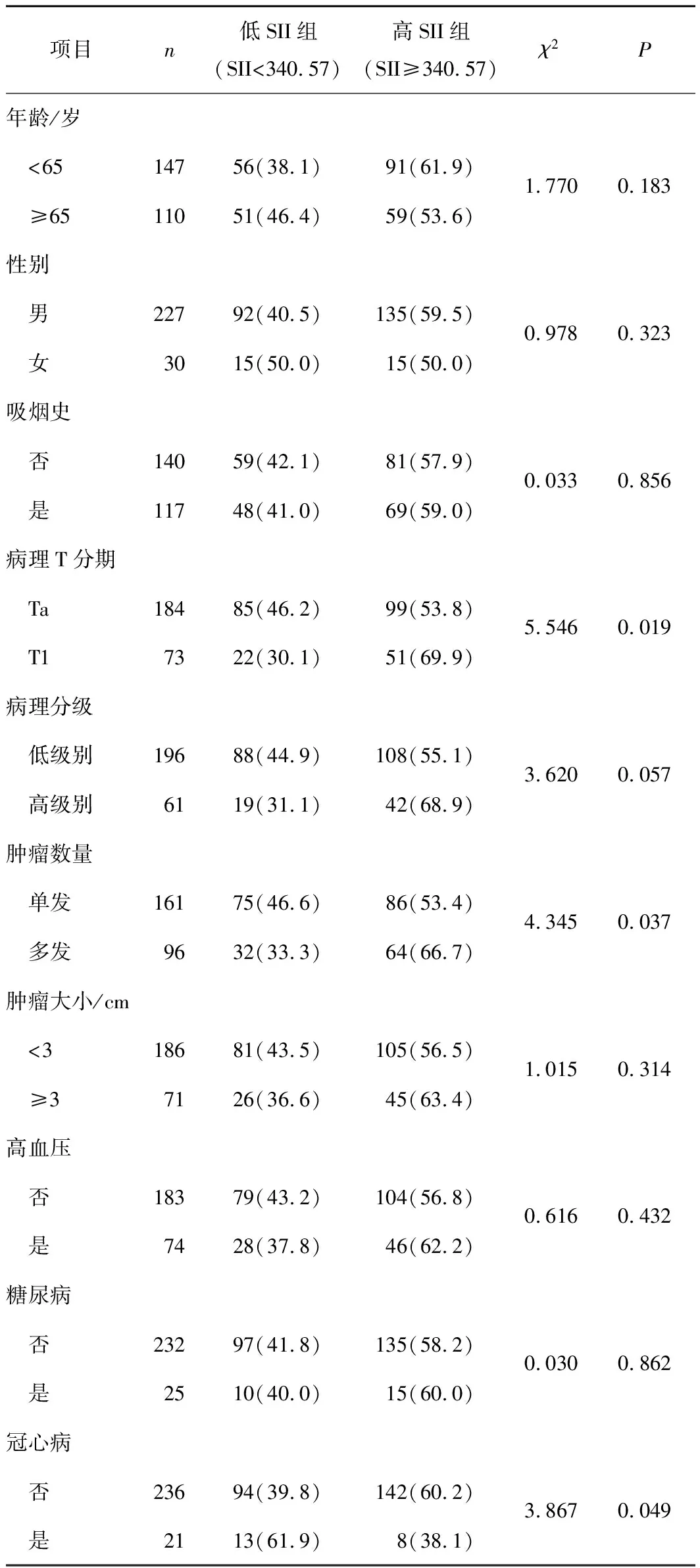
表1 2组患者的临床病理特征比较 n(%)
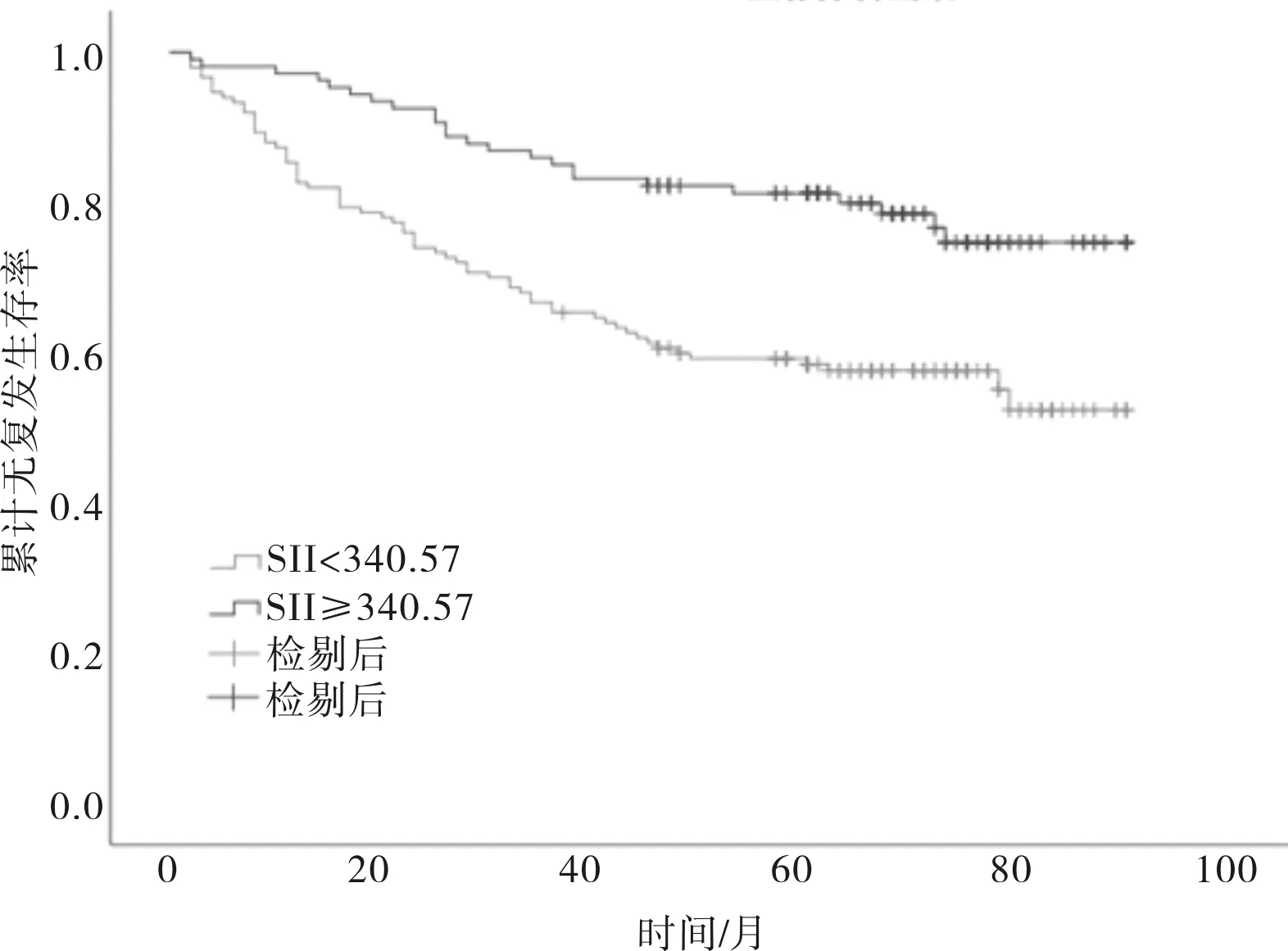
图1 SII与NMIBC患者RFS的生存曲线
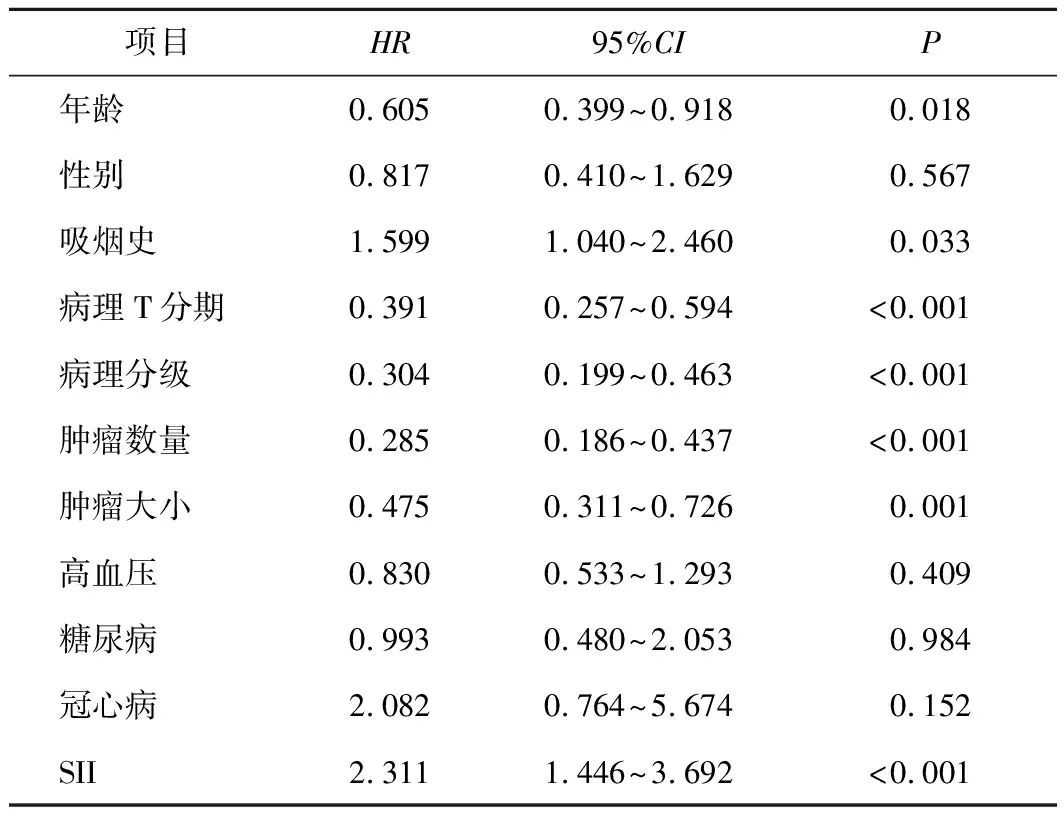
表2 NMIBC患者术后复发相关因素的单因素分析结果
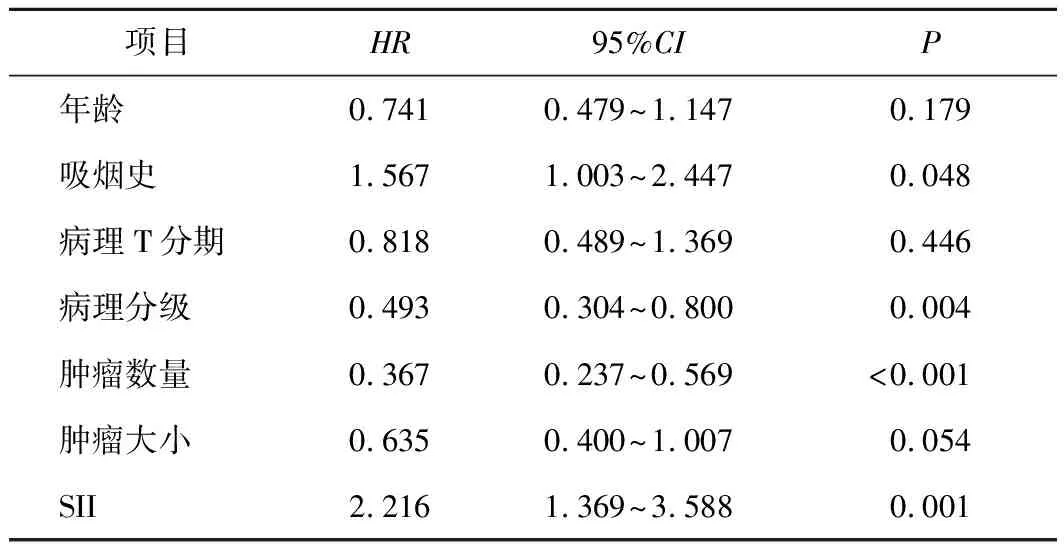
表3 NMIBC患者术后复发相关因素的多因素分析结果
SII客观反应全身炎症及免疫状态。多项研究[11-13]表明,SII在MIBC、高危及中危NMIBC患者中具有预后价值。炎症与恶性肿瘤密不可分,炎症为恶性肿瘤的形成和发展创造滋养环境,由炎症因子如趋化因子或细胞因子介导的炎症反应帮助肿瘤细胞的生长、血管生成、增殖及转移,而激活后的肿瘤细胞又驱动内在的炎症通路[14-15]。中性粒细胞是炎症的标志物之一,其与循环肿瘤细胞相互结合,可促进循环肿瘤细胞与组织中内皮细胞的相互作用。这种相互作用通过诱导肿瘤细胞增殖、刺激血管生成、抑制肿瘤微环境中的适应性免疫应答功能来促进肿瘤的进展和转移[16]。肿瘤细胞可诱导血小板的激活和聚集,被激活的血小板产生促凝微环境,使肿瘤细胞被血小板和纤维蛋白网络覆盖,最终逃避宿主免疫系统攻击并远处转移[17-18]。淋巴细胞介导的细胞体液免疫,通过分泌肿瘤坏死因子-α和干扰素-γ等炎症因子杀伤肿瘤细胞,淋巴细胞减少,其细胞毒性作用下降,免疫监视减弱,导致肿瘤进展[19]。总体上,SII客观反应了炎症和宿主免疫系统状态的结合,高水平SII能够导致肿瘤进展,从而造成患者不良预后。Katayama等[13]证实了SII在NMIBC中具有显著的预后价值,高水平 SII是预测疾病无进展生存时间和无复发生存时间的独立因素,Zhang等[20]发现SII与行根治性膀胱肿瘤切除术患者的总生存时间相关,术前SII越高患者的总生存时间越低。本研究也提示,SII与NMIBC患者无复发生存时间显著相关,SII是患者复发的独立危险因素,且高水平SII的患者预后较差。
本研究通过比较不同SII水平的NMIBC患者在相关临床病理特征上的差异,绘制无复发生存曲线,并利用单因素及多因素分析评估SII的预测价值。结果表明,低SII组和高SII组在病理T分期、肿瘤数量以及冠心病等方面有明显差异。单因素分析结果显示,SII、年龄、吸烟、病理分级、病理T分期、肿瘤大小及数量与患者的复发有关,排除无关因素后的多因素分析结果表明,SII、吸烟、病理分级及肿瘤数量是影响患者术后复发的独立预测因素,即术前低水平SII、无吸烟史、较低的肿瘤病理分级及单发肿瘤的NMIBC患者复发率更低,这与Akan等[11]在高危NMIBC患者中发现SII是患者经卡介苗治疗后复发和进展的独立因素一致,但病理T分期、肿瘤大小等不是影响患者复发的独立预测因素,与既往研究[12]不一致,可能与本研究样本量较少有关。
综上所述,我们通过回顾性分析257例接受TURBT的NMIBC患者的临床病理资料,可以发现术前SII是NMIBC患者术后复发的独立危险因素,并在预测患者复发方面具有一定的预后价值,作为一个廉价及简便的检验指标,SII将对指导临床医师评估患者复发风险及个体化治疗提供帮助。当然,由于本研究存在选择性偏倚可能、样本数量较少且是一项单中心回顾性研究等不足,可能影响结果的真实性和准确性,未来仍需进行大型多中心前瞻性队列研究来证实SII的预后价值。
