肠内营养辅助治疗对于食管癌术后吻合口瘘的预防作用及对患者免疫能力的影响
2022-04-16高双庆鲁立军郭圣治刘慧敏
高双庆,鲁立军,郭圣治,刘慧敏
(曹县人民医院胸外科,山东菏泽 274400)
食管癌是临床消化道恶性肿瘤中较为常见的一种,食管癌患者的发病症状是吞咽障碍、食欲减退,随着病情加重,甚至会出现饮水、进食困难,进而易出现营养不良或贫血等症状。临床针对食管癌的最佳治疗手段是手术,但手术后患者因无法正常进食会加重其营养不良的现象,导致预后效果变差,因此为了加速术后愈合,减少并发症的发生,必须在食管癌术后采取有效的营养干预治疗[1]。目前临床营养支持方式分为肠内营养和肠外营养,二者均有各自的适应证和治疗优缺点,而在消化道恶性肿瘤术后干预方案中,肠内营养的应用范围较广[2-3]。鉴于此,本文选取88例接受食管癌手术治疗的患者展开调查,旨在分析肠内营养辅助治疗的效果和对患者免疫力的提升作用。
1 资料与方法
1.1 一般资料 研究起止时间为2020年1月至2021年11月,选择在曹县人民医院接受手术治疗的食管癌88例患者为调查对象,按随机数字表法进行分组。对照组44例,男性24例,女性20例,年龄38~78岁,平均年龄(53.49±4.12)岁;体质量指数(BMI)16~26 kg/m2,平均 BMI(22.11±1.38)kg/m2;分化程度:高分化19例,中分化16例,低分化9例;病程8个月~6年,平均病程(3.16±0.44)年。观察组44例,男性25例,女性19例,年龄39~78岁,平均年龄(53.51±4.15)岁;BMI17~26 kg/m2,平均BMI(22.32±1.41)kg/m2;分化程度:高分化20例,中分化14例,低分化10例;病程9个月~6年,平均病程(3.20±0.46)年。两组患者资料对比差异无统计学意义(P>0.05),有可比性。患者及家属均知情并已签署知情同意书,本研究经曹县人民医院医学伦理委员会批准。 纳入标准:①经病理检查、腹部CT、胃镜等检查确诊为食管癌;②符合食管癌手术指征;③符合《食管癌患者营养治疗指南》[4]中营养支持适应证。排除标准:①合并其他恶性肿瘤、器质性病变;②有营养支持和手术禁忌证;③有精神疾病史;④重要脏器功能不全;⑤有凝血功能障碍;⑥有认知、交流障碍。
1.2 治疗方法 两组患者均配合接受食管癌手术治疗,统一行全腔镜(胸腔镜和腹腔镜)下食管癌根治术,术前禁食禁饮8 h,留置胃管,术中行全身麻醉,术后采取空肠造口术。对照组患者予以肠外营养辅助治疗,具体方案:于术后第1天采取静脉输注营养混合液的方式补充营养,主要输注葡萄糖、氨基酸、维生素、电解质混合液等,输注能量为125.52 kJ/kg,营养液的搭配要均衡,注意静脉输注液的温度(37 ℃)和输注速度(15 mL/h),持续输注治疗10 d后可慢慢向普食过渡。观察组患者予以肠内营养辅助治疗,具体方案:术后放置颈部深静脉导管和经鼻饲管,营养补充需在术后清醒且生命体征恢复稳定后,经鼻饲营养管内注入营养液500 mL,鼻饲前需要对营养管进行消毒清洗,然后模拟肠蠕动方式持续经鼻饲泵入营养液,其中每100 mL包含的能量为546 kJ,包括糖类10.4 g、蛋白质5.85 g、脂肪7.2 g、膳食纤维1.3 g以及各种微量元素,控制营养液的温度为37 ℃,首次鼻饲的营养速度为15 mL/h,若治疗期间未出现不适反应可增加至50 mL/h,术后第2天输入1 000 mL营养液,速度为70 mL/h,每天的输注时间为12~24 h,每天逐渐增加输注营养量,调整输注速度,直到患者完全恢复经口进食的能力后停止输注,术后7 d接受食管造影检查,若患者未发生吻合口瘘,可采取经口进食流质食物。
需要注意的是,两组患者接受营养支持辅助治疗期间还应采取有效的术后护理干预,具体内容:①口腔卫生护理。患者术后虽未经口进食,但要每天坚持清洁口腔2次,使用漱口水漱口,保持口气清新,避免细菌残留,引发口腔溃疡等疾病。②体位护理。卧床期间应每间隔2 h翻身1次,卧床时头部抬高30°,翻身后需轻轻按摩患者受压皮肤,促进血液循环。③并发症预防护理。指导患者保持半卧位,以防误吸或营养液反流,若出现呼吸不畅、呛咳等反应,应立即停止输注,将患者头部偏向一侧,指导其将吸入物排出或采取吸引方式吸出营养液。
1.3 观察指标 ①术后并发症比较:观察记录两组患者术后出现的腹泻、胃管堵塞、吻合口瘘等。②恢复指标:记录两组患者术后排气时间、排便时间、愈合时间和住院时间。③营养指标:于治疗前后抽取患者5 mL静脉血,用全自动生化分析仪检测对比两组患者的血红蛋白、血清白蛋白和前白蛋白水平。④免疫能力:抽取患者空腹静脉血5 mL,对血液标本进行常规离心处理(转速1 000 r/min,时间5 min),用流式细胞仪测定两组患者的T淋巴细胞(CD3+)、T辅助细胞(CD4+)和T抑制细胞(CD8+)。⑤血清炎症因子:于术前和术后采集两组患者空腹静脉血3 mL,进行常规离心处理后采用酶联免疫吸附法检测白细胞介素-6(IL-6)和C反应蛋白(CRP)水平。
1.4 统计学分析 数据分析以软件SPSS23.0统计处理,计数资料的描述形式用[例(%)],检验用χ2,计量资料的描述形式用(),行t检验,P<0.05为差异有统计意义。
2 结果
2.1 两组患者并发症发生概率比较 观察组患者治疗后的并发症发生概率显然比对照组低,差异有统计意义(P<0.05),见表1。
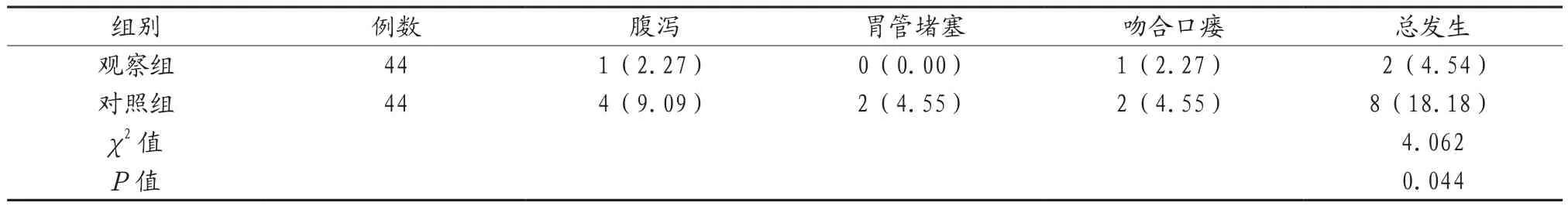
表1 两组患者并发症发生概率比较[例(%)]
2.2 两组患者术后恢复指标比较 相比于对照组,观察组患者治疗后的各项恢复指标时间明显更短,差异有统计意义(P<0.05),见表2。
表2 两组患者术后恢复指标比较(d, )

表2 两组患者术后恢复指标比较(d, )
组别 例数 排气时间 排便时间 愈合时间 住院时间观察组 44 2.01±0.63 2.08±0.74 16.07±3.78 10.95±2.87对照组 44 3.55±1.14 3.66±1.42 22.44±4.59 16.28±3.73 t值 7.843 6.545 7.106 7.512 P值 0.000 0.000 0.000 0.000
2.3 两组患者营养指标比较 治疗前两组患者的营养指标比较,差异无统计学意义(P>0.05);治疗后两组患者各项营养指标均高于治疗前,且观察组更高于对照组,差异有统计意义(P<0.05),见下表3。
表3 两组患者营养指标比较( )

表3 两组患者营养指标比较( )
注:与治疗前相比,*P<0.05。
组别 例数 血红蛋白(g/L) 血清白蛋白(g/L) 前白蛋白(mg/L)治疗前 治疗后 治疗前 治疗后 治疗前 治疗后观察组 44 82.33±3.38 100.45±7.01* 30.74±2.67 39.91±3.88* 121.55±4.42 151.87±9.74*对照组 44 82.48±3.33 96.22±6.01* 30.41±2.03 31.06±2.71* 121.51±4.43 141.66±7.29*t值 0.209 3.039 0.623 12.404 0.042 5.567 P值 0.834 0.003 0.516 0.000 0.966 0.000
2.4 两组患者免疫功能指标比较 两组患者治疗前的免疫功能比较,差异无统计学意义(P>0.05),治疗后两组患者各项免疫功能指标均优于治疗前,且观察组更优于对照组,差异有统计意义(P<0.05),见表4。
表4 两组患者免疫功能指标比较(%, )

表4 两组患者免疫功能指标比较(%, )
注:与治疗前相比,*P<0.05。CD3+:T淋巴细胞;CD4+:T辅助细胞;CD8+:T抑制细胞。
组别 例数 CD3+CD4+CD8+治疗前 治疗后 治疗前 治疗后 治疗前 治疗后观察组 44 37.22±3.62 46.85±5.66* 30.11±3.07 36.77±5.55* 29.46±3.31 20.11±1.58*对照组 44 37.31±3.51 40.99±4.88* 30.29±3.03 33.26±4.69* 29.55±3.29 25.74±2.33*t值 0.118 5.201 0.277 3.204 0.128 13.266 P值 0.906 0.000 0.783 0.002 0.899 0.000
2.5 两组患者炎症因子水平比较 治疗前两组患者炎症因子比较,差异无统计学意义(P>0.05),治疗后两组患者的IL-6和CRP水平高于治疗前,但观察组低于对照组,差异有统计意义(P<0.05),见表5。
表5 两组患者炎症因子水平比较( )

表5 两组患者炎症因子水平比较( )
注:与治疗前相比,*P<0.05。IL-6:白细胞介素-6;CRP:C反应蛋白。
组别 例数 IL-6(pg/mL) CRP(mg/L)治疗前 治疗后 治疗前 治疗后观察组 44 277.71±12.97 319.88±16.82* 2.86±1.37 4.56±2.06*对照组 44 277.52±12.69 455.66±19.45* 2.78±1.44 11.88±3.49*t值 0.069 35.026 0.267 11.981 P值 0.945 0.000 0.790 0.000
3 讨论
食管癌患者发病后的典型表现是消瘦、疼痛、困乏、吞咽障碍及营养不良等,此类患者行手术治疗后不仅会增加生理和心理应激刺激,还会导致患者术后机体营养状态变差,免疫力下降,增加术后恢复风险,引发各种并发症,所以食管癌手术患者要妥善处理营养问题,而采取有效的营养支持措施和术后护理手段则对患者尽早恢复健康意义重大[5-6]。
营养支持在临床上可分为肠内营养和肠外营养,肠外营养是指静脉输注营养液,通过静脉注射为患者提供身体所需的营养物质,有助于术后创口愈合[7-8]。而肠内营养是通过建立鼻饲管将患者所需的营养物质输送至胃内,促使患者摄取能量,增强身体免疫力,刺激肠道蠕动,帮助患者尽早恢复进食功能[9-10]。有研究表明,两种营养方式相比,肠内营养的恢复效果更显著,对促进患者排气、排便和加速伤口愈合,刺激胃肠道激素分泌和胃肠道蠕动具有积极作用,同时,还可避免因注射不当所导致的感染;而肠外营养不仅会增加静脉损害,还会延缓肠黏膜屏障功能的修复,不利于肠道功能的提升[11-12]。本研究显示,观察组患者的术后并发症发生率比对照组低,各项指标恢复时间比对照组短(P<0.05);且观察组患者治疗后的营养指标、免疫功能改善效果及炎症因子水平均显著优于对照组(P<0.05),由此证实肠内营养干预对促进患者术后恢复和提升其免疫力均具有显著推进作用,同时还有助于患者尽早康复。
综合上述,肠内营养辅助治疗对改善食管癌患者术后的炎症状态和免疫功能,减少术后并发症的出现和最佳营养状态的快速恢复,均发挥了重要作用,值得临床推广。
