术前超声造影对早期乳腺癌腋窝前哨淋巴结负荷的诊断价值
2022-04-01钟志蓉梁键锋纪宗萍代建成陆俊名中山市中医院超声科广东中山528400
钟志蓉,梁键锋,纪宗萍,代建成,陆俊名(中山市中医院超声科,广东中山 528400)
乳腺癌是我国女性最常见的恶性肿瘤之一,近年来其发病率呈明显上升趋势。乳腺癌原发灶、区域淋巴结转移情况是决定患者治疗方案和预后的重要因素[1]。随着乳腺癌筛查成像系统的改进,其早期诊断率更高,淋巴结受累的发生率则相应降低[2]。研究表明,低负荷淋巴结转移的早期乳腺癌患者,腋窝淋巴结清扫术(ALND)并不能提高患者的生存率以及降低局部复发率[3]。术前确定高负荷淋巴结转移可直接进行ALND,无需进行前哨淋巴结活检(SLNB)。因此,如何区分高负荷和低负荷转移淋巴结至关重要。前哨淋巴结(SLN)是接收来自原发肿瘤淋巴引流的第一站淋巴结。本实验以早期乳腺癌患者为研究对象,分析经皮下注射超声造影剂显像SLN 并根据增强模式分析SLN 的转移负荷,以病理诊断作为金标准,为早期乳腺癌是否有SLN 转移及转移负荷提供一种新的术前评估方法。
1 资料和方法
1.1 临床资料
收集2020年1月-2021年1月我院乳腺外科收治早期乳腺癌患者的临床病理及影像学资料。纳入标准:(1)经穿刺活检或局部切除术确诊的乳腺癌;(2)术前临床分期为Tis、T1、T2;(3)临床触诊腋窝淋巴结阴性;(4)拟行SLNB 者。排除标准:(1)有腋窝手术史;(2)妊娠或哺乳;(3)对超声造影剂过敏。最终纳入研究对象95 例,年龄34~61 岁,平均(47.8±6.5)岁。5 例患者因超声造影未能检测到SLN 而不纳入,即评估增强模式的患者90例,临床资料见表1。本研究获中山市中医院医学伦理委员会批准,所有参与者均知情同意。

表1 90例早期乳腺癌患者的临床资料(例)
1.2 仪器与方法
采用Philips EPIQ 5或GE LOGIQ E9彩色多普勒超声诊断仪,eL18-4、ML6-15 高频探头,频率5~12MHz,配备对比脉冲序列造影成像技术,使用低机械指数(MI<0.09)以减少微气泡破坏。本研究中使用的超声造影剂是意大利博莱科公司生产的声诺维。术前1 d 行经皮内超声造影,经患者同意后签署超声造影知情同意书,以2 mL 生理盐水将SonoVue 冻干粉制成微气泡悬浮液,依次在乳晕周围12、3、6、9 点皮下注射0.5 mL 造影剂后局部按摩10~30 s,同时开启对比脉冲序列成像系统观察淋巴管和SLN 增强情况,记录其大小、数目、位置、距体表距离及增强模式,并进行体表标记。根据灌注模式,将SLN 分为3个类型:I 型为均匀增强型,整个淋巴结显著且均匀增强;II型为不均匀增强型,淋巴结实质内见不规则低或无灌注区;Ⅲ型为无增强型,整个淋巴结无或微弱增强。将均匀增强SLN 定为良性,不均匀增强和无增强被定为转移性。同时根据淋巴结转移负荷将其分为低SLN 负荷(0~2 个SLN 转移)和高SLN 负荷(≥3 个SLN转移)。
1.3 SLNB和病理评价
术中美蓝染色和吲哚菁绿荧光追踪后观察淋巴引流模式,在分割淋巴管及淋巴结时与超声造影结果比较;手术切除淋巴结,测量大小并将SLN 单独送病理检查。镜下见癌细胞浸润者为转移性SLN。
2 结果
95 例患者术前超声造影SLN 的检出率为94.7%(90/95),增强结果显示67 例(74.4%,67/90)淋巴结阴性;23 例(25.6%,23/90)转移患者中,6 例为高负荷淋巴结转移,17 例为低负荷淋巴结转移。84 例(93.3%)淋巴结表现为低淋巴结负荷,6 例(6.7%)淋巴结表现为高淋巴结负荷。不均匀增强模式患者中15 例(15/50,30.0%)前哨淋巴结为受累淋巴结。32 例(32/50,64.0%)为非转移性淋巴结。超声造影增强模式对SLN 状态诊断的敏感度为50.0%,特异度为97.6%,阳性预测值为60.0%,阴性预测值为96.5%,预测准确性为94.4%。SLN 经皮超声造影增强模式、淋巴结负荷及与病理结果比较结果见表2、表3,超声造影结果见图1。
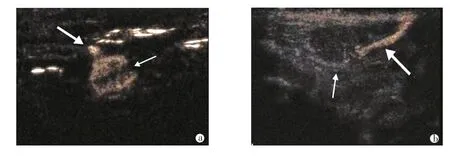
图1 超声造影结果

表2 早期乳腺癌SLN经皮超声造影增强模式与病理结果对照(例)

表3 早期乳腺癌SLN 经皮超声造影淋巴结负荷及病理结果对照表
3 讨论
SLN 是接收来自原发肿瘤淋巴引流的第一站淋巴结,其组织病理学状态是整个腋窝区域淋巴结状态的可靠指标。而前哨淋巴结活检(SLNB)能有效、安全地预测区域淋巴结的状态。如何尽早、准确检测出是否存在SLN 转移尤为重要。以往定位SLN 的方法有放射性核素及染料法双重技术,其检出率超过95%,假阴性率为5%~10%,但放射性核素法易造成医源性污染,临床应用受限。染料法手术损伤大,易出现过敏反应、注射部位坏死等并发症。随着超声造影技术的发展,越来越多的研究者将其应用于肿瘤的诊断评估[4]。
本研究探讨了经皮超声造影对早期乳腺癌患者SLN定位的作用,并通过实时动态观察增强模式评价其价值。本组95例患者术前超声造影SLN 的检出率为94.7%,说明术前经皮超声造影对于SLN 的定位具有较高的检测能力。5 例假阴性行淋巴结清除术,病理显示淋巴管被肿瘤细胞浸润而阻塞了主淋巴管,导致造影剂无法通过淋巴管到达SLN。
经皮超声造影除了准确地对SLN 进行定位外,还能对SLN 的转移负荷进行判定。以往的研究将增强模式分为3 个类型:I 型均匀增强型、II 型不均匀增强型和Ⅲ型无增强型。均匀增强表示淋巴结无转移,造影剂在淋巴结内均匀扩散;不均匀增强可能与肿瘤浸润相关,是由于转移灶在前哨淋巴结内堆积或阻塞、破坏细小淋巴管形成充盈缺损区;无增强是由于肿瘤细胞浸润大部分淋巴结进而取代所有正常组织,或阻塞了主淋巴管,造影剂无法到达SLN。因此,许多文献将均匀增强型SLN 定为良性,而不均匀增强型和无增强型被定为恶性,并根据淋巴结转移负荷将其分为低负荷SLN 转移(≤2个SLN 结转移)和高负荷SLN转移(≥3个SLN转移)[5-7]。
本研究结果显示67例(74.4%)淋巴结阴性;23例(25.6%)转移患者中,6 例为高负荷淋巴结转移,17 例为低负荷淋巴结转移。超声造影增强模式对SLN 状态诊断的敏感度为50.0%,特异度为97.6%,阳性预测值为60.0%,阴性预测值为96.5%,预测准确性为94.4%,说明该方法对早期乳腺癌患者转移性SLN 的转移负荷有较高的特异性和准确性。所有均匀增强模式的患者均未发生SLN转移,结果与Nielsen等[8]研究一致,证实均匀增强对SLN 状态的诊断具有较高的预测价值,临床应用潜力大。
本研究不均匀增强模式的患者中15 例(15/50,30%)SLN 为受累淋巴结,32例为非转移性淋巴结,充盈缺损与肿瘤浸润有关。肿瘤细胞首先侵犯局部皮质,随着持续增殖,阻塞或破坏小淋巴管,从而形成不增强区域。Macdonald 等[9]研究表明淋巴引流量与区域组织压力正相关,与淋巴回流阻力负相关。因此,当不均匀增强型SLN 包括受累淋巴结和未受累淋巴结时,良性和恶性淋巴结之间的重叠很大,仅依靠增强模式无法准确预测SLN 的状态,但是大多数不均匀增强模式的患者为低负荷SLN 转移,仅有3名患者为高负荷SLN 转移,表明不均匀增强模式多为低负荷淋巴结。
无增强模式意味着高负荷SLN 转移。本组研究中,100%无增强患者SLN 有转移,3 例为高负荷SLN转移,2 例为低负荷SLN 转移。在这种情况下,腋窝淋巴结转移的确切数目应通过组织病理学进行评估。因此,当术前超声造影不增强时,应行SLN活检。
经皮超声造影仍存在技术限制。本组研究中,5例的SLN 未能识别;此外,其增强模式与组织病理评价之间尚难达到满意的契合度,良、恶性SLN 的增强模式存在部分交叉。低负荷与高负荷SLN 增强模式的分布有差异,说明经皮超声造影对判断SLN 的肿瘤负荷是可行的。此外,本研究纳入的为早期乳腺癌,临床分期偏早,浸润性较低,Ⅲ型的SLN 例数少,有待扩大样本进一步验证。
综上所述,超声造影易于操作且重复性高,可以有效识别SLN,并根据其增强模式进一步识别转移性SLN,评估腋窝淋巴结负担,为乳腺癌患者分期、临床治疗提供更多有价值的信息。
