常规超声联合超声造影对腹膜后淋巴瘤与转移性淋巴结的鉴别诊断价值
2022-03-29王妍洁宋青李文李欣洋韩鹏康林立李秋洋费翔罗渝昆
王妍洁,宋青,李文,李欣洋,韩鹏,康林立,李秋洋,费翔,罗渝昆*
1.解放军医学院,北京 100853;2.解放军总医院第一医学中心超声诊断科,北京 100853;*通信作者 罗渝昆lyk301@163.com
腹膜后大血管周围出现异常肿大淋巴结时,应考虑淋巴结转移癌可能,但需与腹膜后淋巴瘤进行鉴别。由于腹膜后区域空间较大,疾病往往隐匿发生,腹膜后淋巴瘤及转移性淋巴结的临床症状相似,早期通常无明显症状,肿块较大时可出现腹痛、腹胀等非特异性症状[1-2],但治疗方案完全不同,因此提供诊断信息对于指导临床决策意义重大。超声引导下穿刺活检可以提供组织病理学相关信息[3],但穿刺对操作者技术要求高,且由于腹膜后区域毗邻多种器官及大血管,穿刺风险相对较大。CT或MRI可以提供腹膜后肿大淋巴结相对可靠的位置及毗邻信息,但定性诊断存在误诊可能[4]。超声造影(CEUS)可以动态观察病变内部的血流灌注情况,在鉴别诊断多种器官占位性病变中的价值已得到证实[5-7]。目前关于超声及CEUS鉴别腹膜后淋巴瘤及转移性淋巴结的研究鲜有报道。本研究拟分析腹膜后淋巴瘤和转移性淋巴结的常规超声及CEUS表现,为两者的鉴别诊断提供一定的参考。
1 资料与方法
1.1 研究对象 回顾性分析2016年9月—2021年6月于解放军总医院第一医学中心行常规超声检查提示腹膜后淋巴结异常且有病理结果的74例患者,其中男36例,女38例。病理结果:淋巴瘤47例,年龄18~82岁,平均(59±14)岁;转移性淋巴结27例,年龄28~80岁,平均(57±14)岁。纳入标准:①年龄≥18岁;②常规超声发现腹膜后区域多发低回声结节或肿块,并行CEUS检查;③肿块经超声引导下穿刺活检或手术病理证实。排除标准:①患者资料不完整或图像质量差;②病理结果不明确或证实为其他原发性腹膜后病变。所有患者检查前均签署知情同意书。
1.2 仪器与方法
1.2.1 仪器 使用Siemens S2000、Esaote Mylab90彩色多普勒超声诊断仪,5~15 MHz凸阵探头,频率3~5 MHz。超声造影剂使用注射用六氟化硫微泡(SonoVue)。
1.2.2 超声检查 患者禁食12 h后行腹部常规超声检查,重点检查腹主动脉、下腔静脉及胰腺周围的腹膜后区域。在多发肿大淋巴结中,选择最具代表性的1个淋巴结进行分析。记录常规超声特征:长径L和短径T之比、回声情况、是否可见网格或条索样结构。记录淋巴结彩色多普勒血流显像(CDFI)模式:参照Poanta等[8]提出的淋巴结血流形式:①以淋巴门血流信号为主的门型;②以结节周围点条状血流信号为主的周围型;③以淋巴门和周围点条状均可见的混合型;④无任何形式血流的无血流型。
1.2.3 CEUS检查 经肘静脉团注2.4 ml SonoVue,使用5 ml生理盐水快速冲洗,观察异常淋巴结及周围组织,记录CEUS图像特征,①增强程度:达峰时与邻近肠系膜结缔组织相比,分为高增强、等增强、低增强[9];②增强方式:根据增强方向不同,分为离心性、向心性和整体弥漫性;③增强均匀度:分为均匀强化和不均匀强化;不均匀强化包括达峰时结节内部明显不同程度的强化,或内部存在明显灌注缺损的坏死区[10]。
1.3 统计学方法 使用SPSS 21.0软件,计量资料以±s表示,组间比较采用独立样本t检验;计数资料以例(%)表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。分别计算常规超声及CEUS的诊断敏感度、特异度和准确度。
2 结果
2.1 病理结果 74例患者中,8例经手术病理证实,66例经超声引导下穿刺活检证实。淋巴瘤47例,包括非霍奇金淋巴瘤43例、霍奇金淋巴瘤4例;转移性淋巴结27例,包括肾癌5例、胰腺癌3例、胆囊癌2例、胆管细胞癌2例、前列腺癌2例、卵巢癌2例、肝癌1例、睾丸精原细胞瘤1例、宫颈癌1例、股骨肉瘤1例、肺癌1例、肾上腺皮质癌1例、食管癌1例、输尿管癌1例、低分化神经内分泌癌1例、恶性副神经节瘤1例、不明来源1例。
2.2 常规超声图像特征及诊断效能 转移性淋巴结组及淋巴瘤组最小长径L分别为1.9 cm、2.2 cm。淋巴瘤组平均长径L、平均短径S均大于转移性淋巴结组,差异有统计学意义(P均<0.05);两组L/S差异无统计学意义(P>0.05)。两组均以低回声为主。淋巴瘤组CDFI主要表现为门型,转移性淋巴结组多为周边型,差异有统计学意义(P<0.05),见表1。
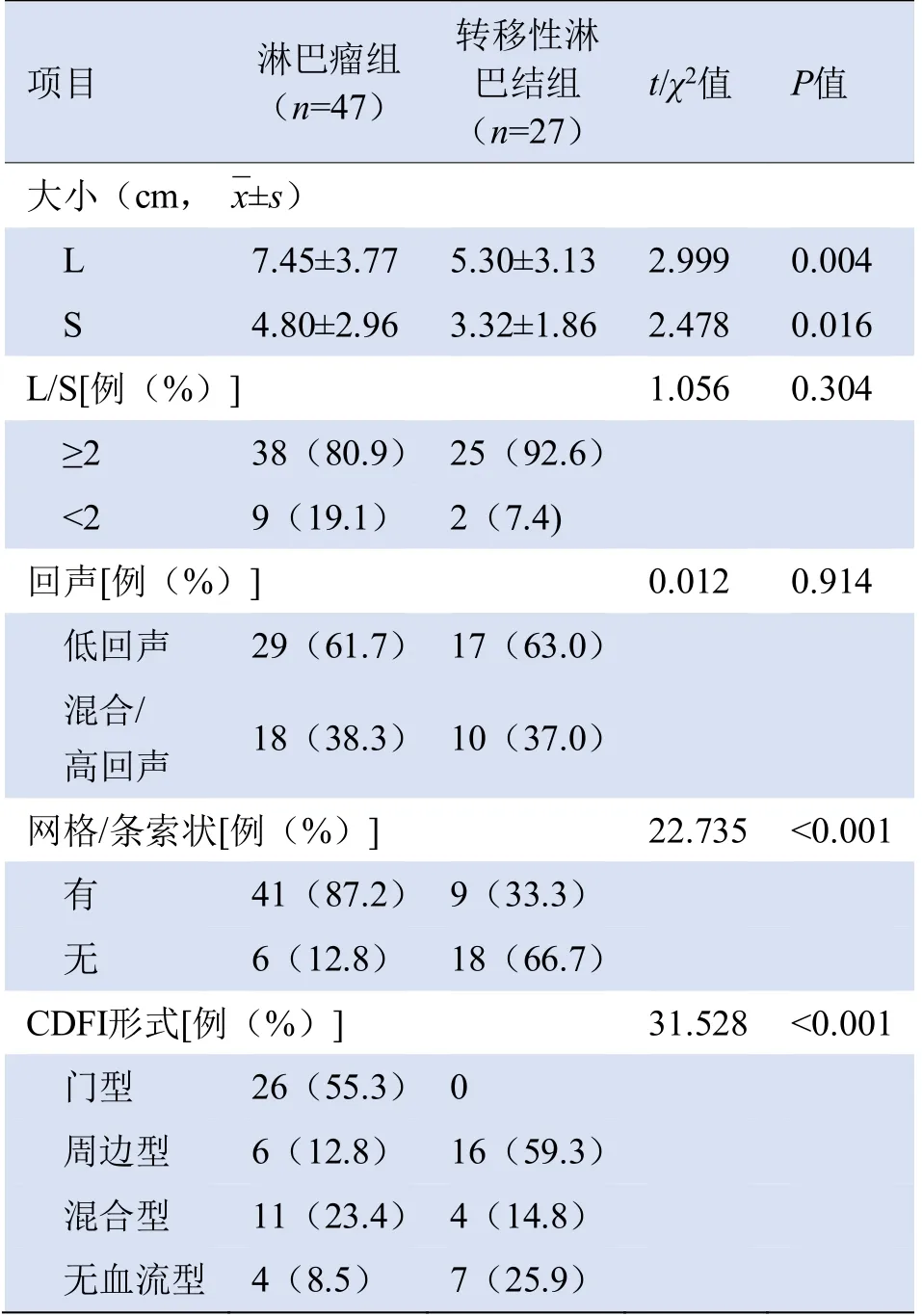
表1 淋巴瘤组和转移性淋巴结组患者常规超声图像特征比较
以网格状或条索状回声存在作为诊断淋巴瘤的标准,常规超声诊断淋巴瘤的敏感度为87.2%,特异度为66.7%,准确度为79.7%。
2.3 CEUS图像特征及诊断效能 两组在增强方式、增强均匀度及有无坏死等方面差异有统计学意义(P均<0.05)。淋巴瘤组以弥漫性增强及达峰时的均匀性增强为主(图1),转移性淋巴结组多表现为向心性增强、达峰时的非均匀强化及多发坏死(图2)。两组增强强度均以高增强为主,差异无统计学意义(P>0.05),见表2。

表2 淋巴瘤组和转移性淋巴结组患者CEUS图像特征比较[例(%)]
以弥漫性增强或达峰时均匀强化作为判定淋巴瘤的标准,CEUS诊断淋巴瘤的敏感度为93.6%,特异度为63.0%,准确度为82.4%。
3 讨论
腹膜后间隙是由壁腹膜和腹横筋膜界定的解剖结构[11],其位置深且空间较大,周围组织情况复杂,仅依靠体征及临床症状难以区分腹膜后肿瘤发生的来源及性质。腹膜后间隙发生的肿瘤中,淋巴瘤和腹膜后转移性淋巴结的发生率仅次于原发性肉瘤与神经源性肿瘤,分别居第3位和第4位[12]。
本研究发现,常规超声中大多数淋巴瘤可以观察到条索状或网格状回声,这种独特表现是由于密集的肿瘤细胞与纤维分隔共同排列形成[13]。由于肿瘤细胞主要侵犯淋巴结实质而淋巴门结构基本保持正常,因此淋巴瘤的CDFI表现以门型为主。CEUS可出现“暴风雪样”表现,即弥漫性分布的均匀增强,有研究认为这与淋巴瘤组织新生小动脉的过度灌注有关[14]。CEUS增强方式在转移性淋巴结中以向心性增强多见,其原因为原发部位肿瘤细胞通过进入扩张的淋巴管网,造成局部淋巴管生成和淋巴管重塑,逐渐形成转移,这一过程往往是由外向内的[15]。在向心性侵入淋巴结过程中,癌症细胞通过诱导血管生成因子产生新生血管供血,因此转移性淋巴结的血供方向往往呈向心性,在注入造影剂后动态观察可以很好地观察到这一方向性。有研究认为,转移性淋巴结多由包膜下新生血管供血[16],当肿瘤逐渐生长变大时,可由肿瘤浸润、增殖及慢性炎症等造成血供不稳定而出现多发坏死区[17];而淋巴瘤由于正常的淋巴门结构导致血供稳定,坏死较为少见。本研究中,CEUS发现59.3%的转移性淋巴结存在于坏死区,而淋巴瘤仅25.5%存在于坏死区,与文献[18-19]报道一致,但既往研究主要针对颈部淋巴结的性质判别,尚未涉及腹膜后区域淋巴结的判别。有研究发现对于转移面积超过40%的淋巴结,CEUS可以清楚地显示灌注缺损,且与病理结果的吻合度高[20]。
对于腹膜后区域占位性病变的最终诊断主要依靠病理学,超声引导下穿刺活检已得到广泛应用。但当肿块位置较深且回声极低时,常规超声有时难以判定坏死区的存在。CEUS引导下的穿刺活检较超声引导有明显优势,通过清晰显示无灌注的坏死区,尽可能选取有意义的活性组织,避免对于坏死和纤维化区域的无效取材。多项研究表明,CEUS引导下纵隔肿块穿刺活检成功率约为100%[21-22],较常规超声引导显著降低了假阳性率,且在具有多发坏死的大肿瘤中尤为明显。
本研究的不足之处:①本研究为单中心回顾性研究,存在一定的选择偏倚;②腹膜后转移性淋巴结组的原发病灶种类多样,本研究因样本量较少,未能进行亚组分析;③对于2 cm以下的腹膜后淋巴结,因腹腔气体干扰有时超声显示不满意,分析CEUS灌注特征时较为困难,限制了CEUS识别早期转移性淋巴结的效能。
总之,常规超声中条索状或网格状回声及CEUS弥漫性增强、达峰时均匀增强有助于提示淋巴瘤,而CDFI周边型血流及CEUS向心性增强、显著充盈缺损区有助于提示转移性淋巴结,超声联合CEUS可以为两者的鉴别诊断提供一定的参考信息。
