糖尿病合并牙周病治疗的相关研究
2022-03-29倪钫刘海辉冯叶
倪钫,刘海辉,冯叶
(景德镇第一人民医院口腔科,江西 景德镇 333000)
随着糖尿病患者逐年增加,牙周病发病率也不断上升。研究显示,糖尿病是牙周病高危因素,因患者免疫力较低,易感染炎症,增加牙周病的发生率,而牙周病导致的慢性感染,可推动糖尿病发展[1]。因而,改善牙周病可一定程度上缓解糖尿病,且对糖尿病及并发症的控制具有积极作用,为临床治疗糖尿病提供系统性治疗思路[2]。本研究比较糖尿病合并牙周病患者联合治疗与单独治疗的效果,旨在为牙周病联合糖尿病患者的治疗提供参考依据,现报道如下。
1 资料与方法
1.1 临床资料 回顾性分析2019年1—12月德镇市第一人民医院收治的150 例糖尿病、牙周病患者的临床资料,根据疾病情况分为A 组(糖尿病非慢性牙周病)、B 组(慢性牙周病非糖尿病)和C组(糖尿病合并慢性牙周病),各50例。A组男22例,女28例;年龄18~69岁,平均(44.27±1.23)岁。B组男21例,女29例;年龄19~68岁,平均(44.25±1.24)岁。C组男23 例,女27 例;年龄18~70 岁,平均(44.28±1.22)岁。3 组临床资料比较差异无统计学意义,具有可比性。患者及家属对本研究知情同意并签署知情同意书。本研究经本院医学伦理委员会审核批准。
1.2 纳入及排除标准 纳入标准:①均符合《临床牙周病学》中牙周病相关标准[3];②糖尿病均符合相关诊断标准[4]。排除标准:①1年内采用牙周药物治疗或手术者;②全身合并感染者。
1.3 方法 所有患者均进行口腔卫生宣教及指导正确刷牙方法(bass 刷牙法),发放口腔保健用品。A组稳定降糖治疗的同时进行全口龈上洁治术治疗(去除牙石、菌斑、色渍、磨光压面等)。B 组进行全口龈上洁治术和全口龈下刮治术(刮出位于牙周袋内的根面上牙石、菌斑及病变牙骨质)等牙周干预治疗。C组在稳定的降糖治疗同时进行全口龈上洁治术和全口龈下刮治术等牙周干预治疗。
1.4 观察指标 ①牙周情况:根据提取口腔门诊专用调查表数据,比较治疗前、治疗6个月后3组患者牙龈出血、牙齿松动、牙龈退缩情况。②PD与CAL指标:治疗前、治疗6 个月后10 颗受试牙牙周袋探诊深度(PD)和牙周附着丧失指数(CAL),每颗指数牙记录6 个点位,并取6 个点位平均值进行对比分析。③空腹血糖(FBG)和糖化血红蛋白(HbA1c)水平:治疗前、治疗3个月和治疗6个月,测定3组患者FBG 和HbA1c。葡萄糖氧化酶法检测FBG,试剂盒购自雷根生物200T。HbA1c 采用酶联免疫吸附法(ELISA)检测,仪器为日本爱科莱全自动糖化血红蛋白分析仪,试剂为原厂配套试剂。
1.5 统计学方法 采用SPSS18.0 统计学软件进行数据处理,计量资料以“±s”表示,多组间采用单因素F分析,采用SNK-q检验行组间两两比较,计数资料[n(%)]表示,采用χ2检验,以P<0.05为差异具有统计学意义。
2 结果
2.1 3 组基本牙周情况比较 治疗前,C 组牙龈出血、牙齿松动、牙龈退缩发生率高于A组、B组,差异有统计学意义(P<0.05);治疗后,3组牙周基本情况均有所改善,但组间比较差异无统计学意义,见表1。
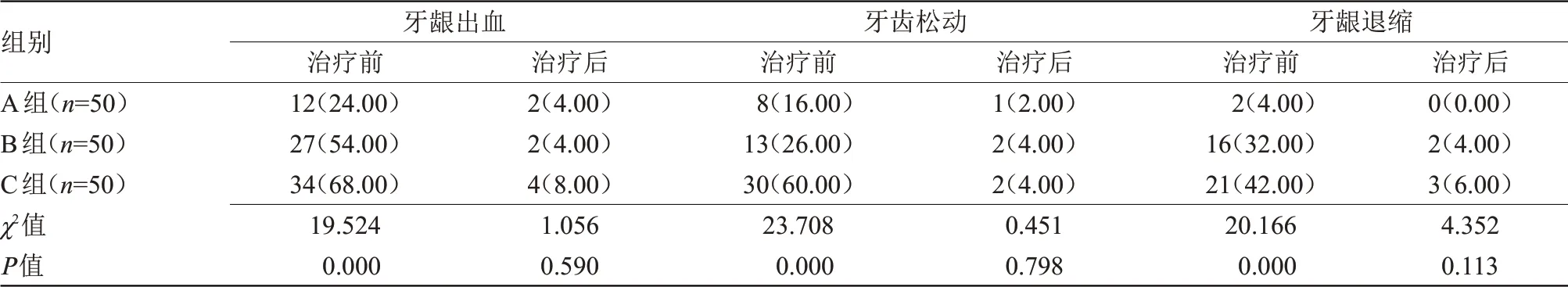
表1 3组治疗前后基本牙周情况比较[n(%)]
2.2 3 组PD 与CAL 指标水平比较 治疗前,C 组PD、CAL指标水平均高于A组、B组,差异有统计学意义(P<0.05);治疗后,3 组PD、CAL 水平比较差异无统计学意义,3组PD、CAL水平低于治疗前,差异有统计学意义(P<0.05),见表2。
表2 3组患者PD与CAL指标水平比较(±s,mm)
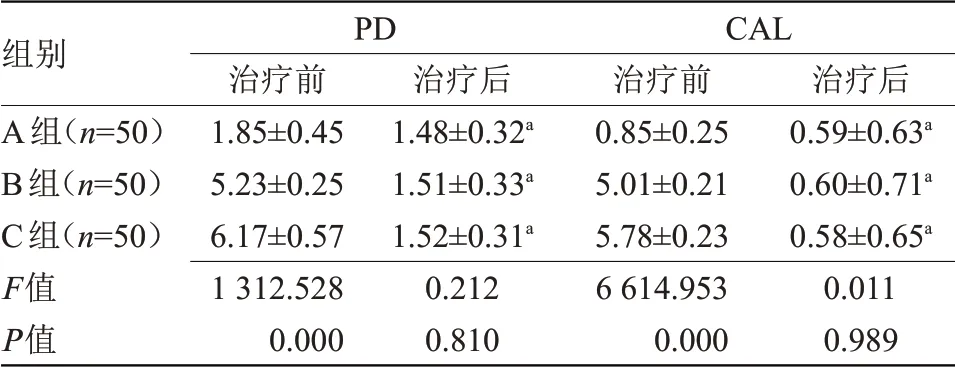
表2 3组患者PD与CAL指标水平比较(±s,mm)
注:PD,牙周袋探诊深度;CAL,牙周附着丧失指数。与本组治疗前比较,aP<0.05
组别A组(n=50)B组(n=50)C组(n=50)F值P值PD治疗前1.85±0.45 5.23±0.25 6.17±0.57 1 312.528 0.000治疗后1.48±0.32a 1.51±0.33a 1.52±0.31a 0.212 0.810 CAL治疗前0.85±0.25 5.01±0.21 5.78±0.23 6 614.953 0.000治疗后0.59±0.63a 0.60±0.71a 0.58±0.65a 0.011 0.989
2.3 3 组FBG、HbA1c 水平比较 治疗6 个月后,A组、C 组FBG、HbA1c 水平均低于治疗前,且C 组变化幅度较大,差异有统计学意义(P<0.05);治疗6个月后,3 组间FBG、HbA1c 水平比较差异无统计学意义,治疗3个月后,3组FBG、HbA1c水平较治疗前有所改善,但组间比较差异无统计学意义,见表3。
表3 3组FBG、HbA1c水平比较(±s)
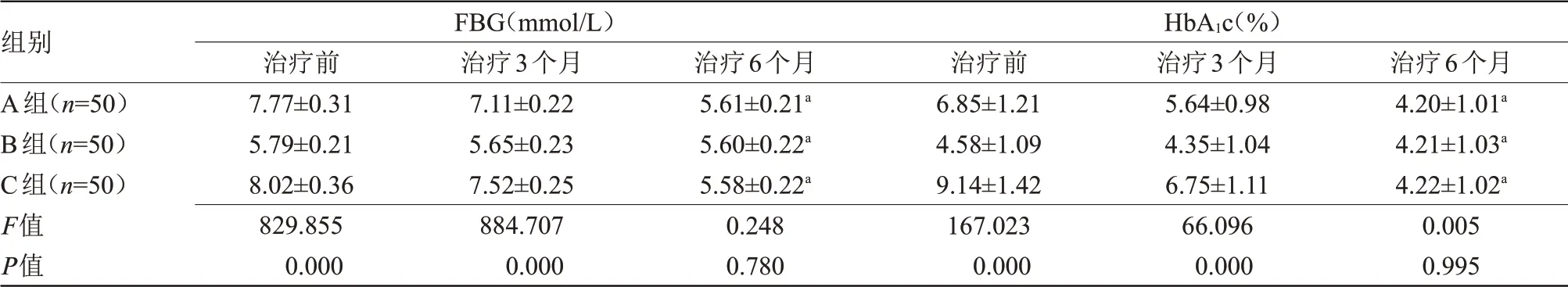
表3 3组FBG、HbA1c水平比较(±s)
注:FBG,空腹血糖;HbA1c,糖化血红蛋白。与本组治疗前比较,aP<0.05
组别A组(n=50)B组(n=50)C组(n=50)F值P值FBG(mmol/L)治疗前7.77±0.31 5.79±0.21 8.02±0.36 829.855 0.000治疗3个月7.11±0.22 5.65±0.23 7.52±0.25 884.707 0.000治疗6个月5.61±0.21a 5.60±0.22a 5.58±0.22a 0.248 0.780 HbA1c(%)治疗前6.85±1.21 4.58±1.09 9.14±1.42 167.023 0.000治疗3个月5.64±0.98 4.35±1.04 6.75±1.11 66.096 0.000治疗6个月4.20±1.01a 4.21±1.03a 4.22±1.02a 0.005 0.995
3 讨论
糖尿病是一种常见内分泌代谢疾病,疾病及其并发症累及多个器官,致残率、致死率仅次于肿瘤与心血管疾病[5]。大量临床研究和流行病学调查显示,糖尿病人群牙周炎发病率高,病变损害严重且进展迅速,尤其是代谢控制差的患者[6-7]。研究证实,糖尿病与牙周炎双向关系,两者病理较相似[8]。然而很多患者对疾病认识不足,未引起足够重视,因而形成恶性循环,加剧两种疾病的进展,增加患者的经济负担,且不利于有效控制疾病。
一方面,糖尿病是牙周炎危险因素,糖尿病人群体内胰岛素相对或绝对不足,细胞对胰岛素感性降低引起脂肪和蛋白质代谢紊乱,从而导致全身慢性代谢障碍,影响牙齿组织的正常功能,可导致牙龈炎、牙周炎等各种口腔疾病[9-10]。另一方面,牙周病可导致机体TNF-α水平发生改变,从而激活核因子κB抑制物激酶等多种通路,出现异常的丝氨酸磷酸化,干扰胰岛素与受体结合后信号传导,出现胰岛素抵抗,升高血糖,促使糖尿病的发生和发展[11-12]。因此,两者存在相互作用的双向关系,有研究甚至提出牙周病是糖尿病的第六并发症[13]。分析糖尿病与牙周炎的双向关系主要为:①糖尿病患者机体抵抗力相对低下,易出现感染性炎症,进而增加牙周炎的发病率;而牙菌斑具有加速血液凝固的特点,因而容易造成血栓,进而增加糖尿病的风险。②糖尿病患者由于更易患牙周病,因而大部分情况下糖尿病患者的牙周血供不足,牙周营养降低,进而为细菌的滋生提供了条件;此外糖尿病患者的高血糖状态也为细菌生长提供生长条件。③糖尿病患者由于血管发生病变,进而导致组织缺氧,为毒素入侵提供了良好的环境;同时牙周病也会影响糖尿病,造成恶性循环。
在临床工作中,对患有糖尿病的牙周炎患者应给予足够重视,在控制血糖同时需考虑控制牙周感染,反之,糖尿病的治疗也可有效治疗牙周病[14-15]。本研究结果显示,治疗前,3 组牙周情况、牙周袋探诊深度、牙周附着丧失情况、FBG、HbA1c 水平均存在不同程度的异常,且伴有糖尿病者程度更为严重,但治疗后6 个月左右,3 组各指标比较差异均无统计学意义,提示糖尿病合并牙周病患者联合治疗与单独治疗糖尿病或牙周病对疾病均具有明显的改善作用。可见牙周患者基本牙周治疗后,可改善牙周情况;糖尿病患者需控制牙周病变和血糖水平,可一定程度上控制糖尿病症状,从而减少药物用量。但3组治疗后3个月FBG、HbA1c水平比较差异无统计学意义,可见治疗时间影响血糖水平。此外,牙周病与糖尿病相互作用机制的研究主要集中于牙周致病菌、免疫炎症反应等方面,因而牙周治疗协同改善牙周病伴糖尿病患者的血糖相关作用机制已成为科研新热点。该项目通过糖尿病结合牙周病治疗的相关研究,对糖尿病合并牙周病患者联合治疗相比单独治疗糖尿病和牙周病均有明显促进作用,为牙周病联合糖尿病患者的治疗提供参考依据,且控制血糖和积极治疗可以帮助减少牙周病的发病率,进而降低牙周病和糖尿病患者的医疗费用。
综上所述,糖尿病合并牙周病患者联合治疗与单独治疗糖尿病或牙周病对疾病均有明显缓解作用,牙周基础治疗可以改善血糖,控制血糖可改善牙周病发情况,进而降低牙周病和糖尿病患者的医疗费用,为牙周病联合糖尿病患者的治疗提供参考依据。
