俯卧位通气干预模式对新生儿呼吸窘迫综合征的影响
2022-03-26卢艳华肖清芳连少蓉
卢艳华,肖清芳,黄 晓,连少蓉
(福建省福州儿童医院 福建福州350000)
新生儿呼吸窘迫综合征(NRDS)是儿科常见急危重症,是导致新生儿死亡的重要原因,多见于早产儿,胎龄越小且NRDS发生率越高[1]。NRDS以出生后数小时内进行性加重的呼吸困难、呼吸衰竭、发绀为主要表现,病情进展较快,若未予以及时有效的治疗,可发生低氧血症、肺水肿[2]。机械通气是NRDS的重要辅助治疗手段,可在气道通畅的基础上,满足患儿气体交换需求。俯卧位通气是指在俯卧式体位下实施机械通气,是一种肺保护性通气措施,既往研究将其应用于成人呼吸窘迫综合征中,证实其可改善患者氧合功能[3]。随着对NRDS研究的深入,俯卧位通气受到越来越多重视,但目前现有研究病例分散,研究结果存在分歧。2018年8月1日~2020年1月1日,我们对收治的40例NRDS患儿实施俯卧位机械通气干预模式护理,效果满意。现报告如下。
1 资料与方法
1.1 临床资料 将2017年3月1日~2020年1月1日收治的80例NRDS患儿作为研究对象。纳入标准:①符合NRDS相关诊断标准者;②出生28 d内者;③有机械通气辅助治疗指征者;④家属对本研究知情同意。排除标准:①有致命的先天性发育异常者;②支气管肺发育不良、先天性肺动静脉瘘、气管食管瘘等先天性呼吸系统发育畸形者;③严重的胸廓畸形、缺氧缺血性脑病、先天性心脏病等并发症者。将2017年3月1日~2018年7月31日收治的40例NRDS患儿作为对照组,男21例(53.50%)、女19例(47.50%),胎龄(36.09±2.57)周;出生体质量(2036.84±384.74)g;出生5 min Apgar评分(5.52±1.49)分。将2018年8月1日~2020年1月1日收治的40例NRDS患儿作为观察组,男22例(55.00%)、女18例(45.00%),胎龄(35.78±2.42)周;出生体质量(2016.71±392.45)g;出生5 min Apgar评分(5.46±1.37)分。两组一般资料比较差异无统计学意义(P>0.05)。本研究经医院医学伦理委员会知情同意。
1.2 方法 所有患儿在应用抗生素预防感染、纠正酸中毒、改善循环、营养支持等常规治疗基础上,实施持续正压通气(CPAP),仪器采用舒普达NLF-200A型,参数设置:初始压力5 cm H2O(1cm H2O=0.098 kPa),经皮血氧饱和度(SaO2)维持在88%~93%,最高不超过95%,高于93%时逐渐下调吸入氧浓度(FiO2)至21%;SaO2下降至85%~88%时,将FiO2逐渐上调,每次调高5%直至60%。指标监测:监护仪连接压力转换器,测定并仔细记录患儿血氧分压(PaO2)、二氧化碳分压(PaCO2)、氧合指数(OI)、心率(HR)、平均动脉压(MAP)、中心静脉压(CVP)、血管外肺水指数(EVLWI)、肺血管通透性指数(PVPI)等指标。撤机指征:患儿呼吸平稳,无吸气、呻吟、呼吸急促三凹征,FiO2为0.3,SaO2>88%,吸气峰压(PIP)16~18 cm H2O,呼气末正压(PEEP)4 cm H2O。①对照组:采用仰卧位,将患儿头部置于正中并给予常规机械通气护理。②观察组:采用俯卧位机械通气干预模式,在机械通气前清除患儿气道分泌物,调整并固定通气管道,夹闭胃管,按照第1小时仰卧位、第2小时侧卧位、第3~6小时俯卧位顺序调整患儿体位,调整体位时需安排3名护理人员照看患儿头部、身体两侧,其中2名护士分别站在床两侧,1名护士站于床头,先将患儿平卧状态下移至床的一侧,再将其由平卧位调整至侧卧位。最后将患儿头部稍微偏向一侧,避免鼻罩/面罩及静脉管路、通气管道移动。在俯卧位下,患儿胸下及头部、膝关节、髋关节、脚踝处放置软枕,避免压力性损伤,使其双手朝上,双臂与身体平行。应在患儿镇静情况良好时进行操作,若患儿发生明显烦躁不安,可在医生指导下适当应用镇静剂;使患儿头部与身体保持同一水平,使呼吸道分泌物顺利流出,同时及时清理痰液、分泌物,定时吸痰、清洁口腔;及时检查鼻罩/面罩的固定情况,确保通气管路通畅;尽可能将管路放置于病床一侧,以便于维护。
1.3 评价指标 比较两组患儿机械通气前、6 h后氧合指标(PaO2、PaCO2、OI),血流动力学指标(HR、MAP、CVP、EVLWI、PVPI)变化,预后相关指标(机械通气时间、ICU住院时间)及并发症[包括胃潴留、呼吸暂停、鼻黏膜糜烂、压力性损伤、呼吸机相关性肺炎(VAP)]。

2 结果
2.1 两组机械通气前后氧合指标比较 见表1。
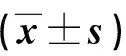
表1 两组机械通气前后氧合指标比较
2.2 两组机械通气前后血流动力学指标比较 见表2。

表2 两组机械通气前后血流动力学指标比较
2.3 两组机械通气时间、ICU住院时间比较 见表3。

表3 两组机械通气时间、ICU住院时间比较
2.4 两组并发症发生情况比较 见表4。
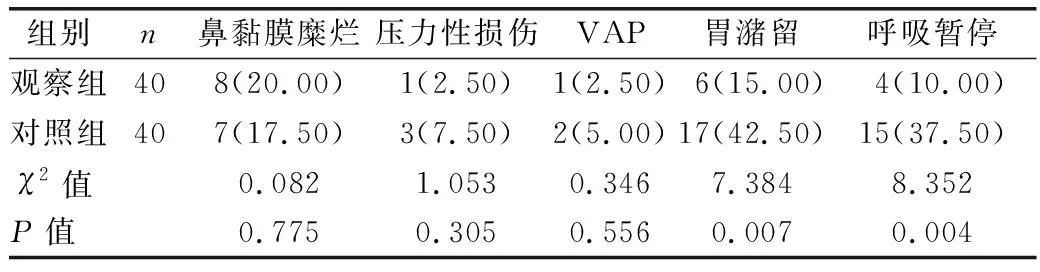
表4 两组并发症发生情况比较[例(%)]
3 讨论
机械通气是利用机械装置控制、改变、替代自主呼吸的通气方法,是帮助NRDS患儿度过危险期的重要辅助手段,能够提供有效的气体交换。有研究显示,合理使用机械通气可显著降低NRDS患儿病死率[4]。俯卧位通气是在机械通气时采用俯卧式体位,通过减轻心脏对肺部压迫而改善氧合,减轻肺损伤,是一种肺通气保护策略,在成人急性呼吸窘迫综合征中广泛开展[5]。
与成人相比,新生儿体质量轻、体型小,实施俯卧位通气相对更加优势。传统仰卧位机械通气受到重力影响,导致背侧无通气而仅有血流灌注,胸前侧通气过度而血流灌注不足,患儿出现通气/血流失衡[6]。在俯卧位下,患儿重力依赖区跨肺压增加,跨肺压超出气道开放压则肺泡复张,低氧症状得以改善[7]。既往研究证实,俯卧位通气可改善肺泡稳定性,避免过度通气,减轻呼吸机相关性肺损伤[8]。两组机械通气6 h后PaCO2、PaO2、OI均优于通气前(P<0.01),且观察组优于对照组(P<0.01),与凌其英等[9]研究一致,表明在CPAP机械通气过程中实施俯卧位通气干预模式,可改善患儿氧合功能。转换体位至俯卧位后,原本在背段的下垂部位渗出性病变转为上方,背侧通气量增加,而重力作用下背侧血流减少,通气/血流比例改善,这是俯卧位通气改善氧合的主要机制[10]。在体位改变后,胸膜腔梯度减小,便于气道分泌物引流,也是机体氧合改善的原因之一。本研究中,观察组机械通气时间、ICU住院时间低于对照组(P<0.01),与柳书芬等[11]研究一致,表明俯卧位通气有助于缩短机械通气时间,促进患儿恢复。
本研究结果显示,两组患儿机械通气6 h后HR、MAP、CVP、EVLWI、PVPI与机械通气前比较差异无统计学意义(P>0.05),表明俯卧位通气对血流动力学指标无显著影响。在俯卧位下,患儿由于脊柱压迫、腹式呼吸与胸廓活动受限而胸肺顺应性降低,呼吸需克服更大的弹性阻力,因此,俯卧位机械通气应与仰卧位交替。有研究发现,采用俯卧位通气2 h后,NRDS患儿OI显著改善,恢复仰卧位通气2 h后,OI则无法维持。有研究显示,延长俯卧位通气时间可持续改善患儿氧合功能,但相应的并发症发生率有所增加。俯卧位时胸壁阻力增加导致气道阻力增加,且部分患儿调整体位至俯卧位后表现为烦躁、不配合,极少数患儿可能出现肌肉、皮肤黏膜压伤、神经压迫、导管脱出等情况[12]。本研究选择俯卧位通气时间4 h,按照第1小时仰卧位、第2小时侧卧位、第3~6小时俯卧位的顺序交替进行,调整体位时由2~3名护理人员照看,避免管路脱落、移动,及时检查鼻罩/面罩的固定情况,确保通气管道通畅,患儿肢体与水平面接触的部位放置软垫,故本研究中未出现导管脱出、静脉瘀血、皮肤黏膜损伤等并发症,表明通过有效护理,俯卧位通气不会增加上述并发症。本研究结果显示,观察组胃潴留、呼吸暂停发生率低于对照组(P<0.01),分析可能原因:在俯卧位下氧合功能改善,胃肠道缺氧缺血状态改善,且新生儿腹肌力量薄弱,仰卧位时腹部通常高出胸廓平面,向上、向前膨隆甚至影响呼吸,而俯卧位时床板的支撑使腹压增加,横结肠膨胀受到限制,有利于胃肠蠕动[13];在仰卧位时,患儿喉部呈漏斗状,反流物易呛咳、分泌物易在此处囤积阻塞呼吸道,而俯卧位时头位置较低,咽喉漏斗形的底部转至上方,一旦反流,分泌物在重力作用下更容易排出,有效降低呼吸暂停发生率[14]。
综上所述,俯卧位机械通气干预模式可改善NRDS氧合功能,同时不影响血流动力学状态,在俯卧位通气过程中加强护理干预,有效预防不良事件,减少胃潴留、呼吸暂停等并发症发生,该法有效、简单、易操作,值得临床推广应用。
