基于SMOTE算法构建高龄全麻术后发生认知功能障碍的护理风险预警模型
2022-03-20李骞
李 骞
随着我国老龄化趋势的日益加剧,全麻高龄患者的数量随之增加,而术后认知功能障碍(Postoperative Cognitive Dysfunction,POCD)亦属于高龄患者全麻术后的常见并发症,发病率为10%~45%不等,临床多表现为焦虑、精神错乱、记忆受损以及人格变化等[1,2]。POCD可持续几天甚至几个月,其病因尚未完全明确,目前多认为与麻醉手术、心脑血管疾病等多种因素共同作用下所致的内分泌功能失调及神经系统紊乱相关[3,4]。POCD可使患者术后并发症的风险增高,延缓术后恢复,增加住院时间,提高病死风险[5]。值得注意的是,这种短期POCD疾病亦可进展为阿尔茨海默病(Alzheimer’s Disease,AD)等永久性改变疾病,促使患者丧失自主生活能力,影响患者预后生存质量[6]。因此,做好术后POCD预防工作是医院保障患者治疗成功及改善预后的重要环节。既往研究[7]表明,高龄、基础疾病等因素是POCD发生的影响因素,但迄今为止尚无准确、具体的相关预测标准,传统的预测分析方法在不平衡数据处理中效果欠佳,不适合构建POCD的预测模型,临床难以对其进行有效预测[8]。为了处理数据数量不平衡及分类等问题,部分学者采用少数类样本合成过抽样技术(Synthetic Minority Over-Sampling Technique, SMOTE)解决。SMOTE算法是根据少数类样本量的属性特征随机产生组间相似样本量,其可有效平衡少数类与多数类之间的数量,进而减少数据集过度倾斜带来的较大偏差,现已广泛应用于临床结局事件预测中[9]。基于此,本研究拟在Logistic回归模型及SMOTE模型的基础上构建POCD预警模型,筛选POCD发生的影响因素,以期为POCD的临床预防工作提供一定参考依据。
1 对象与方法
1.1 对象 回顾性选择2018年1月~2021年1月在南京市第二医院进行全麻手术治疗的195例高龄全麻患者为研究对象,以高龄全麻患者发生POCD为结局事件,根据高龄全麻患者术后POCD发生情况,将其分为POCD组(n=41)和非POCD组(n=154)。本研究已通过相关伦理委员会批准同意。纳入标准:(1)行全麻手术,年龄≥60周岁者;(2)符合全麻手术指征者;(3)无精神类疾病,视力听力功能正常者;(4)美国麻醉师协会(ASA)分级Ⅰ~Ⅲ级,无严重心、肾以及肝等功能损伤者;(5)患者及其家属知情并自愿参与本研究者。排除标准:(1)临床资料不全者;(2)伴有神经系统疾病者;(3)存在手术及麻醉禁忌证者;(4)术前认知障碍者。
1.2 方法
1.2.1 资料收集 参考既往POCD相关影响因素文献[10,11],同时结合院内高龄全麻患者相关信息及专家建议等进行资料收集,内容包括:(1)临床资料:年龄、性别、体质量指数(BMI)、居住地、教育程度、婚姻状况、吸烟、饮酒、家庭月收入、糖尿病、冠心病、高血压、脑卒中、ASA分级;(2)手术相关信息:术中血管活性药物、术中失血量、手术时间、术后视觉模拟评分(Visual Analogue Scale/Score,VAS)等。
1.2.2 相关定义 (1)POCD诊断标准[12]:采用蒙特利尔认知评估量表(MoCA)对所有受试者术后1 d及7 d的POCD进行评估,总分范围:0~30分,其中视空间/执行功能0~5分、命名0~3分、注意力0~6分、延迟回忆0~5分、定向能力0~6分、语言能力0~3分、抽象思维能力0~2分,MoCA评分≥24分即为正常,MoCA评分<24分即为认知功能障碍,分数越高则表示患者认知功能越好,如果患者MoCA评分在术后1 d及7 d均<24分即可判定为认知功能障碍。(2)ASA分级[13]:ASA分级共分为Ⅰ~Ⅴ级,Ⅰ级:健康状态,除局部存在病变外,无其他系统性疾病;Ⅱ级:存在轻度系统性疾病/中度系统性疾病;Ⅲ级:存在严重系统性疾病,正常活动受限,但未失去工作能力;Ⅳ级:存在严重系统性疾病,工作能力丧失,伴有生命危险;Ⅴ级:病情危及,生命维持困难。(3)VAS[14]:疼痛评分总范围为0~10分,其中2~4分表示伴有轻度疼痛,5~7分则表示伴有中度疼痛,8~9分则表示伴有重度疼痛。分数越高表示患者疼痛程度越重。
1.2.3 基于SMOTE算法 SMOTE算法是通过Blagus R等[15]制定的步骤将单组少量样本数量扩充至两组相似样本数量的一种方法,本研究少量样本为POCD组患者=41例,需扩充倍数n=非POCD组患者例数/POCD组患者例数=3.76,最近邻点数k=4,为41×4=164例。非POCD组患者154例,POCD组患者164例,两组比例0.94。基于SMOTE算法所扩充新数据集未对原样本集的空间边界产生影响。
1.2.4 统计学方法 采用SPSS软件对数据进行整理统计,计数资料应用χ2检验,采用多因素Logistic回归分析筛选影响因素,以P<0.05为差异有统计学意义,采用R(R3.5.3)软件制作模型,绘制受试者工作特征曲线(ROC曲线)评价模型,Hosmer-Lemeshow(H-L)检验模型的校准度,应用F分数(F-score)、阳性预测值(PPV)、真正类率(TPR)验证模型数据准确性,用以评估模型的临床应用价值。
2 结果
2.1 高龄全麻患者术后POCD的单因素分析 本研究共计纳入195例高龄全麻患者,其中术后发生POCD的患者有41例,未发生POCD的患者有154例,POCD发生率为21.03%。POCD组与非POCD组年龄、教育程度、高血压、脑卒中、ASA分级、术中失血量、手术时间以及术后VAS评分等情况比较,差异均具有统计学意义(P<0.05)。见表1。

表1 POCD组与非POCD组POCD的单因素分析[n(%)]
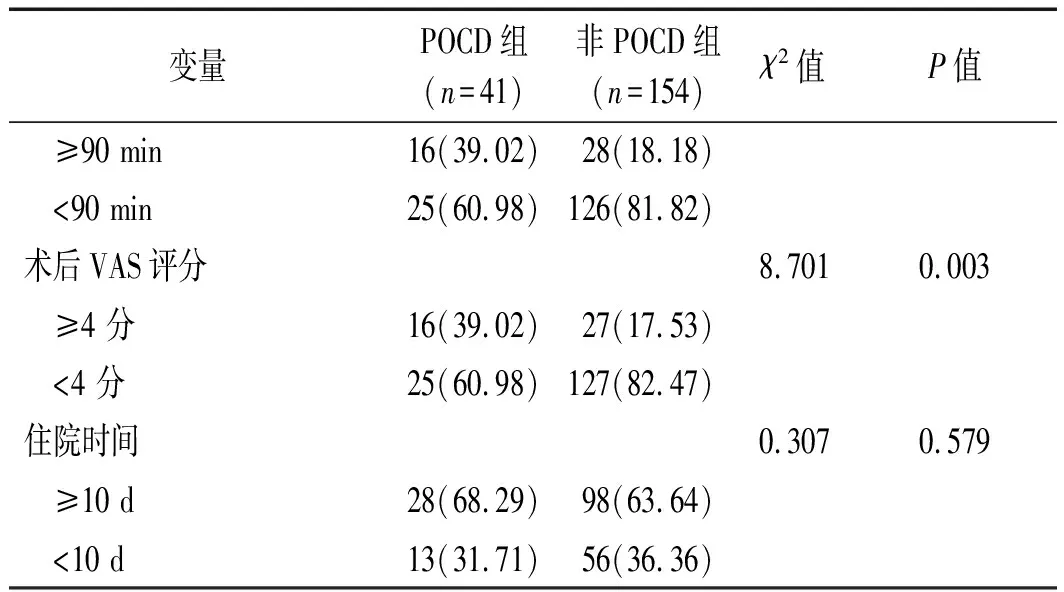
续表1
2.2 高龄全麻患者POCD影响因素的多因素Logistic回归分析 将单因素筛选(P<0.05)的因素[年龄X1(赋值:>75岁=1,60~75岁=0)、教育程度X2(赋值:初中及以下=1,高中及以上=0)、高血压X3(赋值:是=1,否=0)、脑卒中X4(赋值:是=1,否=0)、ASA分级X5(赋值:Ⅲ级=1,Ⅰ~Ⅱ级=0)、术中失血量X6(赋值:≥500 ml=1,<500 ml=0)、手术时间X7(赋值:≥90 min=1,<90 min=0)、术后VAS评分X8(赋值:≥4 分=1,<4 分=0)]为自变量,以术后是否发生POCD为因变量(赋值:是=1,否=0);两组高龄全麻患者POCD的多因素Logistic回归分析结果显示,除年龄外,教育程度、高血压、脑卒中、ASA分级、术中失血量、手术时间以及术后VAS评分是高龄全麻患者发生POCD的独立影响因素(P<0.05),基于上述各危险因素的回归系数,得到原始预警模型P1=0.960X2+1.088X3+0.951X4+0.947X5+1.980X6+1.370X7+1.149X8-3.541,经H-L检验结果表明,Logistic回归模型拟合度良好(决定系数R2=0.458,P=0.628)。见表2。
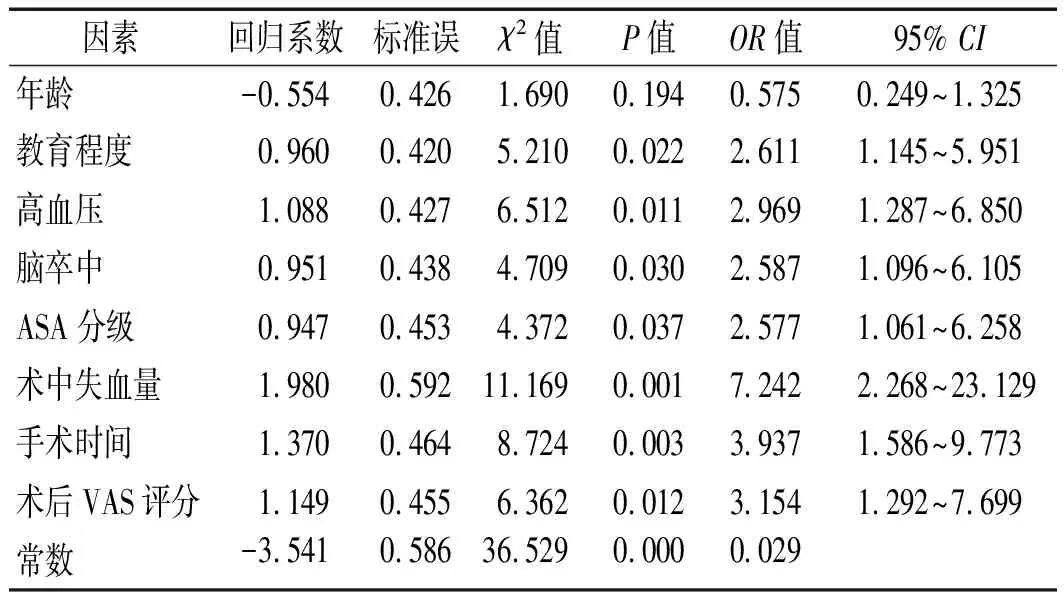
表2 两组高龄全麻患者POCD的多因素Logistic回归分析
2.3 基于SMOTE算法的预警模型 纳入多因素Logistic回归分析的影响因素,基于SMOTE算法扩充4倍(154/41)抽样,得到POCD和非POCD比例近似为1(实际比例为1.06),随后对抽样后的数据进行多因素Logistic回归分析结果显示,基于SMOTE算法的预警模型P2=1.034X2+1.307X3+1.226X4+1.241X5+2.263X6+1.630X7+1.339X8-4.154,经H-L检验结果表明,Logistic回归模型拟合度良好(决定系数R2=0.624,P=0.873)。见表3。

表3 基于SMOTE算法的Logistic回归分析
2.4 两组模型的效能评估 通过ROC曲线分别对预警模型P1和P2进行分析,结果显示,预警模型P1的ROC曲线下面积(AUC)为0.840(95%CI:0.764~0.899),预警模型P2的AUC为0.844(95%CI:0.785~0.892),如图1、图2所示。基于SMOTE算法预测模型TPR值低于原始数据预警模型,而F-score、PPV值均高于原始数据预警模型。见表4。

图1 原始数据预警模型的ROC曲线
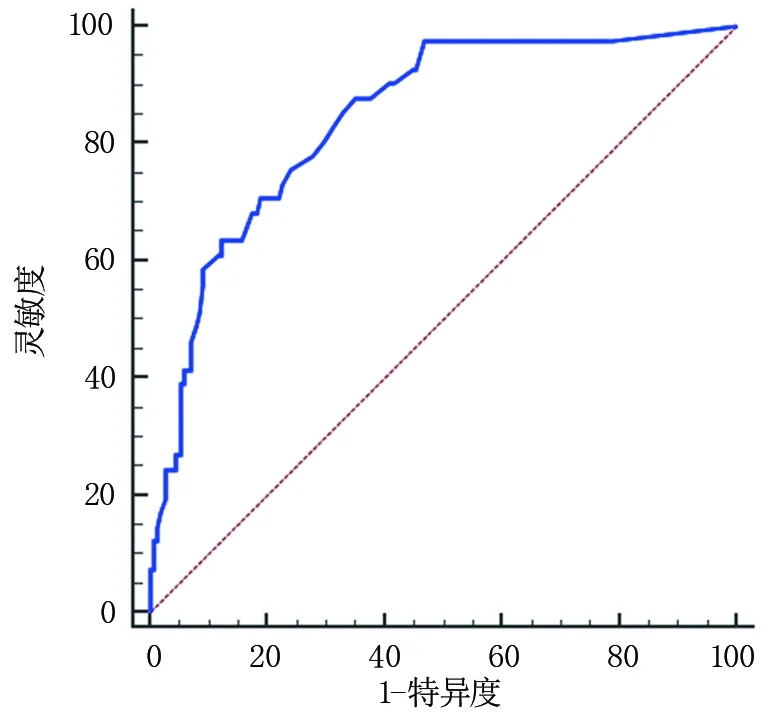
图2 基于SMOTE算法预警模型的ROC曲线
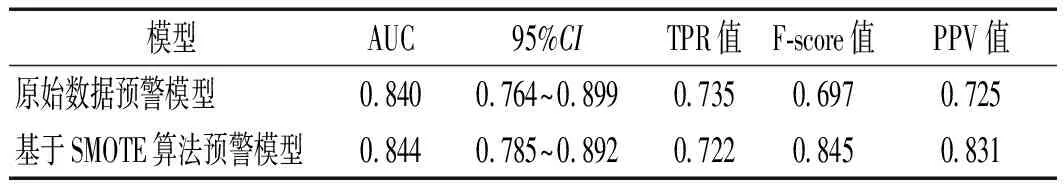
表4 两组预警模型预测概率验证
3 讨论
高龄全身麻醉术后发生POCD情况早在20世纪90年代就已受到广泛关注,尽管多数医学工作者已对其开展了大量研究,但促使POCD恢复延迟的相关原因及发生的病理机制仍未完全明确,高龄全身麻醉患者术后POCD仍是现阶段临床急需解决的重大难题之一[16]。本研究共计纳入195例高龄全麻患者中术后发生POCD的患者有41例,未发生POCD的患者有154例,POCD发生率为21.03%(41/195),结果与仲勇等[17]研究报道的20.80%POCD发生率相符。提示,POCD疾病在高龄全身麻醉术后患者中具有较高的发生率,医务人员治疗期间需加强对该类患者的重视。
高龄是现阶段唯一明确影响全麻患者术后发生POCD的相关因素,安慎通等[18]研究中指出,年龄相对较大的高龄全麻患者术后更易发生POCD。本研究所纳入的受试者均为60岁及以上的老年人群,但结果未提示年龄是全麻患者术后发生POCD的影响因素,其原因可能与纳入患者的年龄跨度相对较小有关,但在治疗期间为降低该类患者术后的POCD发生风险,在其围术期仍需制定相应的处理方案,进而有利于POCD的预防。本研究发现,术中失血量是影响高龄全麻术后发生POCD的影响因素,术中失血量越多的患者术后更易并发POCD,与李永利等[19]研究结果相符。究其原因可能为,术中急性血容量迅速丢失导致患者血压水平下降、脑灌注不足,当机体变化情况超出脑血流调节阀值时,促使脑供氧失衡,进而诱发POCD。术后疼痛是POCD发生影响因素,本研究通过分析患者术后VAS评分发现,POCD组术后VAS评分≥4分的发生率高于非POCD组,提示术后疼痛可能会增加POCD发生风险。疼痛是术中创伤对身体造成的一种病理、生理反应,疼痛程度越高对机体各器官功能的影响亦随之增加,进而促使术后POCD发生风险增高。既往研究[20]表明,良好的阵痛效果可有效降低术后POCD发生率,可能与镇痛降低了机体的应激反应和炎症相关。此外,术后VAS评分较低的患者可尽早进行相关康复锻炼,进而有利于降低术后POCD发生风险。本研究显示,教育程度是高龄全麻患者术后并发POCD的影响因素,高华敏等[21]研究同样得出此结论。教育程度较低的患者对疾病和相关治疗方式的理解受限,易产生负性情绪,而教育程度相对较高的患者可通过多种途径了解疾病相关知识,包括疾病治疗、术后康复等,进而有利于术后POCD的预防。此外,亦有研究[22]认为,教育程度低的患者脑部敏感神经元老化的相对较早,相较于教育程度高的患者,其神经系统在脑细胞功能下降时的耐受力较差,因此,术后并发POCD的风险较高。而针对该类患者需加强术前教育及心理护理,采用简单易懂的语言提高患者对自身病情和治疗的认知,进而有助于降低术后POCD的发生几率。ASA分级是患者术后发生POCD的影响因素,ASA分级越高术后更易发生POCD。这与既往研究[23]结果相一致。一般认为ASA分级高者机体代谢紊乱的风险更大,同时受创伤、手术、机体应激反应影响,极易损害脑部神经,另外,ASA高分级者脑部血管调节功能相对较差,这些因素均可能诱发POCD。刘冬梅等[24]研究表明,手术时间是术后并发POCD的影响因素,本研究结果与其相符。手术时间长多提示患者神经系统受麻药的作用时间相对较长,部分患者脑组织灌注减少时间亦随之延长,促使POCD发生风险增加。因此,在保证手术安全的情况下,缩短手术时间和减少阵痛药物及麻醉药物的应用亦可降低机体应激反应,降低术后POCD发生风险。本研究发现,高血压和脑卒中病史亦是术后并发POCD的影响因素,与王丽萍等[25]研究报道相一致。分析原因可能为,高血压刺激可促使脑部血管功能异常及结构改变,全麻手术期间血压异常亦会造成脑组织缺氧、缺血,进而影响脑部神经,促使POCD发生;而脑梗阻/脑部血管狭窄患者因手术或麻醉导致血压水平下降,患者脑组织灌注不足的同时亦会损伤神经元,进而诱发POCD。
此外,本研究高龄全麻患者术后POCD发生率为21.03%,非POCD组患者占78.95%,提示,组间样本量明显处于不平衡的状态。传统模型预测效能高的原因可能为组间数据不平衡所致,进而影响模型的精准度。SMOTE算法可通过重建原始数据获得组间近似为1的新样本比例数据,再结合Logistic回归得到SMOTE预警模型[26]。本研究结果显示,基于SMOTE算法预警模型AUC为0.844,高于原始数据预警模型0.840,SMOTE预警模型TPR值低于原始数据预警模型,而F-score、PPV值则高于原始数据预警模型,提示基于SMOTE算法的新预警模型的预测准确率稍优于原始数据预警模型。
综上所述,教育程度、高血压、脑卒中、ASA分级、术中失血量、手术时间以及术后VAS评分是高龄全麻患者发生POCD的影响因素,基于上述7项危险因素建立的SMOTE预警模型优于传统Logistic回归模型的预测效应。此外,本研究纳入样本均为同一家医疗机构,纳入因素不够全面,数据选择亦存在些许偏倚;同时,未对模型进行外部验证,研究结果可能存在不足之处。因此,关于基于SMOTE算法构建高龄全麻术后发生认知功能障碍的护理风险预警模型的相关结论还需在今后进一步验证。
