基于“和下清消”法运用清胰汤治疗急性胰腺炎的源流与临床应用*
2022-03-03郭颢雅许才明李同明张桂信陈海龙
郭颢雅,许才明,张 赟,李同明,张桂信,陈海龙**
(1.大连医科大学附属第一医院 大连 116011;2.大连医科大学中西医结合研究院 大连 116044;3.大连医科大学附属第二医院 大连 116023)
急性胰腺炎(Acute pancreatitis,AP)是多种病因引起胰酶异常激活,胰腺组织自身消化甚至坏死为特征的炎症反应疾病,为常见急症之一。AP全球患病率为34人/10万人年,目前我国AP的发病率呈现逐年增长的趋势,其中约20%会发展成以器官损伤为特点的中度重症AP,或重症AP(Severe acute pancreatitis,SAP),病死率达到13%-35%[1-2]。
近年来,在治疗重症急性胰腺炎方面“step-up”成为重要的治疗模式之一[3],目前也有中心提出“stepjump”[4]。但SAP治疗复杂、病程长、费用高,虽然每年都有不同地区的相应指南和共识发表,但在具体临床实施过程中,不同的医院病死率相差比较大,故如何提高SAP的生存率成为该领域重要的科学问题。我院从1958年即开始进行中西医结合治疗急腹症的相关临床与基础研究工作,形成了西医辨病、中医辨证的病证结合的辨治体系,并且在近年来总结出了“SELECT”中西医结合微创诊疗理念[5]。目前,基于“和下清消”法治疗急性胰腺炎及其并发症已成为全国中西医结合学界广泛认可并应用的治法之一,清胰汤作为经典方剂可有效改善症状、减少住院时间、降低病死率[6-7]。回顾中西医结合治疗急腹症的发展历程,基于“和下清消”法应用清胰汤治疗SAP从被提出、验证、应用并推广,已历经60多年的风雨历程。
目前清胰汤已发展出多种改良方剂,但缺乏源流追溯导致在使用时同名异方者甚繁,影响科学研究的严谨性。迄今为止,尚无系统研究梳理其起源、组成以及针对急性胰腺炎辨证施治的中医诊疗思路、沿革的专论。本文从中医视角,对急性胰腺炎的病因、病机、治法、方药沿革与配伍分析等作了详细阐述与总结,以期弥补清胰汤中医背景研究的不足,从而为更好地继承和发展中西医结合治疗急性胰腺炎提供参考,传承精华,守正创新,促进中医学“古典新释”和“中西合璧”,同时为相关临床与基础研究带来启示。
1 中西医结合治疗急性胰腺炎研究的四个阶段
1954年,毛泽东主席最早发出了西医学习中医的号召,拉开了西学中的历史帷幕。经苏州卫生局的推荐,清代御医中医世家传人曹仲和先生,于1956年赴大连医学院(1994年更名为大连医科大学)任教。1958年,中央正式提出“中西医结合”的方针,大连医学院开始了科研大攻关,曹仲和与外科同道合作开展急腹症辨证论治研究,标志着大连医科大学中西医结合事业的开端。1961年,作为最早开展中西医结合治疗急腹症的单位之一,大连医学院将阶段工作的理论阐释与实践经验进行总结,出版了中国中西医结合第一部专著《新急腹症学》[8],作为里程碑,此书最早明确记载了清胰汤的组成和方解。我国中西医结合治疗急性胰腺炎的基础与临床治疗研究大致可分为4个阶段[9]:起步阶段、发展阶段、高层次发展阶段、新时期创新性高质量发展阶段。
1.1 起步阶段
20世纪50-70年代,除禁食、胃肠减压、抗生素、镇痛解痉、减少消化道分泌药物应用及一系列使胰腺充分休息的所谓“饥饿疗法”及对症支持以外,临床上缺乏有效改善胰腺微循环、抗炎、抗氧化的方法与药物,因此主张“静”的观点。不论是内科治疗还是外科手术疗法,在临床应用中都存在一定的不足。大连医学院(现大连医科大学)曹仲和、陈荣殿、周俊元、关凤林等专家对急腹症中西医结合相关问题进行了思考和更进一步的探讨[10-12]。天津医科大学吴咸中教授从急腹症理法方药和辨证论治上进行了系列研究[13]。基于祖国医学的整体观念,曹仲和于20世纪60年代创制了清胰汤,记载于大连医学院主编的《新急腹症学》[8]上,并在《论中医对急腹症的辨证论治》[14]和《急腹症辨证论治有关问题的探讨》[15]等论文中提出了急腹症病机由轻到重的“四证”——郁、结、热、瘀,与治则“四法”——和、下、清、消,这代表着对急性胰腺炎治疗观点的转变,即从“静”到“动”的转变。1965年天津南开医院郑显理、吴咸中教授首次报道了以中药为主的中西医结合疗法治疗急性胰腺炎,取得了较为满意的疗效[16]。由此可见,这一阶段的特点是,在治疗方式上由被动变为主动,在诊断上将辨证与辨病结合起来,形成了中西医结合的辨证分型,制定了选方用药的原则,在中西医两种治疗方法的有机结合上积累了宝贵的经验。但根据上述文献报导的病例来看,这一阶段应用的患者多为急性水肿性胰腺炎(轻型急性胰腺炎)。这也表明,对急性胰腺炎的治疗还缺乏系统和深刻的认识。
1.2 发展阶段
20世纪70-80年代末为中西医结合治疗急性胰腺炎发展的第二阶段,对于常见急腹症的病机演变及辨证施治规律有了较为系统的认识。1978年召开了中国中西医结合治疗急性胰腺炎学术会议,会上专家认为应将研究的重点转向重症急性胰腺炎。同年,由天津南开医院与遵义医学院共同编著出版了《新急腹症学》[17],首次将清胰汤及其类方汇总整理,标志着急性胰腺炎的中西医结合治疗进入第二阶段。急性胰腺炎分期分型的中医治疗原则在此阶段得到进一步完善,手术和非手术疗法的选择更趋合理,并且关于清胰汤治疗急性胰腺炎机理的研究也开始逐步开展。此阶段在当时看来大致有如下3个特点:①《新急腹症学》的出版;②重视整体观念;③中医药在重症急性胰腺炎的应用[18-22]。
1.3 高层次发展阶段
经过一段时间的稳步发展后,吴咸中教授提出“中西医结合研究工作应走向高层次发展”的新思路。因此,可以把从20世纪末至21世纪初划定为中西医结合治疗急性胰腺炎高层次发展阶段。1994年召开的中西医结合治疗急性胰腺炎学术会议上,天津市中西医结合急腹症研究所郑显理强调:为发展中西医结合,需要“加强病因学研究、提高临床诊断与中医辨证水平、改进治疗方法和加强基础理论”等4项任务。这一期间出现了许多应用中西医结合方法治疗重症胰腺炎的报道,展示了我国对该课题的研究已经进入国际先进水平行列,标志着清胰汤治疗急性胰腺炎的研究进入第三阶段。此阶段的特点为:①医理药的系统结合——从临床治疗到机理探讨,形成经得起重复的系统性科研成果[23];②在理论上有所突破,强调了“六腑以通为用”的治疗原则和中医“证”的实质探索,提出了内毒素血症可能是阳明腑实证的本质[24-26];③关于清胰汤基础研究进一步深入,已拓展到急性胰腺炎相关性肺损伤,并在此领域进行了大量的研究[27-28];④培养了一批硕士、博士等高层次人才,形成了人才辈出的大好局面[29]。
1958年至今,天津吴咸中院士、郑显理主任,大连曹仲和、周俊元、关凤林教授等老一辈中西医结合专家,联合多地从事中西医结合的学者对急性胰腺炎中西医结合治疗进行了较为深入系统的临床与基础研究,先后取得了一系列国家级和省部级科技成果。其中,基于“和下清消”法创制清胰汤治疗急性胰腺炎“郁结火瘀证”最具代表性。
经系统规范的前瞻、回顾、随机对照等临床研究和多年临床实践进一步表明[30-32],基于“和下清消”法运用清胰汤治疗急性胰腺炎“郁结火瘀证”,对于减少或减轻胃肠功能衰竭、肠道细菌易位、改善患者胃肠蠕动[33]、恢复胃肠道功能功能、改善胰腺组织血供从而减轻胰腺病损程度、减轻急性胰腺炎相关肠、肺损伤,防治多器官功能衰竭综合征(Multiple organ dysfunction syndrome,MODS)或 多 脏 器 衰 竭(Multiple organ failure,MOF)等,都具有良好效果[34]。因此,由于科技的进步和发展,清胰汤的研究由线到面,得到了大量严谨且系统的数据,使中西医结合治疗SAP得到了长足的发展。
1.4 新时期创新性高质量发展阶段
随着现代分子生物学技术的发展及高精尖科研仪器和设备的更迭,中西医结合治疗急性胰腺炎的基础与临床研究已经迈向新的台阶。其中尤以陈海龙教授提出的“胰-肠-炎-肺”发病机制学说比较具有代表性[35],标志着中西医结合治疗急性胰腺炎进入新时期创新性高质量发展阶段。此阶段的特点为:①多组学技术的应用[36-38]。基于高通量的多组学技术,将人体看作一个系统的整体,与中医学的“整体观”思想相吻合,弥补了缺少适合中医药特征的研究方法,更加全面地分析了清胰汤及其他复方多靶点治疗急性胰腺炎的分子机制,为中西医结合的深入研究提供了思路和手段;②网络药理学应用于药物-疾病网络的构建[39]。网络药理学通过整合网络生物学和药理学,从整体研究药物与疾病间的关联性,实现了“单靶标”向“网络靶标”研究模式的转变,与中医整体观不谋而合,促进了中西医结合的发展;③肠道微生物、肠道屏障功能障碍和疾病之间联系的认识日益增强,突出了微生物代谢产物的产生及其功能的重要性[40-41]。在肠道菌群的移位途径、细菌与代谢产物涉及的相关通路,肠道菌群与屏障失衡后引起全身炎症反应以及清胰汤对肠道屏障功能影响等方面进行了大量研究[42-44]。以上,随着技术的发展,开发应用有益的微生物群及其代谢物相关药物,以恢复病理生理平衡可能成为有效的补救措施。该阶段强调了整体观和系统观的应用,形成了以“中医为体,西医为用”的新时代中西医结合理论研究体系。
2 “和下清消”法治疗急性胰腺炎的历史与源流
曹仲和世家承孟河医派,主仲景之学,兼蓄各家学说,深研经典,结合实际,形成了曹氏祖传的“万病唯在一通”的思想。正如《素问·六微旨大论》记载:“升降出入,无器不有。故器者,生化之宇”。所以,升降是“动”之象,出入是“通”之征,是阴阳主从相和[45]。脏腑气机皆恒于动,“通”是生理之常,“不通”是病理之变,“五脏六腑皆以通为用”,即据此理。然而,由于脏与腑的生理功能各有特性,“通”的具体内容有所不同。笼统说来,六腑之“通”,是指“传化物”的功能,而五脏之“通”,是指五脏气机升降出入而完成人体气、血、津液、精等物质化生、输布和转化的生理活动功能[46]。
古代中医学虽无“急性胰腺炎”这一病名,但在对与急性胰腺炎临床表现相似的疾病治疗上有着丰富的经验。汉代张仲景最先以下法为主治疗本病,《金匮要略·腹满寒疝宿食病脉证治第十》:“按之心下满痛者,此为实也,当下之,宜大柴胡汤”;明代医家陶节庵曰:“若表证未除,里证又急,不得不下者,则用大柴胡汤通表里而缓治之”;《伤寒论》有云:“若腹大满不通者,与小承气汤,微和胃气,勿令至大泄下”。故曹仲和在小承气汤基础上加入行气、清热、活血之品,而成“复方清胰汤”,针对急性胰腺炎腑气不通。但在进一步的临床实践观察中发现,对于急性胰腺炎少阳阳明合病的特殊证候特征,并非此“复方清胰汤”一方所能涵盖,故发展出了众多清胰汤类方。
3 急性胰腺炎“郁结火瘀证”的涌现
腑气不通在急性胰腺炎发病至10天左右不断出现,大便不下,同时可并见气机郁滞、火热内扰、气血壅塞等诸证,治疗后发现腑气通畅与否和机体内火热消长与病势顺逆密切相关,且“热为火之渐,火为热之极”,火邪上炎,生风动血,易扰神明。经过动态系统的临床诊治与观察研究,“郁结火瘀”四证相较最早提出的“郁结热瘀”更为贴切,故正式提出急性胰腺炎“郁结火瘀证”。
3.1 急性胰腺炎腑气不通现象涌现与3个病死高峰期的认识
3.1.1 第1个病死高峰期(发病至10天)
即全身炎症反应期,死亡原因与早期全身炎症反应综合征(SIRS)和多器官功能障碍综合征(MODS)密切相关[47]。通过对临床上大量急性胰腺炎病例证候的观察发现,患者平素饮食不节,嗜食肥甘厚味[48],气机不畅为“郁”,腑气不通,不通则痛,痞满燥实为“结”,本身体质易生湿化热,热极生风,煎灼血液,久则成瘀,甚则即往有风眩、卒心痛等病史。病情难缓,进而发展成火热实邪,伤津耗气,此谓“火”;一方面加重患者口干舌燥、小便短赤、大便秘结等症状[49],气郁化火便是肠道菌群过度增殖诱发感染性疾病的中医论断[50],“瘀”指火邪蒸腾于内则血液凝滞成瘀,临床上甚至可见Cullen征以及Grey Turner征[51]。血瘀形成又可导致“留瘀化热、络瘀化毒”的恶性循环,最终导致气血逆乱,气血耗伤而变生他证[52];另一方面易生风动血,风火相煽,症状急迫,表现为高热、神昏谵语、四肢抽搐等,气血进一步壅塞不通,形成恶性循环,甚至病情危笃、意识障碍等胰性脑病症状[53],此为急性胰腺炎“郁结火瘀证”的第1次涌现高峰。现代医学研究认为第1个病死高峰始发于第一次内源致病因子的打击,导致胰腺腺泡细胞内酶原颗粒中酶的激活等一系列微观演化,由胰腺局部演化到全身表现,气机“不通”壁垒构成,多器官受累,而引发一系列的证候变化。
3.1.2 第2个病死高峰期(11-20天)
急性胰腺炎发病中后期,即全身感染期,脓毒症、出血、肠瘘等并发症是常见死亡原因[47]。经历第1次涌现高峰后,正气衰竭,邪气独盛,内闭外脱,脏腑经络及精血津液生理功能衰惫,气机阻滞不通在第1次打击过后更加严重,“郁结火瘀证”出现第2次涌现,情况更加危急,患者常出现如大汗不止、烦躁不安、甚或昏迷谵妄[54]。临床上,采用通腑导滞法进行早期干预的一些患者在大便通畅、症状缓解后依然可能病情反复,出现继发感染,甚至死亡,出现这种情况与SAP的发病机制是密切相关的[55]。此阶段由于胰腺内外至全身各系统受损伤后,不可恢复的细胞大量死亡、积液等致死性毒源进入机体重要脏器和组织,感染加重,甚至出现脓毒血症、感染中毒性休克,进而导致多器官功能衰竭,因而形成更加强烈的全身瀑布样炎症反应的第2个死亡高峰期。因此,针对SAP特殊的发病机制,在早期通腑导滞急性炎症反应期缓解后,仍需关注肠道功能,警惕因肠黏膜屏障尚未恢复而带来的细菌移位问题,防止继发感染期的发生。上述现代医学观点与中医学认识相一致,互相印证了“郁结火瘀证”的涌现与病死高峰期的关系。
3.1.3 第3个病死高峰期(21天-2年)
通过对住院病例的回顾性研究发现,复发性急性胰腺炎约占全部病例30%[56],因此复发性急性胰腺炎成为重复第1期过程的第3个病死高峰期[57]。其本质上依然由于患者自身先天禀赋不足,或是饮食不节、多嗜食膏粱厚味、长期饮酒、未注意病后调养所导致急性胰腺炎复发,使得腑气不通,最终“郁结火瘀证”再次涌现,屡屡发生,见图1。
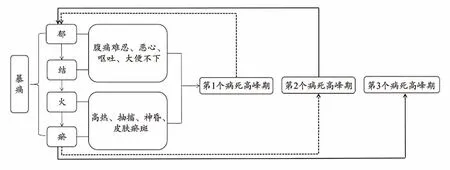
图1 对急性胰腺炎腑气不通现象涌现与3个病死高峰期的认识
3.2 腑气不通和“郁结火瘀证”与病情程度关系的思考
临床观察发现,急性胰腺炎患者病后大便秘结、腑实热证出现的同时有腹胀腹满,以及恶心呕吐、身目黄染、舌质红暗、舌苔黄腻、脉弦滑而大等“郁结火瘀证”。此外,患者还可伴有面色潮红、肢体瘈疭抽搐等风、火、湿、瘀证候,其中郁结与腑实证候如影随形,气机郁结盛者不仅腑实不通严重,而且风火瘀阻证候亢盛,病情危笃,而气机郁结、腑实不通较为轻者,急性胰腺炎病情相对轻,故可见腑气不通与急性胰腺炎病情严重程度密切相关[55],腑气不通与“郁结火瘀证”相继出现而关联,成为急性胰腺炎后大多数患者证候演变的共同路径。
3.3 “郁结火瘀证”与热深厥深病机的蕴育
当急性胰腺炎患者出现腹部绞痛,又兼具腑气不通、湿热内蕴的表现时,“郁结火瘀证”作为急性胰腺炎后气机逆乱、湿热壅结阻遏中焦的疾病总体现象突显。相关症状出现不仅是腑实证、热证的体现,更代表了急性胰腺炎在该阶段整体的核心病机。正所谓气机郁结,郁极化热,从而引起的热毒、秽浊之气败坏形体,“郁结火瘀证”的背景与相兼证候特征,引发我们对“气机郁滞、实热结聚、热毒内盛、深入营血、血行瘀滞”,血瘀又可化热,导致恶性循环,以及对“热深厥亦深”病机的思考。
3.4 急性胰腺炎“郁结火瘀证”形成的多种因素
3.4.1 素体不足,腑气不通
急性胰腺炎好发于中青年及女性[54],观察发现患者平素多有过量饮酒、饮食不节、嗜食膏粱厚味的习惯,或好逸恶劳的生活方式,或常常情志不舒的心理状态。饮食不节可使中焦受损、湿浊内生,也可因性情急躁或肝郁日久、肝木乘土、脾失健运,导致长期气机郁结,郁而化热,郁火炼血成瘀,形成气血壅塞、瘀血阻络、湿热内蕴的体质。此类素体体质不足的患者多为高脂血症,若遇日常调摄失宜,气血不和则形成腑气不通,郁结火瘀之邪热腑实之病证。
3.4.2 虫石内积,中焦阻遏
临床上,胆源性急性胰腺炎最常见,故结石阻滞为“郁结火瘀证”形成的重要因素。肝胆湿热内阻或蛔虫上扰,气滞血瘀,胆汁郁结煎熬成石,肝胆失疏,胆腑气机不利,发为急性胰腺炎。发病后,气机郁结、通降受阻,中焦阻遏,壅滞经脉,此属虫石内积而痹组脉络,郁而化热,致使中焦升降失常、腑气不通,从而形成“郁结火瘀证”。
3.4.3 外部创伤,不通则痛
临床上发现,因交通及建筑事故等造成的闭合性腹部外伤、经内镜逆行胰胆管造影术(ERCP)等可能导致胰腺损伤,使得胰腺受损,腑气不通,气滞血瘀。虽属跌扑损伤,但其中焦升降失职渐至腑气不通,病机演变仍然以郁结火瘀为主,见图2。
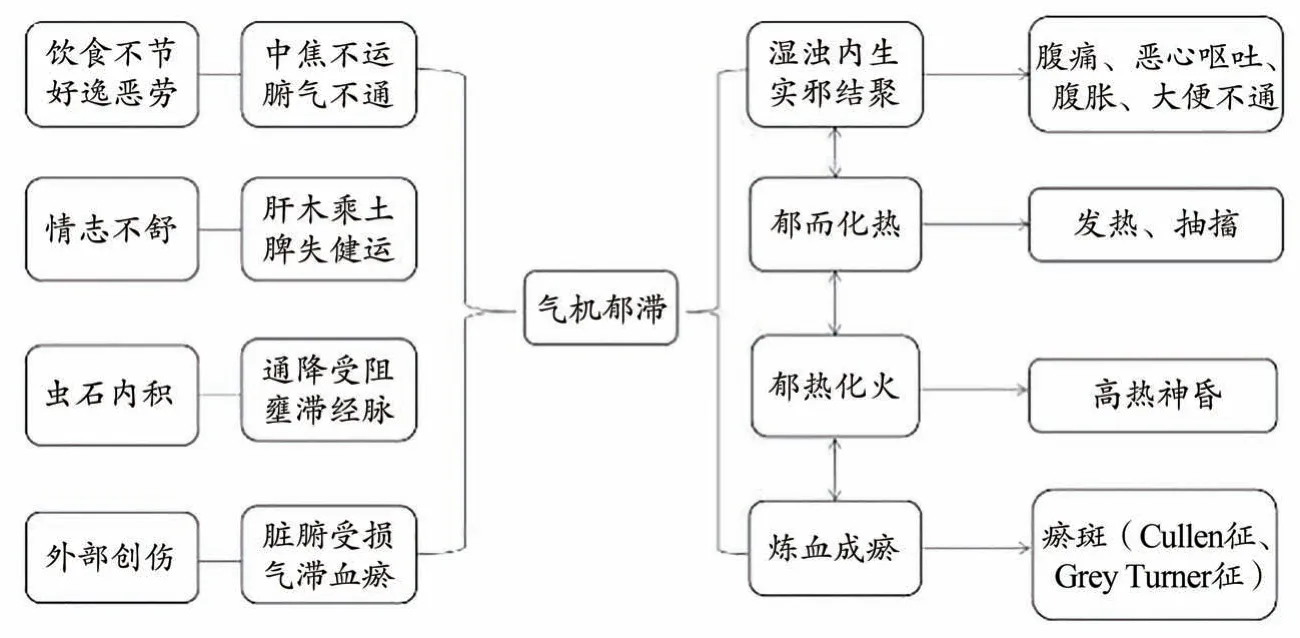
图2 “郁结火瘀证”形成途径
可见,围绕“不通”为核心的“郁结火瘀证”对于不同的发病途径、不同人群导致的急性胰腺炎具有共同的规律。由于临床观察发现郁、结、火、瘀、四个病理环节环环相扣,相互兼夹,转化为病,并于疾病极期涌现,与疾病发展走势密切关联,因此“和下清消”法是调顺急性胰腺炎、延缓病情加重趋势的重要策略。
4 “郁结火瘀证”与“和下清消”法的临床应用
根据急性胰腺炎后伴随腑气不通而涌现郁结火瘀的特点,见图3,我们提出“和下清消”法,首创复方清胰汤——“和”即调和、和解、缓和之意,是指使患者半表半里之邪,或脏腑、阴阳不和之证得以缓解;下法是指涤荡肠胃,泻下大便,引邪下行;“清”指清热解毒以及清热利湿;“消”指去其壅也,消除体内因气、血、痰、水、虫、食等久积而成的有形之痞结癥块[58]。具体结合临床实际,将其方演绎出如清胰汤Ⅰ号(南开方)、清胰汤Ⅰ号(遵义方)、益活清胰汤、清胰陷胸汤等类方。临床中,腹部持续剧烈绞痛、大便难解、舌红苔黄、脉弦数或洪数是急性胰腺炎“郁结火瘀证”临床选方应用时的四大基本指征。

图3 “郁结火瘀证”与“和下清消”法的临床应用
4.1 清胰汤在急性胰腺炎中的临床应用范围
清胰汤在预防经内镜逆行性胰胆管造影术(ERCP)后急性胰腺炎、治疗轻症、重症急性胰腺炎中均有报道。预防性使用清胰汤灌肠或十二指肠大乳头冲洗给药,能抑制炎症反应,并能降低术后血淀粉酶值,预防术后胰腺炎的发生[59-60];在轻症急性胰腺炎患者的治疗中,清胰汤内服联合中药灌肠疗法可以控制炎症反应,缓解症状并提高疗效[61];在重症急性胰腺炎中,有研究用Meta分析的方法对西医常规治疗基础上联合清胰汤对SAP的临床疗效进行评价,结果提示联合清胰汤可明显缩短住院时间、腹胀缓解时间,降低血清炎症因子TNF-α及血清淀粉酶水平,降低胰周感染率、并发症发生率和病死率[62]。对于重症急性胰腺炎相关性肺炎患者,清胰汤缓解肠道黏膜屏障功能受损,改善血气分析指标[63]。有Meta分析研究表明[64],清胰汤的治疗作用可能与其抗炎作用有关,清胰汤可降低患者促炎细胞因子(IL-6、IL-8、TNF-α、IL-1和IL-1β)和提高抗炎细胞因子(IL-10)的水平。
4.2 清胰汤在不同时期急性胰腺炎的临床应用
根据急性胰腺炎中医诊疗专家共识意见(2017)[54]指出,SAP分为三期,即初期、进展期以及恢复期。初期多气机郁结,见证上具备少阳阳明合病的临床特征,表现为寒热往来、胸胁苦满、腹胀腹痛并重,痞满、拒按[65],治宜和解与通下并用,以清胰汤为主,加行气类中药,如木香、枳实等;进展期中医见证为热腐成脓、火热炽盛,临床上可出现热深厥深、热入心包、甚至亡阴亡阳,治宜在清胰汤的基础上加减金银花、连翘、蒲公英等清热解毒之药;恢复期胰腺及全身感染得到控制,邪去正虚,余热不尽,气阴亏虚,中医则以建中补虚,调理肝脾,清热利湿为主要治则,根据不同辩证,这一时期多用参苓白术散、八珍汤加减[58],对于瘀留正伤可用膈下逐瘀汤加减。
综上所述,在疾病治疗过程中,中药清胰汤应尽早及时介入,在疾病全程足量使用,以发挥其增强肠蠕动,清除肠内毒物,与西医常规治疗携手,优势互补,故在针对这一类问题的处理思路上,“早期、全程、足量、中西互补”原则能够给予临床医生长远的启示。
4.3 方药组成与组方释义
经过多年发展,清胰汤及其类方众多,在临床或基础研究过程中常有同名异方,混淆不清,为正本清源,以下重点介绍复方清胰汤[8]以及如今各地临床中常用的清胰汤I号(南开方)[17]与清胰汤加味[66]。
4.3.1 复方清胰汤(1961年大连医学院编著《新急腹症学》)
大黄9 g、芒硝9 g(冲服)、黄连6 g、金银花15 g、延胡索9 g、川楝子9 g、枳壳9 g。
功效:攻里通下,行气止痛。
组方释义:方中大黄为君药,因大黄苦寒,意在通腑泄浊,清热解毒,《神农本草经》曰其“通利水谷,调中化食,安和五脏”,《雷公炮制药性解》有言:“性沉而不浮,用走而不守,夺土郁而无壅滞,定霍乱而致太平”,其涤荡肠胃,则肝脾通畅,并能消积下血,推陈致新,平胃下气,除肠间结热,心腹胀满,准确针对了急性胰腺炎以“不通”为核心的“郁结火瘀证”,故为君药;芒硝、枳壳为臣药,芒硝性咸寒,主五脏积聚,除邪气,气味俱降,阴也,叶天士《本草经解》:“芒硝入三焦,苦寒下泄,水谷之道路通,而胀者平矣”,《黄帝内经》言:“热淫于内,治以咸寒”,硝、黄配合,相须为用;枳壳气味俱降,阴也,李中梓谓其“通大肠必结”,故芒硝、枳壳宽肠理气助大黄下泄有形实邪,则闭者自通,阴和于阳则寒热自止,两药泄下热结之功益峻。黄连、金银花为佐助药,黄连苦寒,寒以清火,苦以泄热,主热气、腹痛,治热痞之呕吐,清中焦之火热,金银花清热解毒,两药合用配合君臣意“扬汤止沸,釜底抽薪”并举;延胡索、川楝子为既为佐药,川楝子行气止痛,兼疏泄肝热,与延胡索配伍增强止痛作用,延胡索行气活血,为阴中之阳,能行上下四经,平衡全方阴阳,使气机升降有序,故延胡索也为使药,引药直达“不通”之所。
配伍意义:本方药简力专,攻下以通利积滞之功,阴阳平衡,升降有序,主要针对急性胰腺炎“郁结火瘀证”火热腑实偏盛者。
4.3.2 清胰汤I号(南开方)
柴胡15 g,大黄15 g,黄芩9 g,胡连9 g,白芍15 g,木香9 g,延胡索9 g,芒硝9 g(冲服)。
功效:和解退热,通里攻下。
组方释义:此方依据大柴胡汤化裁而成,用于少阳阳明合病,和解与泄下并用。柴胡、大黄共为君药,柴胡和解退热,李中梓谓其:“凡胸腹胃肠之病因热所致者,得柴胡引清去浊而病谢矣。”其亦能升举阳气,提下元清气上行,以泻三焦火,使气由左升,而积聚自下,开气分之结,大黄以泄阳明热结,行气消痞,两药合用针对急性胰腺炎少阳阳明合病。芒硝为臣药,苦寒下泄,则陈者下而新者可进也,助君药祛实积则身自轻。黄芩、胡连、白芍、木香为佐药,黄芩清热泻火解毒,使清肃之气下行以助阳明之降力,黄元御言其“除少阳之痞热,退厥阴之郁蒸”,柴胡、黄芩相配为伍,参而合用,一升一降,从而升不助热,降不郁遏,相辅相成而共调阴阳枢机;胡连清热燥湿;白芍敛津液而护营血,泻邪热以养脾阴,与柴胡合用,刚柔相济以调中宫之壅滞,一散一收,一气一血,柴胡辛散制白芍收敛,白芍酸收又制柴胡辛散,两药相互依赖促进,互制其短而展其长,从而共奏升阳敛阴,行气升清。木香性温,行气止痛,和胃宽肠,《玉楸药解》有云:“木香辛燥之性,破滞攻坚,是其所长”;延胡索既为佐药又为使药,活血行气止痛,其禀辛散温通之性,善除气血凝滞所致诸痛。木香、延胡索两药合用,辛则走散,温则畅行,主腹中攻撑作痛,引各药直达病所,共奏行气活血镇痛之功。加减应用中,见三焦火盛者,则易胡连为栀子。
配伍意义:全方用药清热解毒不寒凝,利湿化浊不燥烈,顾此不失彼,升降、收散、寒温、气血兼顾,利其水谷二道,共俱通腑泄浊、清热解毒、通利气机之功。本方主要针对急性胰腺炎“郁结火瘀证”气机郁结,里实热盛俱重者。
4.3.3 清胰汤加味
茵陈20 g,栀子20 g,大黄20 g,芒硝20 g,木香15 g,柴胡5 g,延胡索15 g,白芍15 g,甘草6 g,当归15 g,金银花20 g,连翘20 g。
功效:清热利胆,泻下攻积。
组方释义:此方依据茵陈蒿汤加减而来。大黄、茵陈、栀子三药共为君,大黄通腑泄热,茵陈清利湿热,黄元御谓其“利水道而泄湿淫,消瘀热而退黄疸”,栀子苦寒,其气薄味厚,李中梓对此解释:“惟其上行,最能清肺,肺气清而化,则小便从此气化而出”,即火毒之邪从小便导出,凉血解毒,三药合用,大小既利,而黄自除矣;芒硝、金银花、连翘为臣,芒硝助大黄推陈致新,金银花、连翘泻火解毒,助君药清散湿热。木香主一身气疾,破滞攻坚,行气调中止痛,运脾疏肝、利胆解痉,延胡索疏肝理气、活血止痛,白芍走肝,主积聚腹痛,虽脾之病,然往往亢而承制,土及似木象也,治之以肝,正其本也;当归活血止痛,清风润木,缓里急而安腹痛;少佐柴胡意为通达胆腑,《本草经解》曰:“柴胡轻清,升达胆气,胆气条达,则十一脏从之宣化,故心腹肠胃中,凡有结气,皆能散之也”,以上四药共为佐药。甘草为使,调和诸药。
配伍意义:本方令瘀热从大小便泄,腹满自减,合引而竭之义,有通腑泄浊、疏肝利胆、清热解毒、祛瘀生新之功,针对“郁结火瘀证”胆腑郁热较重者。
5 观察指征及调养
患者排出积粪而后腹痛转轻,热势减退,苔由厚退薄,由黄变白,舌象由绛渐转为淡红,脉象逐渐和缓,乃腑气通畅的指征。若为手术过后,一般术后3天内排气排便,皆为顺,再依据病情变化调整为健脾益气、养阴生津等治疗办法。需注意重症急性胰腺炎患者由于卧床时间长,具有发生深静脉血栓形成进而导致肺栓塞的风险,中药治疗后期应重视“消”法以祛瘀,适当活动双下肢;患者病后正气衰惫,热伤津液,实邪祛尽方可使用运用益气生津的药物。
6 结语与展望
本文探究了清胰汤正本清源这一半个多世纪的问题,从中西医结合角度认识急性胰腺炎到确立“和下清消”法,并创制清胰汤过程的源流梳理可知,急性胰腺炎因感受六淫之邪,导致脏腑气机不利,升清降浊功能失常而发病,继而“郁结火瘀证”在急性胰腺炎发病后出现,相关症状持续的久暂强弱则与病势顺逆密切相关,是急性胰腺炎核心病机的关键。基于“和下清消”法运用清胰汤准确针对了病机的关键,推敲清胰汤组成各药的君臣佐使,不仅反映全方“主次有序”,组方严谨,用药精当,更有利于临床实践中根据患者病情,及时采取相应对策调整方药使其变化周详,从而提高疗效。在继承中发展,在发展中创新。清胰汤是因为时代的需求而产生,也是随着时代的发展而不断发展的。探究明确不同时期创制的清胰汤来源于不同的中医经典方剂,对今后在清胰汤临床上的使用以及其类方选择等方面的相关研究提供了依据,也为临床中辨证施治提供了更坚实的中医理论基础。
“古方破重症”。如今,在“六腑以通为用,不通则痛”,“肺与大肠相表里”,“抓法求理,以法为突破口”等中医和中西医结合理论的指导下,清胰汤经过多年临床实践的检验,而在临床上得到广泛应用,由其所演变而来的系列方剂也多达几十种,显示出其在急性胰腺炎及相关腹部疾病中良好的临床疗效,对其所进行的临床观察和实验研究也使其疗愈机理在保护肠道屏障、调整肠道菌群、防止细菌移位,有效控制全身炎症反应、调控炎症和细胞凋亡、自噬、极化、应激等信号通路,防止微血管内皮细胞、肺泡上皮细胞及其他组织实质细胞等损伤、保护重要脏器功能、防治MODS或MOF方面,发挥多层次、多环节、多靶点的综合效应[67];随着分子生物学技术、多组学技术、生物信息学等的发展和进步,清胰汤有效性的客观物质基础将会得到进一步的挖掘和明确,清胰汤将会以其简、便、验、廉的特色和优势在急性胰腺炎及相关疾病的预防、医疗和保健中显示出其强大的生命力,进而发挥出更大的作用。
