食管间质瘤消化钡餐、MSCT影像学表现及与病理学特征对照分析*
2022-02-22李新炜彭怀斌
李新炜 彭怀斌
1.郑州大学医院放射科(河南 郑州 450001)
2.郑州市第七人民医院放射科(河南 郑州 450016)
胃肠道间质瘤是一种具有多向分化潜能的肿瘤疾病[1-2]。食管间质瘤属于一类间叶源性肿瘤[3]。男、女均可发生,多好发于50~60岁中年人,早期无特异性表现,易与胃肠道间质瘤混淆,但两组在治疗方案上存在一定差异[4]。故早期诊断及时治疗食管间质癌尤其重要。影像学检查是临床上早期诊断胃肠道间质瘤常用的辅助方法,目前有关描述胃肠道间质瘤影像学征象的文献较多,但是对食管间质瘤影像学征象的单独报道较为少见[5]。故本研究通过收集食管间质瘤关着的临床资料,分析其消化钡餐、MSCT影像学表现,旨在为临床诊治提供依据。
1 资料与方法
1.1 一般资料选取本院2017年3月至2020年2月收治且经手术病理确诊32例食管间质瘤患者作为研究对象。32例患者中,男性24例,女性8例,年龄22~70岁,平均年龄(39.67±6.05)岁。临床症状:吞咽困难9例,腹部不适11例,胸骨后疼痛8例,进食后梗阻感12例。病程2个月~3年。所有患者均进行消化钡餐与多层螺旋CT(MSCT)检查。
纳入标准:无其他部位间质瘤;资料完整;无过敏体质;患者均知情,并签署同意书。排除标准:中途退出者;妊娠期或哺乳期孕妇;凝血功能差;免疫系统疾病者。
1.2 方法检查设备:西门子64排螺旋CT机,UX-PRO型数字化胃肠机。消化钡餐检查前要求患者空腹8h,进行双重造影,常规拍摄黏膜相、充盈相继加压相。CT检查前先排除患者身上所有影响扫描的金属异物。先进行常规平扫,平扫完成后进行增强扫描。扫描参数:管电压为120kV,管电流250mA,扫描层厚为5mm,层距5mm,螺距为1.375∶1,扫描视野为35cm×35cm。增强扫描利用双筒高压注射器经肘静脉以3.5mL/s 流率注射碘海醇80mL。动脉期延迟时间20s~30s,静脉期延迟时间65s~75s。
1.3 观察指标CT结果由两名或以上丰富检验的医师阅片,并获取一致意见。着重观察肿瘤部位、大小、形态、有无囊性变及转移等影像学特征。
1.4 统计学方法本研究数据均采用SPSS 18.0软件进行统计分析,计量资料采用(±s)描述;计数资料通过率或构成比表示;以P<0.05为差异具有统计学意义。
2 结 果
2.1 术中及病理诊断术中可见肿瘤表面光滑、局部隆起,其中4例可见肿瘤表面充血肿胀,2例表面呈暗红色,有坏死,切面灰白、质硬,移动度差。术后病理大体形态特征呈多样性,大小不等,多位于粘膜下层、肌层或浆膜下层,呈结节状或分叶状,切面呈灰白色或红棕色,质硬,肿瘤内部血管丰富,部分可见出血、坏死、囊性变。镜下可见丰富的梭形细胞或上皮样细胞,核仁多不明显,核密度低。经手术病理证实食管良性间质瘤26例,食管恶性间质瘤6例。
2.2 消化钡餐、MSCT影像学特征32例食管间质瘤经CT检出28例,诊断准确率为87.50%,经消化钡餐检出27例,诊断准确率为84.36%。病理诊断13例食管良性间质瘤,均为单发病灶,肿瘤直径为5mm~45mm(图1)。钡剂顺利通过食管,可见规则的充盈缺损,有分流,充盈缺损呈指压状,其中偏心性6例,中心性7例。黏膜连续通过压迹影。管腔可见不同程度狭窄,5例局部黏膜移位,8例变平,扩张度良好,管壁柔软。CT平扫可见软组织密度影,呈类圆形,肿瘤边界清楚,部分可见气体密度影,增强扫描动脉期、静脉期均无明显强化(图2~图4)。
6例食管恶性间质瘤,单发病灶4例,多发病灶2例,肿瘤直径25mm~80mm。消化钡餐扫描肿瘤呈外压性改变,2例肿瘤表面粗糙,有少量突起,管壁坚硬,管腔有明显狭窄。CT平扫肿瘤呈融合状,密度不均匀,增强扫描可见明显囊性变,强化明显。32例食管间质瘤均未见肿大淋巴结。其中6例食管恶性间质瘤中1例出现多发肝脏转移。
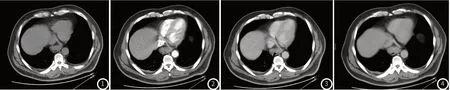
食管下段间质瘤。CT扫描示:食管下段局部见肿块影,向腔内突起,最大截面约3cm×2.5cm(图1),管腔狭窄,增强扫描呈持续轻度强化(图2~图4)。
3 讨 论
3.1 影像学检查诊断食管间质瘤价值胃肠道间质瘤最常见的原发部位为胃(60%)及小肠(30%)[6]。很少的一部分起源于食管(<1%)和阑尾(1%~2%)[7]。CT上胃肠道间质瘤病灶呈圆形或类圆形,少数呈不规则或分叶状,向腔内、腔外或同时向腔内外突出生长,边界清,增强扫描后多呈中度或明显强化。通常认为胃肠道间质瘤患者预后与其肿瘤大小、位置及有丝分裂数目有一定关系,与其他部位的间质瘤相比,食管间质瘤预后相对较好[8]。食管间质瘤以食管下段病变多见,临床多为明显症状,部分可见吞咽困难。CT检查多表现为后中下纵隔病变,以腔内生长为主,与食管关系密切[9]。本研究中,病例年龄多为30岁以上,发病部位以食管中下段多见。本研究结果显示,食管良性间质瘤经消化钡餐检查示可见规则充盈缺损,管腔伴有不同程度狭窄,具有良好扩展度。CT上可见腔内边界清晰的软组织密度影,也可向腔外生长。增强扫描后肿瘤无明显强化。食管恶性间质瘤形态多不规则,密度不均匀,增强可见明显囊性变,强化明显。既往有文献显示,胃肠道间质瘤易发生肝脏或腹膜转移,累及淋巴结较少见[10]。本研究中32例食管间质瘤未见肿大淋巴结,仅1例肝脏转移。
3.2 影像学表现与其病理学特征的关系本研究食管良性间质瘤多呈类圆形,术中可见周围组织无明显浸润,肿瘤边界光滑。病理大体见多数病灶位于肌壁间,外膜下病变较少见[11-12]。肿瘤质软,有完整包膜,镜下核分裂现象较少见或没有。消化钡餐示食管有完整黏膜线,可见压迹影。CT上可见圆形或椭圆形密度均匀的肿块,增强后无明显强化。相关文献报道间质瘤直径超过5cm生物学行为常提示为恶性间质瘤[13],而本研究2例经病理证实为食管恶性间质瘤。另有1例病理提示为食管恶性间质瘤,CT上未见囊变、坏死等征象,但肿瘤直径>5cm。本研究病例CT检查除4例诊断为息肉外,其余28例均诊断为间叶组织肿瘤,消化钡餐则3例诊断为息肉,2例漏诊,其余27例也均诊断为食管间质瘤,两者诊断食管间质瘤与病理诊断吻合率均达80%以上。
3.3 鉴别诊断食管间质瘤主要与下列病变进行鉴别:(1)食管平滑肌瘤,占食管肿瘤的0.5%~0.8%。80%位于主动脉弓水平以下的食管中、下段,97%位于食管环形肌表明,3%呈息肉状向食管腔内或纵隔内生长[14]。(2)食管淋巴结,为单发或多发的食管黏膜下结节或肿块,结节互相融合后其局部黏膜可以形成增粗、增厚、扭曲的纵向黏膜皱襞,形似静脉曲张样改变[15],易与食管间质瘤鉴别。(3)食管癌,易鉴别。肿瘤直径较小,无巨大肿块,与食管壁边界模糊,钡餐检查可见管腔坚硬,管腔狭窄,黏膜破坏、钡剂无法顺利通过。
综上所述,MSCT检查与消化钡餐均可清晰显示食管间质瘤的影像学特征,与病理学特征吻合率高,可为临床早期治疗食管间质瘤提供可靠的指导意见。
