泛发性湿疹合并大疱性类天疱疮1 例
2022-02-13查晓杰江佳慧黄蓓蕾
查晓杰,慈 超,姚 惠,江佳慧,吴 仪,黄蓓蕾,陈 楠
(皖南医学院第一附属医院弋矶山医院皮肤科,安徽 芜湖 241000)
大疱性类天疱疮(Bullous pemphigoid,BP)是一种好发于老年人,以水疱、大疱为主要临床表现的自身免疫性皮肤病。在非大疱期,临床皮疹表现多样,可表现为湿疹样皮疹,该期持续时间越长,临床上误诊率、漏诊率越高。BP与湿疹(eczema)在临床上均是常见疾病,但在同一患者身上同时存在比较少见。本文报告1例泛发性湿疹合并大疱性类天疱疮患者。
1 病历资料
患者,男性,72岁。因“躯干、四肢反复暗紫色斑块、丘疹、瘙痒6年,泛发伴水疱3月”入院。患者6年前躯干、四肢出现大小不等暗红斑、丘疹,伴瘙痒明显,多次至我院及外院门诊就诊,均诊断为“湿疹”,予以药物“富马酸酮替芬片、雷公藤多苷片、醋酸泼尼松片”口服及“曲安奈德尿素软膏”外用等治疗,皮疹反复发作。后因皮疹加重,至我科住院治疗,均临床诊断为“泛发性湿疹”,予以“复方甘草酸苷”静滴、“枸地氯雷他定、富马酸酮替芬”口服及“洗必泰、曲咪新软膏”外用等药物治疗,治疗后好转出院。近3月皮疹泛发加重,双下肢出现大小不等暗红斑、米粒至绿豆大小水疱,伴有剧烈瘙痒,拟“泛发性湿疹”收住入院。主任查房中发现皮疹呈多形性,主要表现为暗紫红色斑块、丘疹,双下肢可见散在绿豆大小紧张性水疱,尽管以前门诊及病房多次诊断为湿疹,由于未行病理检查,不能排出湿疹合并其他疾病的可能,为明确诊断,分别于苔藓样变部位及水疱部位行组织病理及免疫荧光检查。患者既往有高血压病史20余年,现长期口服硝苯地平、美托洛尔、氯沙坦。否认乙肝及结核等传染病病史,家族中无类似疾病患者。体格检查:系统检查无明显异常。专科检查:躯干、四肢大小不等暗紫色斑块,部分呈苔藓样变,表面覆有粘着性鳞屑(图1A),双下肢大小不等暗红斑、紧张性水疱(图1B),部分表面渗出、抓痕。
实验室检查:血常规:白细胞9.7×109/L,中性粒细胞6.6×109/L,嗜酸性粒细胞0.9×109/L,淋巴细胞1.6×109/L,红细胞4.11×1012/L,血红蛋白136 g/L,血小板276×109/L,超敏C反应蛋白5.18 mg/L;肝功能:总蛋白62.6 g/L,白蛋白39.6 g/L,谷丙转氨酶25 U/L,谷草转氨酶15 U/L;肾功能:尿素5.71 mmol/L,肌酐47.8 μmol/L;空腹血糖:葡萄糖6.25 mmol/L;尿常规示:白细胞++;抗核抗体谱未见明显异常;肿瘤标志物:鳞状细胞癌抗原4.56 KU/L,前列腺特异性抗原5.19 ng/mL;甲胎蛋白3.94 ng/mL;辅助检查:心电图示:窦性心律;下壁异常Q波。病理结果示:(水疱部位)棘细胞间轻度海绵水肿,基底层水肿伴基地层下方水疱形成,疱液内可见大量嗜酸性粒细胞,真皮浅深层及小血管周见大量嗜酸性粒细胞及淋巴细胞浸润(图1C),免疫荧光标记结果:IgG(-)、IgA(-)、IgM(+)、C3(基底膜处线状+)。病理结果示:(苔藓样变部位)局部可见海绵型水肿,真皮浅层小血管增生,小血管旁及附属器周围见淋巴细胞及嗜酸性粒细胞浸润(图1D、1E),免疫荧光标记结果:IgG(-)、IgA(-)、IgM(+)、C3(-)。
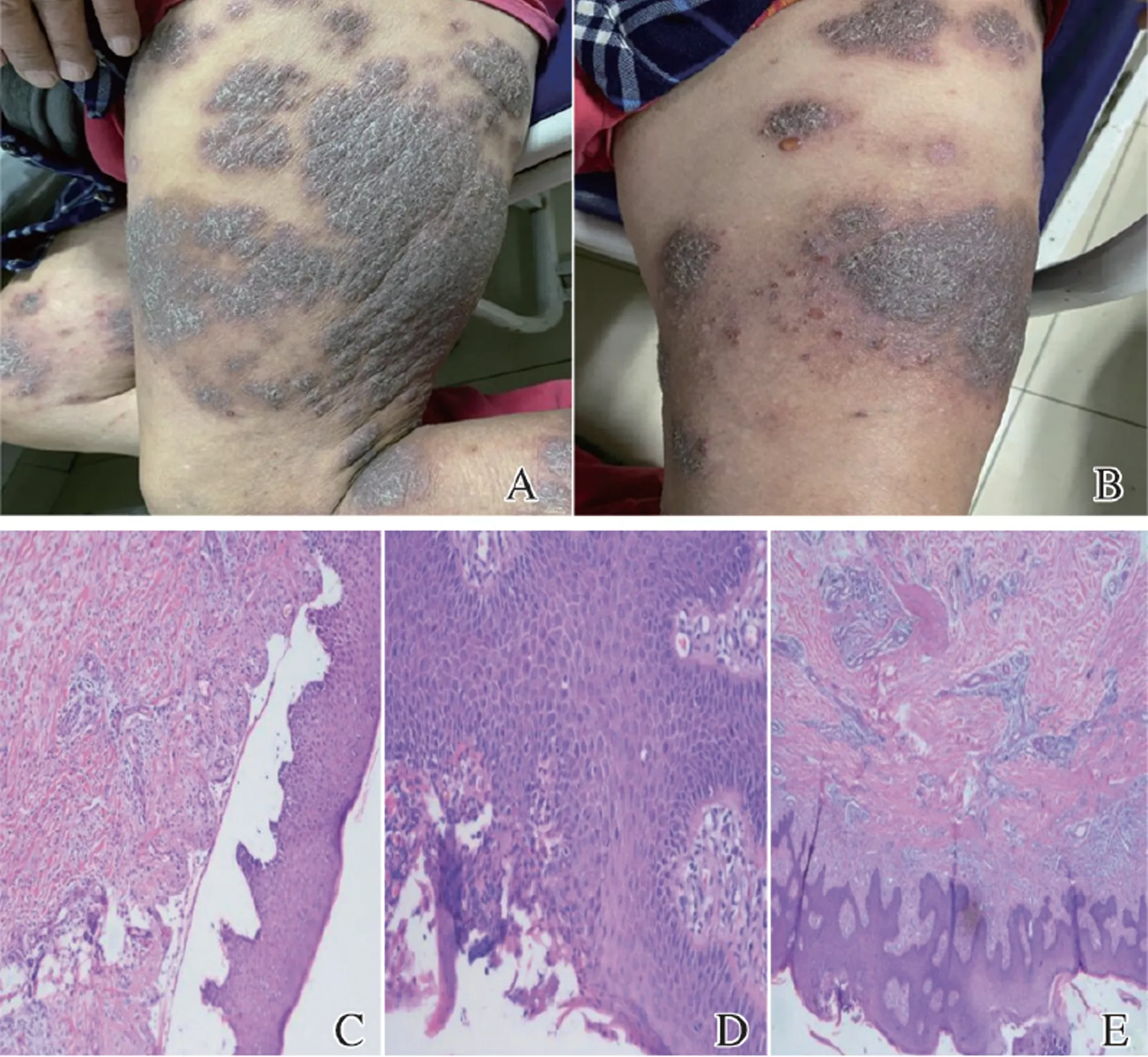
图1 患者皮损及组织病理
修正诊断为“1.大疱性类天疱疮;2.泛发性湿疹”。入院后予以甲泼尼龙、富马酸酮替芬等对症治疗,经治疗,患者皮疹颜色较前变暗、皮疹变平,部分红斑、水疱消退,13 d后办理出院,并继续予以甲泼尼龙片(每日早16 mg、中午8 mg、晚12 mg口服),枸地氯雷他定片(8.8 mg/d)等口服药物。患者现仍处于随访中。
2 讨论
湿疹病因复杂且不明确,常由多方面的内外因素相互作用。慢性湿疹主要由急性湿疹和亚急性湿疹反复发作转变的,皮疹呈多形性,主要表现为皮肤抓痕、粗糙、浸润肥厚、结痂,部分苔藓样变、色素沉着,瘙痒剧烈,易复发[1]。目前湿疹治疗无特效药物,糖皮质激素是目前治疗慢性湿疹的最有效药物,慢性湿疹泛发加重时,可口服糖皮质激素,一旦皮疹好转,应快速减量至停药,不宜长期使用,长期外用糖皮质激素软膏会引发患者皮肤出现不良反应,倘若停药会导致疾病复发[2]。
BP的典型临床表现为皮肤多发的紧张性水疱或大疱,尼氏征阴性,常伴瘙痒。典型BP临床表现易诊断,但是大部分BP患者早期无此典型表现,称为非大疱期,常表现为皮肤水肿性红斑,该期持续时间越长,误诊率越高,最易误诊为湿疹[3]。BP的临床表现之一是类天疱疮扁平苔藓,这种情况下的患者可能出现瘙痒性紫斑和丘疹,类似于四肢的苔藓样变,随后,苔藓样病变和正常皮肤上出现水疱和小疱[4],该临床表现与本例患者类似。林景荣[5]等报道初始症状为湿疹临床表现,病程中原皮疹处出现大小不等红斑、水疱,行组织病理活检及免疫荧光,诊断为BP。在一些BP治疗指南中,糖皮质激素是一线用药,特别是在严重的病例中[6-7]。激素的用量应基于疾病的活动性和黏膜皮肤表现的程度[8]。现如今BP治疗方法呈现多元化,包括糖皮质激素、外用强剂量糖皮质激素治疗以及置换血浆疗法等,大部分临床还是选择采用大剂量口服糖皮质激素,对于老年患者自身免疫功能低下、耐受力差,可能会引起一些不良反应,如肺部感染、肾功能不全等[9]。
本例患者病史6年,多次至我院及外院门诊就诊,临床诊断为“泛发性湿疹”,本次患者皮疹泛发加重,双下肢出现红斑、水疱,于不同部位行组织病理活检,病理诊断为“BP合并泛发性湿疹”,以上两种疾病均可出现该表现,若同时出现,BP这一诊断易漏诊。最初皮疹未行组织病理活检,BP是一直存在还是近期才出现,无法确定。一般而言,慢性湿疹短期可口服糖皮质激素,但不建议长期使用,一旦停药疾病会再发,皮肤本身也会产生激素依赖;而BP治疗首选糖皮质激素,治疗时间长,缓慢减量,长期予以低剂量糖皮质激素,有助于降低复发率[10]。该患者在发病过程中反复发作,多次住院治疗,是因为湿疹本身容易反复导致,还是患者一直存在大疱性类天疱疮激素减量过快导致,目前无法确定。
本例患者告诉我们反复发作的湿疹,有条件下尽可能行组织病理活检,以排除有无BP的可能,以免漏诊,影响治疗。
