专科护士主导的肠内营养管理在急性胰腺炎患者中的应用
2022-01-26杨海艳周光婷
杨海艳 周光婷
急性胰腺炎为多种复杂原因导致的胰酶被激活,引起胰腺组织坏死、出血、肿胀、自身消化等反应,其主要临床症状为淀粉酶含量异常、血尿、发热、呕吐及剧烈腹痛等[1]。通常情况下,胰腺炎的治疗主要是通过禁食或肠外营养让“胰腺休息”。近年来,肠内营养支持在急性胰腺炎治疗中越来越受到重视,在降低重症患者病死率与感染性并发症发生率方面有明显效果[2-3]。在临床方面,营养专科护士根据营养支持理论知识和技能,使患者的营养需求得到更好地满足[4]。本次研究中成立了以临床营养支持专科护士主导的肠内营养管理团队,对35例急性胰腺炎的患者实施肠内营养管理,取得了较满意的效果。现报道如下。
1 资料与方法
1.1 一般资料
选取2018年4月-2020年4月笔者所在医院收治的急性胰腺炎行肠内营养治疗的患者70例为研究对象,纳入标准:(1)符合中国急性胰腺炎多学科诊治共识意见[5]中急性胰腺炎的相关诊断标准;(2)年龄18~70岁;(3)符合肠内营养适应证且行肠内营养≥7 d;(4)血流动力学稳定;(5)患者知情同意,自愿参与本研究。排除标准:(1)有肿瘤病史者;(2)有沟通或智力障碍者;(3)合并严重肝肾功能损害。采用随机数字表法将其分为观察组及对照组,各35例。2组一般资料比较,差异无统计学意义。见表1。该研究通过医院伦理委员会审批。
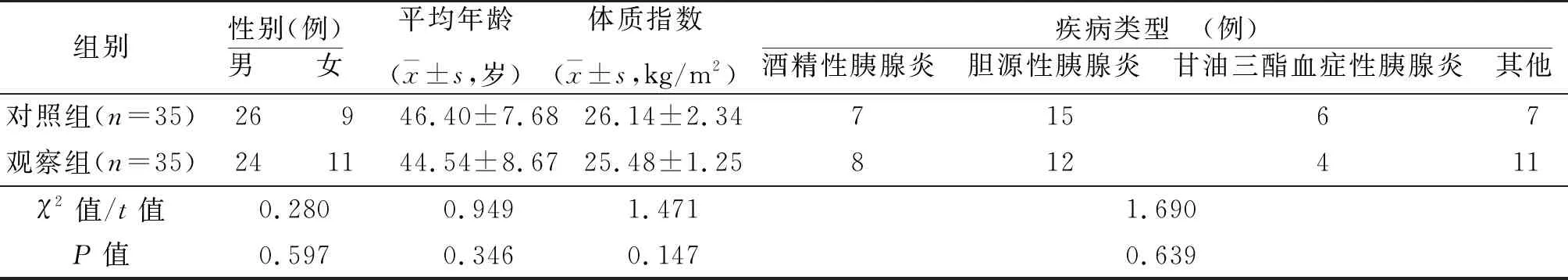
表1 2组一般资料比较
1.2 方法
2组患者统一使用库派 (CORPAK )10FR鼻空肠营养管实施肠内营养[6],由经过培训并考核合格的责任护士进行鼻空肠营养管置管。
1.2.1 对照组
对照组给予禁食、禁水,行胃肠减压、抗感染、抑酸抑酶、纠正水电解质失衡等对症支持治疗。给予患者肠内营养,责任护士向患者介绍肠内营养相关注意事项,实施肠内营养过程中观察患者有无腹胀、腹泻等不适症状,根据患者主诉增减肠内营养输注速度。
1.2.2 观察组
在对照组基础上实施以营养专科护士为主导的肠内营养管理。(1)成立急性胰腺炎肠内营养管理小组。小组成员包括1名临床营养支持专科护士、4名责任护士、1名营养师、1名临床医生。其中临床医生主要负责对患者病情的诊断及治疗,并决定给予肠内营养的时机和制剂选择。营养师与临床营养专科护士共同评估患者营养状况,制定营养治疗方案。临床营养专科护士定期对责任护士进行临床营养专科知识和技能培训,培训内容包括临床营养基础知识、营养筛查风险评估、床边盲插鼻肠管操作流程及操作方法、肠内营养相关注意事项、目标能量的计量、营养制剂的选取、营养泵的使用方法、肠内营养耐受性评分等。(2)营养风险筛查管理。患者入院24 h内,责任护士根据营养风险筛查量表(nutritional risk screening 2002,NRS2002)[7]对患者进行营养评估,NRS2002 评分≥3 分提示患者存在营养不良风险,营养专科护士与临床医生共同制定肠内营养计划。(3)肠内营养管理。肠内营养过程中采用“十四度管理”法即从浓度、速度、温度、角度、舒适度、通畅度、清洁度、耐受度、营养制剂饱和度、酸碱度、能量计算精准度、患者及家属知晓度、配合度、满意度进行全方位管理[8-9]。肠内营养初始期,选用短肽类营养制剂,若患者输注后无腹痛、腹胀不适后,逐渐改为整蛋白制剂;采用鼻饲泵持续输注,速度由慢到快,起始速度为20 mL/h,根据患者耐受度逐步递增至120 mL/h;鼻饲泵温度设置在37~40℃;根据患者病情抬高床头角度30~45°;做好基础护理,提高患者的舒适度;每2~4 h用20 mL温开水冲洗空肠营养管1次,保持管道通畅;营养制剂由肠内营养配制中心统一配制,保证清洁度;及时评估患者的肠内营养耐受情况;耐受度促进营养吸收;计算患者每日所需能量,根据实际能量消耗(actual energy expend,AEE) 计算公式[10]精准计算 , 并计算患者每日所需蛋白质、脂肪、碳水化合物的量,提高营养饱和度;做好患者及家属的健康教育工作,使患者及家属了解疾病治疗以及与医护配合的重要性,取得患者及家属配合,从而提高患者满意度。(4)肠内营养耐受性评估管理。营养专科护士根据早期肠内营养耐受能力的管理评价方案[10-11]对患者进行评价,患者发生腹泻、腹胀、呕吐、恶心等肠内营养不耐受情况时,责任护士对不耐受症状给予明确的分级, 对于不同分级的肠内营养不耐受症状,采取减慢输注速度或暂停输注等措施,并及时报告医生,遵医嘱更换营养制剂及药物治疗。(5)血糖管理。实施肠内营养过程中,密切监测患者血糖情况,对于血糖持续升高及血糖波动较大的患者,遵医嘱采用持续皮下胰岛素输注和动态血糖监测,建立床头血糖监测记录单,医护人员随时查看血糖波动情况,根据患者血糖水平调整胰岛素泵入量,肠内营养期间维持血糖值在7~10 mmol/L,保证肠内营养补给量与患者血糖维持动态平衡。
1.3 观察指标
干预前及干预7 d后,比较2组以下指标。(1)营养指标,包括血清总蛋白、白蛋白、血红蛋白。(2)肠内营养不耐受症状发生情况,包括恶心/呕吐、腹胀、腹泻等。(3)比较2组平均住院时间以及患者满意度。出院时,采用科室自制的满意度调查问卷进行调查,从服务态度、巡视病房、护理查房、健康宣教、技能水平5个方面进行评价,问卷满分为100分,分数越高表明患者对护理工作的满意度越高。问卷Cronbach′s α系数0.869。
1.4 统计学方法

2 结果
2.1 2组营养相关指标比较
干预前,2组血红蛋白、白蛋白及总蛋白比较,差异均无统计学意义;干预后,观察组血红蛋白、白蛋白及总蛋白均高于对照组。见表2-3。
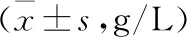
表2 2组干预前营养相关指标比较
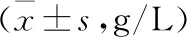
表3 2组干预后营养相关指标比较
2.2 2组肠内营养不耐受症状发生情况比较
观察组肠内营养不耐受症状发生率为20.0%(7/35),明显低于对照组的77.1%(27/35),2组比较,差异有统计学意义(χ2=22.876,P<0.001)。具体见表4 。

表4 2组肠内营养不耐受症状发生情况 [例(%)]
2.3 2组住院时间及患者满意度比较
观察组住院时间明显短于对照组,满意度明显高于对照组。见表5。
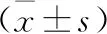
表5 2组住院时间及患者满意度比较
3 讨论
专科护士指是在特定的护理领域内,拥有特殊专长或较高技术水平的专家级别的临床护士[12]。营养专科护士可以对护理人员进行营养知识的培训和肠内营养流程化管理,将营养护理纳入整体营养支持治疗之中,从而更好地为患者提供营养支持[13]。高代谢状态是急性胰腺炎患者特有的病理生理特点,机体处于高应激状态,引发全身血供重新分布, 肠黏膜功能屏障发生障碍[14]。 有研究[15]提出,对于禁食的急性胰腺炎患者,应尽早开展肠内营养,达到纠正营养不良,增强机体抵抗力,保护肠黏膜屏障,减少肠源性感染,改善临床预后。在急性胰腺炎肠内营养治疗过程中,营养专科护士联合小组成员对患者实施规范、全面的营养管理,并在临床营养支持治疗中扮演着重要的角色。
本研究结果显示,干预后观察组的总蛋白、白蛋白和血红蛋白值均高于对照组,肠内营养不耐受性症状发生率低于对照组。其原因可能是,观察组对患者实施系统全面的“十四度管理”,根据患者情况个性化调适肠内营养液的浓度、输注速度、温度,适度抬高患者床头,预防反流的发生,精准计算每日能量需要量,做好健康宣教,提高患者及家属配合度。在肠内营养过程中,营养专科护士会针对患者出现的肠内营养不耐受症状进行系统的评估和分级,并根据评估和分级结果采取针对性的处理措施。而传统的护理方法中,患者再肠内营养过程中若出现腹痛、腹胀、呕吐等不耐受症状时,通常直接采取停止肠内营养的方法,导致营养治疗无法规范实施。相比之下,营养支持专科护士主导后,肠内营养护理更专业、更细致、更全面,是患者获得了更好的营养支持效果,这与丁响等[16]的研究结果相近。
在急性胰腺炎的治疗中,患者的营养状况、血糖情况、心理状态以及配合度等均会影响其治疗效果,本研究观察组在实施肠内营养过程中,密切监测患者血糖情况,对于血糖持续升高及血糖波动较大的患者,遵医嘱采用持续皮下胰岛素输注和动态血糖监测,根据患者血糖水平调整胰岛素泵的入量,保证肠内营养补给量与患者血糖维持动态平衡。良好的营养支持和血糖管理可以有效促进患者的康复,缩短住院时间,提高患者满意度。
综上所述,由营养专科护士主导的相关肠内营养管理更加准确的评估了患者的耐受性,并规范实施处理方案,使得护理质量得到有效提升,改善患者营养状况,降低肠内营养不耐受症状发生率,缩短患者住院时间,提高患者满意度,值得临床推广。
