近视性黄斑区视网膜劈裂的临床特征及危险因素分析
2022-01-20俞佳依李梦涵贺江南朱剑锋邹海东
俞佳依, 李梦涵, 贺江南, 朱剑锋, 邹海东, 樊 莹, 许 迅
上海交通大学附属第一人民医院眼科,上海市眼病防治中心,上海市眼科医院,国家眼部疾病临床医学研究中心,上海市眼底病重点实验室,上海眼视觉与光医学工程技术研究中心,上海 200040
近视牵引性黄斑病变(myopic traction maculopathy,MTM)是病理性近视(pathologic myopic,PM)由牵引产生的视网膜病变的统称,是PM致盲的主要病因之一。黄斑区视网膜劈裂(myopic macular retinoschisis,MRS)是MTM的早期表现。我国50岁及以上人口中,MRS的发病率为0.8%[1],在高度近视人群中发病率达14.7%~34.4%[2-5]。
2013年,Shimada等[6]根据黄斑区外层视网膜劈裂范围,将MTM分为5个级别,包括S0,无黄斑劈裂;S1,中心凹外劈裂;S2,中心凹劈裂;S3,中心凹和中心凹外劈裂同时存在,但未累及全黄斑区;S4,全黄斑区劈裂。早期MRS进展缓慢,视力良好、稳定。随着PM病程发展,2.9%~31%形成板层或全层黄斑裂孔[5-9],3.4%~37.5%进展至黄斑裂孔性视网膜脱离[5-6,9],导致视力大幅下降甚至失明,此时医疗干预已无法恢复视功能。因此,掌握MTM病变特征与进展规律,了解早期阶段MRS发病的危险因素具有重要的临床意义。
目前,MRS的发生机制尚不明确。高度近视玻璃体后脱离的发生率较正视眼更高[10-11],玻璃体后脱离和残留玻璃体皮质对黄斑区视网膜的牵拉可能造成向球内和切线方向的牵引力,是MRS形成的机制之一[8-9,12]。也有文献[13-15]报道,眼轴增长、后巩膜葡萄肿(posterior staphyloma,PS)形成造成的向外的牵引力可能是MRS形成的主要原因。Shinohara等[13]发现,MTM眼中后巩膜葡萄肿的检出率较高,且外层劈裂多局限于PS的范围内。另外,近视萎缩性黄斑病变(atrophic myopic maculopathy,AMM)对劈裂发生和进展的影响也值得关注。前期研究[16]发现,老年高度近视人群中,出现更严重的MTM分级的比例随AMM严重程度的增加而升高。不同程度的AMM对MRS会产生怎样的影响,仍有待进一步探讨。近期研究[17]发现,血管旁劈裂等病灶与黄斑区劈裂的发生进展密切相关,但仅基于医院病例。因此,高度近视人群中视网膜劈裂的临床特征以及不同部位劈裂间的相关关系值得进一步探讨。
近年来,扫频源光学相干断层扫描仪(swept-source optical coherence tomography,SS-OCT)应用于临床,可以提供视盘、黄斑区域清晰的断层影像,便于临床观察玻璃体视网膜界面状态、视网膜劈裂以及测量后极部各方位巩膜高度,能够定量评价PS的状态,为近视相关性临床研究提供重要依据。
本研究通过老年高度近视人群横断面研究,应用SS-OCT定量分析黄斑巩膜高度(MSH)和眼底玻璃体视网膜界面情况,旨在分析MRS与后巩膜形态、玻璃体界面状态和黄斑萎缩性病变的特征,探讨MRS发生的危险因素。
1 资料与方法
1.1 研究对象 从2016年上海市成年人高度近视流行病学调查项目中筛选年龄>50岁、眼轴≥26 mm或屈光度≤-6.0 D的高度近视238例238眼纳入研究。男性90例,女性148例。排除标准:(1)眼底表现穹顶状黄斑(dome-shaped macula,DSM)者,测量后巩膜形态时将造成偏差故予以剔除;(2)既往眼部疾病、眼部手术史(白内障手术除外);(3)弱视、严重青光眼、葡萄膜炎等;(4)屈光间质严重浑浊及不能中心固视、无法配合进行检查者;(5)存在系统性全身疾病者。年龄50~88岁,平均年龄(66.89±6.68)岁。本研究遵循《赫尔辛基宣言》,并通过上海交通大学附属第一人民医院伦理委员会批准(2020SQ253)。
1.2 观察指标 进行全面的眼科检查,包括最佳矫正视力(best corrected visual acuity,BCVA)、等效球镜度数(spherical equivalent refraction,SER)。采用Snellen视力表行BCVA检查,统计时换算为最小分辨角对数(logMAR)视力。采用德国Zeiss公司IOLmaster测量眼轴。采用日本Topcon公司SS-OCT进行黄斑区和视盘区B-scan环形扫描和眼底照相,扫描深度2.5 mm,扫描范围9.0 mm×9.0 mm。
1.3 分组方法 根据OCT显示的劈裂范围将研究对象分为5组(图1):对照组(S0,n=149)、中心凹外劈裂组(S1,n=42)、中心凹劈裂组(S2,n=11)、中心凹+中心凹外劈裂组(S3,n=16)和全黄斑区劈裂组(S4,n=20);S1~S4为MRS组,共89眼。
1.4 研究方案 根据OCT所示玻璃体视网膜界面状态,记录玻璃体黄斑牵拉(vitreomacular traction,VMT)和黄斑前膜(epiretinal membrane)的状态。
沿用2018年Ohsugi等[18]提出的测量方法,采集水平、垂直2个方向的SS-OCT B-scan扫描图像,利用仪器内置测量工具在黄斑旁3 000 μm处测量鼻侧、颞侧、上方、下方4个方位的MSH,以此反映后巩膜形态。
图1 黄斑区视网膜劈裂OCT
基于SS-OCT的彩色眼底图像,观察近视性黄斑病变的有无及严重程度。依据2018年Ruiz-Medrano等[19]提出的ATN分级系统将萎缩性病变分为5级:A0,无眼底病变;A1,豹纹状眼底;A2,弥漫性萎缩;A3,斑片状萎缩;A4,黄斑萎缩。A1~A2定义为轻度MM,A3~A4定义为重度MM。

2 结 果
2.1 一般资料比较 在238眼中,89眼(37.4%)有黄斑区外层劈裂。对照组和MRS组的一般情况进行比较,年龄、性别差异无统计学意义。MRS组有视力差、屈光度数高、眼轴长的特点(P<0.001),鼻侧、颞侧、下方MSH均显著高于对照组(P<0.05)。MRS组中伴ERM(58.4%)、VMT比例(25.8%)均显著高于对照组(P<0.001)。MRS组中重度萎缩性黄斑病变占42.7%,较对照组(14.7%)显著增加(P<0.001)。
2.2 MRS各亚组临床特征比较 结果(表2)显示:各组年龄差异无统计学意义。5组中S0组的视力最佳,屈光度最小;S0组和S2组眼轴显著低于其余3组(P<0.001),分别为(28.53±1.71)mm和(28.15±1.12)mm,2组间差异无统计学意义。S0组鼻侧、颞侧、下方的MSH最低(P<0.05),S1~S4 4组间MSH比例差异无统计学意义。S0组中观测到ERM和VMT占比最小(P=0.024,P<0.001),仅37.6%和7.4%;其余4组间ERM和VMT的比例无明显不同。

表1 有无黄斑区外层劈裂患者一般情况和眼底特征比较

表2 不同部位劈裂眼底特征比较
2.3 MRS各亚组AMM的分级比较 结果(图2)显示:S1组中严重AMM高达50%,其中A4达21.4%,占比最多;其次为S4组,严重AMM占45%,但其中未观察到A4。与其余3组相比,S0组和S2组的A1及以下AMM占比较高,分别为40.9%和36.4%(P<0.001),2组间差异无统计学意义。
2.4 MRS的危险因素分析 结果(表3)显示:MSH、AMM和AL与MRS中等相关(r=0.408,P<0.001;r=0.378,P<0.001;r=0.401,P<0.001)。ERM和VMT与MRS轻度相关(r=0.203,P=0.002;r=0.255,P<0.001)。在相关性分析的基础上进行多因素回归分析。眼轴、MSH、VMT和AMM是黄斑劈裂的危险因素。
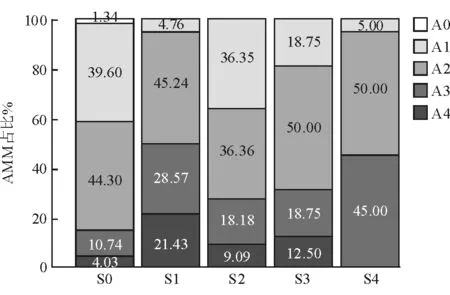
图2 不同劈裂组的AMM病变分级占比

表3 黄斑区劈裂的危险因素分析
3 讨 论
近视牵引性病变存在于近30%的高度近视眼中[20],是一种发生率较高的近视性眼底改变,常表现为视力渐进性减退,严重时可造成视力不可逆损伤,是高度近视致盲的主要病因之一[21]。
日本学者在对临床病例的研究[17]中发现,黄斑劈裂患者黄斑区玻璃体粘连的比例与对照组差异无统计学意义。而本研究结果显示,在50岁以上高度近视人群中,MRS组中ERM和VMT的发生率较无劈裂组更高,二元logistic回归分析结果显示,VMT是黄斑劈裂的危险因素之一。以上差异可能来自不同的研究对象。各劈裂组间VMT比例差异无统计学意义,但是累及中心凹的劈裂组(S2~S4)VMT比例(31.9%)比未累及中心凹的劈裂组(19.0%)高,VMT对视网膜的牵拉作用可能对中心凹MRS的形成影响更大。
长眼轴和后巩膜葡萄肿的存在是视网膜劈裂进展的危险因素[8,22]。有研究[23]对高度近视眼球后极部的曲率进行定量分析发现,发生视网膜劈裂的眼中,中心凹周围曲率较非劈裂眼更为陡峭,提示后极部形态与牵引性病变有关。本研究发现,黄斑区劈裂的MSH较对照组高,回归分析结果显示MSH和眼轴是发生MRS的危险因素。
S2组与对照组相比,眼轴和萎缩性病变分级差异无统计学意义,而S2组MSH更高、VMT和ERM占比更大。结果提示较眼轴增加,后巩膜形态改变和玻璃体视黄斑牵拉对中心凹劈裂的形成影响更大。S2组与S1组相比,VMT和ERM比例差异无统计学意义,而S2组MSH更高、眼轴更短、A2及以上萎缩性病变比例更低。进一步说明,局限于黄斑中心的后巩膜葡萄肿比眼轴增长更能加强黄斑视网膜的轴向牵拉力,成为黄斑局部视网膜劈裂形成的主要原因。而其余MRS亚组间MSH差异无统计学意义,提示后巩膜形态改变可能与早期劈裂形成有关,而劈裂进展则受其他因素的影响。本研究证实,基于SS-OCT的MSH定量分析,将黄斑后巩膜形变特征转变为量化指标,有望成为MRS临床早期诊断的重要生物学参数。
近期文献[24]报道,近视性黄斑病变可能对视网膜劈裂的发生发展存在影响。Zhao等[25]研究发现,A2组中劈裂的发生率高于A1组。本课题组前期研究[16]中发现,不同类型MTM患眼的黄斑萎缩性病变表现存在差异。本研究中,相比于对照组,MRS组中A3以上黄斑病变占比更大,A2和A3是黄斑劈裂的影响因素。然而,在劈裂程度最重的S4组中,未观察到A4;劈裂程度较轻的S1组中A4比例反而最大。推测当黄斑中心萎缩灶形成时,视网膜层间粘连更为紧密,对抗视网膜受到的轴向牵拉作用能力更强,因此,黄斑萎缩区不易形成劈裂。另一方面,黄斑萎缩组的眼轴比斑片状萎缩组等其他近视黄斑病变组更短[26]。黄斑萎缩眼后极部形变少、轴向牵拉力较弱,可能也是黄斑劈裂发生较少的原因。
本研究尚存在一些局限性:(1)本研究为横断面研究,结果仅适用于老年高度近视人群,不适合外推其他人群;(2)MRS亚组间样本数量欠均衡,在统计分析时可能会产生一定误差;(3)本研究采用SS-OCT,受扫描范围和扫描深度的限制,难以避免视网膜劈裂或玻璃体粘连等病灶遗漏。
综上所述,MRS是高度近视的严重并发症,对视功能的损伤不容忽视。长眼轴、显著的黄斑区巩膜形变、玻璃体黄斑粘连和AMM是其发病的危险因素。针对高度近视老年人群,基于SS-OCT对后巩膜形态、玻璃体状态和萎缩性病变进行定量或分级评估,将有助于早期发现MRS的发生和进展,及时给予有效的临床干预。
