无创机械通气对伴有意识障碍的重症呼吸衰竭患者治疗价值
2022-01-19姚琳
姚 琳
(阜新市中心医院重症医学科,辽宁 阜新 123000)
慢性阻塞性肺疾病(chronic obstructive pulmonary disease,COPD)是临床发病率较高的一种肺部疾病,易合并呼吸衰竭,若未及时进行治疗容易引发严重后果。临床上对于COPD合并重症呼吸衰竭多采取无创呼吸机治疗,通气效果明确,安全性良好[1]。在发生呼吸衰竭后,患者会出现以下显著症状:呼吸困难且急促,或者消化道出血、水肿等,如果患者未能及时得到有效治疗,就会使患者的生命安全受到极大威胁。呼吸衰竭为常见的急救危重疾病,致病因是换气或通气功能发生障碍,导致呼吸窘迫和低氧血症,疾病特点是发病急骤,病情快速发展[2]。针对伴有意识障碍的重症呼吸衰竭患者来说,其病情都比较危急,患者机体中很容易产生二氧化碳潴留的情况,致使机体酸中毒情况变得更加严重,所以积极有效的治疗极为重要[3]。目前,无创呼吸机是一种临床治疗COPD伴呼吸衰竭的高效、安全通气方式。但需要注意的是无创呼吸机操作精密,需患者积极配合才能开展治疗。部分患者由于对治疗的恐惧、相关操作所致的不适感等因素导致治疗依从性不高,进而使治疗效果无法得到保障。对比有创通气,无创正压通气安全性较高,操作简单,可以在气管操作中降低并发症与呼吸道感染风险,缩短住院时长,减轻患者的经济压力。无创正压通气正被临床广泛应用于治疗慢性阻塞性肺疾病的患者。本文分析无创机械通气治疗伴有意识障碍的重症呼吸衰竭患者的效果,选择2018年2月至2019年2月我院收治的100例慢性阻塞性肺疾病合并意识障碍的重症呼吸衰竭患者作为研究对象,报道如下。
1 资料与方法
1.1 一般资料 挑选2018年2月至2019年2月来我院治疗的100例慢性阻塞性肺疾病合并意识障碍的重症呼吸衰竭患者,入选条件:经确诊为慢性阻塞性肺疾病,全部达到中华医学会呼吸病学分会制定的诊断标准;血流动力学维持稳定,具备咳痰反射能力、基本咳嗽能力;此研究经医学伦理委员会批准,患者了解此次研究内容与目的,签署知情同意书。排除标准:颌面部畸形者;近期有手术、发生损伤者;出现严重腹胀、胃肠出血者;气道分泌物太多者。采用随机数字表法将所有患者分成观察组与对照组。对照组男28例,女22例,年龄57~85岁,平均年龄(71.10±5.60)岁;COPD病程4~21年,平均(12.50±2.70)年。观察组男27例,女23例,年龄60~86岁,平均年龄(73.30±5.20)岁;COPD病程4~22年,平均(13.10±2.30)年。两组一般资料对比,无显著性(P>0.05),可以对比。
1.2 方法 两组都实施常规对症治疗,应用止咳祛痰药、血管活性药、支气管舒张药、呼吸兴奋剂,保护心脏与胃功能,保持水电解质的平衡,对患者生命体征与血气分析指标状况进行全程监测。同时予以综合护理干预。①心理干预:对于第一次进行无创正压通气治疗的患者来说,对治疗有着一定的困惑,进而产生不良心理情绪,加之行无创正压通气治疗会增加治疗的费用,一些患者为了降低花费而抗拒治疗,对治疗有疑虑、不配合等因素均会导致治疗失败。护理人员应多与患者交流沟通,随时掌握患者心理变化,向患者讲解无创正压通气治疗的流程、重要性等,提高患者的依从性,耐心的回答患者提出的问题,使患者积极配合治疗、护理。②基础干预:确保无创正压通气治疗的顺利进行,有效的咳痰具有重要的意义,护理人员应教会患者正确咳嗽排痰的方法,嘱患者多饮水或使用祛痰剂等,必要时使用振动排痰机,使呼吸道处于通畅的状态。患者取高枕卧位,少食多餐,避免过饱。③呼吸机上机干预:根据患者的实际情况选取鼻罩或口鼻面罩,状况较好的患者采用鼻罩给氧,病情严重的患者采用口鼻面罩给氧。在上机治疗前护理人员进行详细的检查,保证机器正常的运转,对各参数进行调整。在吸氧的状态下将面罩带好,然后与呼吸机管道连接。④呼吸机治疗的干预:在进行无创正压通气治疗中,护理人员应密切关注患者的变化,一旦患者出现SaO2下降的情况时应改用气管插管有创机械通气进行治疗。此外,护理人员应关注机器的变化,保证机体正常运转。⑤不良反应干预:经无创正压通气患者会出现胃肠胀气、口咽干燥、误吸等不良反应,为避免不良反应的发生,护理人员应嘱患者多饮水、取斜坡卧位、及时添加湿化水等,避免或降低不良反应的发生。
对照组在上述治疗基础上,实施有创通气治疗。选择上海医疗器械股份有限公司生产的SC-Y200型呼吸机,经口腔或鼻气管插管,并将气管插管连接有创呼吸机,选择辅助/控制通气模式。设置参数:呼吸频率12~16次/min,潮气量为8~10 mL/kg,吸/呼比为1∶(1.5~2.0),吸氧浓度(inspired oxygen fraction,FiO2)维持在40%~50%,初始吸气正压(inspiratory positive airway pressure,IPAP)从4 cm H2O(1 cm H2O≈0.098 kPa)逐渐提高至6 cm H2O并维持,呼气末正压通气(positive end expiratory pressure,PEEP)从4 cm H2O开始逐渐提高至8 cm H2O并维持。在通气期间若出现人机对抗,可给予适量镇静剂治疗,机械通气持续治疗7 d。
观察组在上述治疗基础上,根据患者的实际情况选取口鼻全面罩或鼻罩进行无创通气治疗。治疗仪器为美国伟康公司生产的BiBAP Vidion,使用头带将面罩固定好,将呼吸机的工作模式设置为S/T,频率设置为14~20次/min,初始压力数据如下:吸气相气道压力为10~12 cm H2O,呼气相气道压力为4~8 cm H2O,然后间隔5 min上调吸气相气道压力,起到增加支持压力的作用,在30 min内将吸气相气道压力调整至12~26 cm H2O,将PSV保持在10~20 cm H2O,潮气量保持在6~10 ml/kg。根据SaO2与血气分析结果随时调整给氧的浓度。此外,应当根据患者的实际情况,调节呼气正相压与吸气正相压,应当维持血氧饱和度超过90%。
1.3 观察指标 分析两组治疗前后动脉血气指标变化情况,涉及PaO2、PaCO2以及pH值、HR。评定两组治疗效果,患者有清楚的意识,症状消退,呼吸频率与心率降低,动脉血气指标得到明显改善,视为显效;患者有比较清楚的意识,一些症状消退,呼吸频率与心率降低,动脉血气指标得到一定改善,视为效;患者意识没有任何转变,症状没有消退,呼吸频率、心率、动脉血气指标等无显著转变,视为无效;总有效率=显效率+有效率[4-5]。
1.4 统计学分析 采用SPSS 21.0统计学软件对数据进行分析。计量资料采用()表示,组间比较行t检验;计数资料采用[n(%)]表示,组间比较行χ2检验;P<0.05表示差异有统计学意义。
2 结果
2.1 两组治疗效果 观察组总有效率高于对照组(P<0.05)。见表1。
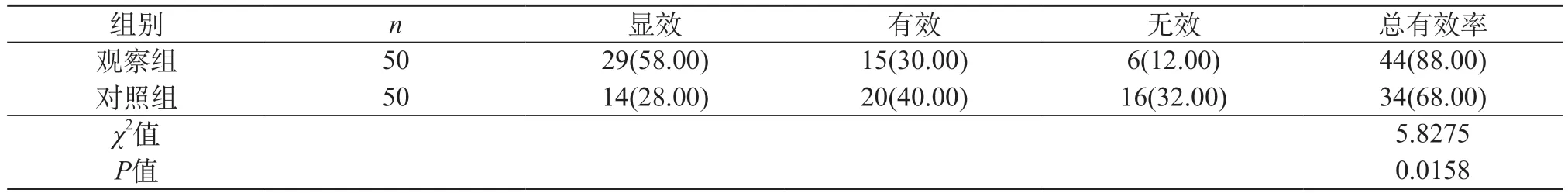
表1 两组治疗效果对比[n(%)]
2.2 两组治疗前后动脉血气分析指标变化情况 两组治疗前的PaO2、PaCO2、pH值、HR对比,无显著性(P>0.05)。治疗后,观察组的PaO2、pH值高于对照组,而PaCO2、HR低于对照组(P<0.05)。见表2。
表2 两组治疗前后动脉血气分析指标变化情况比较()
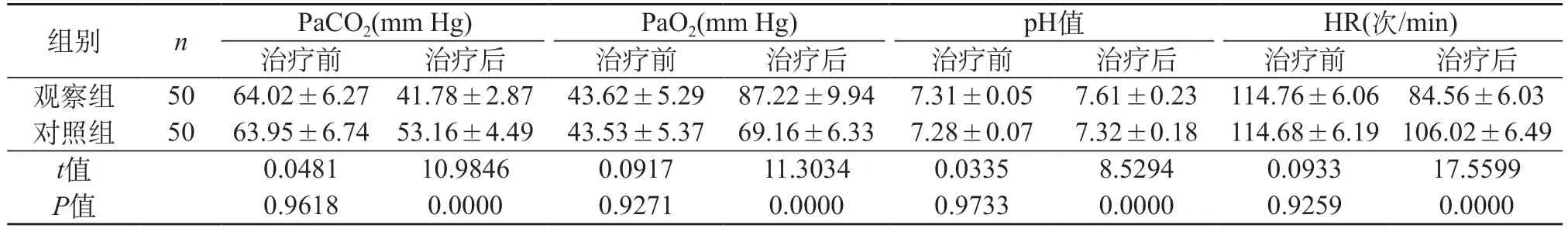
表2 两组治疗前后动脉血气分析指标变化情况比较()
3 讨论
呼吸衰竭是指由各种原因所致的严重呼吸功能障碍,为临床常见的重症呼吸系统疾病。一旦发生呼吸衰竭,患者肺部通气、换气功能障碍将出现一系列病理生理功能紊乱和代谢障碍,导致患者难以维持有效的气体交换,从而出现缺氧、高碳酸血症等现象,严重则导致脏器衰竭甚至死亡。呼吸衰竭患者的肺换气功能或肺通气功能发生严重障碍,在静息情况下,不能保持足够的气体交换,从而引发许多病理生理情况发生改变,若患者得不到及时有效治疗,会严重威胁患者生命安全[6-7]。重症呼吸衰竭是临床的一种危急重症,严重损害患者的呼吸功能,进而降低机体中的PaO2水平,引起内环境出现紊乱[8]。重症呼吸衰竭通常会以并发症的形式出现,而诱发重症呼吸衰竭的基础疾病的种类众多,其中比较多见的基础疾病包括肺组织病变、肺血管疾病、呼吸系统疾病、心血管疾病等[9-11]。呼吸衰竭起病急、病情进展迅速,因此合理、及时、有效的护理干预对于改善患者的临床症状、缓解病情进展、提高救治成功率等具有重要意义。就重症呼吸衰竭患者而言,发病后要及时给予有效对症的治疗,以转变呼吸功能障碍情况,进而挽救患者的生命。临床研究人员认为,救治重症呼吸衰竭患者的核心是迅速充分改善呼吸功能,转变血氧饱和度[12-13]。所以,临床医师普遍认同应用呼吸机治疗、气管插管等救治措施治疗重症呼吸衰竭患者。
重症呼吸衰竭若得不到及时干预会降低肺通气功能、增加气道阻力等,同时也会存在内源性呼气末正压,不仅提高了呼吸做功,更加重了呼吸肌疲劳。重症呼吸衰竭患者气道阻力与呼吸做功增加的因素包括气管痉挛、气道分泌物量增加等。重症呼吸衰竭的病因为感染与呼吸机疲劳加重。重症呼吸衰竭患者因受到缺氧、二氧化碳潴留的影响,极易引发全身多器官功能不全,严重时甚至发展为多器官功能衰竭,对患者的生命健康造成了极大的威胁。通过无创正压通气治疗重症呼吸衰竭患者可有效纠正患者缺氧与二氧化碳潴留的症状,进而为抗感染等治疗争取到时间;此外,无创正压通气具有操作简单、安全性高等优势。在通气治疗的同时,辅助综合护理干预可提高患者对治疗的认知程度,使其保持良好的心理状态,提高患者的治疗依从性。随着社会的快速发展,人们的自我保护意识不断提升,患者对医务人员的需求也随之提高,这就要求护理人员在护理质量与护理安全方面不断完善。近年来,综合护理模式得以快速发展,该模式是一种较新的理念,以现代护理观念为主导,护理过程中侧重于“以人为本,以患者为中心”的思想,充分保护患者人格、意识以及情感,关注患者身心护理的同时进行。呼吸衰竭患者的综合护理干预包括心理干预、基础干预、呼吸机上机干预、呼吸机治疗的干预、不良反应干预等,涵盖了心理、生理因素,可明显减少机体在应激状态下所造成的应激激素的释放,有助于大脑皮质神经系统的修复,通过神经内分泌调节机制提高机体的免疫水平,最终达到舒适护理的目的。
在治疗重症呼吸衰竭患者的过程中,应用呼吸机辅助治疗可以收到不错的治疗效果。临床研究发现,重症呼吸衰竭患者通常会存在二氧化碳潴留现象,会诱发呼吸急促与困难、口唇发绀、结膜水肿、充血等症状[14-15]。所以,在实施有效对症治疗的前提下,运用呼吸机辅助治疗,可以一定程度上改善重症呼吸衰竭患者的呼吸功能,进而较好减少耗氧量,改善内环境紊乱。临床实践指出,呼吸机辅助治疗可以有效转变重症呼吸衰竭患者的呼吸机疲劳病症,可以有力促进排痰,改善排痰[16-17]。借助上述多种作用机制,呼吸机辅助治疗可以在短时间内,迅速纠正重症呼吸衰竭患者的低氧血症。
过去针对存在意识障碍的呼吸衰竭患者,临床会选择有创机械通气的方式进行治疗。有创机械通气需要气管插管或切开气管,这些操作会带给患者巨大的痛苦,并引发许多并发症,同时,还会拉长上机时间。对于不同原因导致的呼吸衰竭与呼吸系统疾病,临床主要选择无创机械通疗法,采用无创正压呼吸机治疗可以有效改善病情。传统的BiPAP呼吸机的特点是高敏感度,但不能监测呼吸参数,故无法普遍应用于临床;特别是对于GCS评分低于11分的患者而言,其治疗失败率可以接近50%[18]。伴随医疗技术的更新,呼吸机的性能得到很大优化完善,在治疗当中,可以应用双管路通气,且呼吸机具有高触发灵敏度,能够充分打开气道,开放肺部,从而调节患者的通气状况[19]。
无创机械通气通常是通过口腔,借助鼻罩、面罩连接呼吸机,不需要设立人工气道,在自主呼吸的前提下,施于患者一定压力水平,从而更好保持整个呼吸周期。无创机械通气优势在于痛苦小,可以连续应用,也可以间断运用,可以较好防止人工气道引发的呼吸机相关性肺炎[20]。无创机械通气的不足之处在于有下列情形的患者不适合使用:有较多痰液且排痰发生障碍,气道保护能力缺失,有意识障碍无法配合[21]。
然而,对于呼吸衰竭合并意识障碍患者,在密切的监测下,适时、恰当应用无创机械通气治疗,可以收到良好治疗效果,缓解患者痛苦。应用无创机械通气治疗重症呼吸衰竭伴意识障碍患者时,需要做好以下方面:第一,应用无创通气治疗中,严密监测患者生命体征变化,调整呼吸机参数到恰当值;第二,定时吸痰,并实施体位引流,采取适当措施降低胃肠压力;第三,对于应用无创机械通气治疗重症呼吸衰竭伴意识障碍患者的适应证要掌握,仔细观察有无异常反应产生[22-24]。
本次研究,对于伴有意识障碍的重症呼吸衰竭患者,采用无创机械通气的方法实施治疗,取得不错疗效。本次研究结果显示:观察组总有效率高于对照组(P<0.05)。观察组的PaO2、pH值高于对照组,而PaCO2、HR低于对照组(P<0.05)。究其原因在于:在治疗过程中,应用无创呼吸机可以充分打开患者气道,调节患者机体中的通气状况;同时,此治疗方法可以通过给患者吸痰,降低患者机体中的二氧化碳的含量,进而充分提升患者的呼吸功能。
总之,NIPPV治疗重症呼吸衰竭伴意识障碍患者,效果确切,可以改善患者血气指标,减轻痛苦,应用价值高,值得大力推广。
