剖宫产术后子宫瘢痕憩室不同手术方法的临床治疗效果观察
2022-01-08李继英胡红文沈欢欢
李继英,李 寅,胡红文,沈欢欢
(云南省第三人民医院 妇科,云南 昆明 650011)
剖宫产术后子宫瘢痕憩室(cesarean scar diverticulum,CSD)是剖宫产术后远期并发症之一,子宫切口在愈合过程中出现错层、缺陷等而导致愈合不良,出现与宫腔相通的凹陷。凹陷在不穿透子宫浆膜层的同时其内往往有子宫内膜生长,导致患者月经来潮后一系列症状及相关并发症。根据剖宫产的位置,CSD常位于宫颈上段,或子宫前壁下段,很少一部分位于前壁中段。CSD发生率在19.4-88.0%[1]。CSD患者常因异常子宫出血(abnormal uterine bleeding,AUB) 就诊,包括月经经期延长,淋漓不净,而月经周期、经量无明显改变,伴随有包括慢性盆腔痛、不孕、子宫腺肌症等症状。若CSD患者再次妊娠,无论有无症状,都将面临剖宫产术后子宫瘢痕妊娠(cesarean scar pregnancy,CSP)、前置胎盘、胎盘植入等等风险。治疗方面,可以观察,药物治疗、宫腔镜手术、阴式手术、腹腔镜手术、开腹手术治疗等多种方式;目前诊断、分型方法众多,尚不统一,因而进一步探索临床有效的治疗途径具有重要的价值。
本研究将CSD患者剩余肌层厚度作为重要标准,对2014年1月-2018年1月至我院就诊的73例CSD 患者分别行宫腔镜辅助下经阴道剖宫产术后子宫瘢痕憩室切除修补术、宫腔镜子宫瘢痕憩室电切术,观察术前剖宫产次数、经期、超声情况,术中手术时间及出血量,术后经期、复查超声情况等,以评价患者治疗效果,比较2种手术方式的疗效,现将结果报告如下。
1 资料与方法
1.1 一般资料
1.1.1 纳入标准
①既往一次以上剖宫产病史,术前月经经期正常,术后出现异常子宫出血(abnormal uterine bleeding,AUB) (经期≥8d,周期规律);②经三维经阴道超声(transvaginal three-dimensional ultrasound,TVUS) (Aplio 400、samsung ws80a超声仪器,阴道探头)提示憩室;③排除宫腔内占位、内分泌异常等引起AUB的其它疾病;④排除如子宫肌瘤、子宫重塑等其它手术因素导致的子宫缝合术后;⑤排除先天性子宫畸形,如双子宫、双角子宫;纵隔子宫等。
1.1.2 临床资料
2014年1 月-2018年1月在我院诊断为CSD的患者73 例,年龄26~43 岁,剖宫产次数1~3 次,孕次2~4 次,平均孕(2±1.01)次;手术至上次剖宫产时间8~60 个月,其中经期9~10d 15例,10~16d 55 例,超过16d 3例。进行回顾性研究,根据TVUS 测量CSD患者剩余肌层以3.0mm、5.0mm作为临界值,⑴剩余肌层厚度≥5.0mm行宫腔镜子宫瘢痕憩室电切术;⑵剩余肌层厚度≤3.0mm无论有无生育要求、剩余肌层厚度3.0~5.0mm有生育要求的患者行宫腔镜辅助下经阴道子宫切口憩室切除修补术。2组患者年龄、剖宫产次数差异无统计学意义(P>0.05)。经TVUS测量剩余肌层厚度,其中在1.0~3.0mm的患者有25例,P>3.0mm有48例,其中有生育要求的14例;故患者分为2组,其中宫腔镜辅助阴式组30例,行经宫腔镜辅助下经阴道剖宫产术后子宫瘢痕憩室切除修补术;宫腔镜组43例,行宫腔镜子宫瘢痕憩室电切术。
1.2 疗效评价
观察分析2组患者剖宫产次数、距离上次剖宫产时间、生育次数、月经经期、术前超声测量憩室顶端到子宫浆膜层的厚度、手术时间、术中出血;术后6个月随访月经周期、月经经期、再次超声测量憩室顶端到子宫浆膜层的厚度情况。
1.3 统计学处理
采用SPSS25.0软件进行数据分析,计量资料以均数±标准差(±s)表示,组间比较采用t检验,计数资料以(%)表示,组间比较采用χ2检验P<0.05为差异有统计学意义。
2组年龄、剖宫产次数、生育次数、月经周期、手术时间、术中出血、超声憩室距离浆膜面距离比较,手术时间、术中出血、超声憩室距离浆膜面距离差异有统计学意义,其它指标差异没有统计学意义,见表1。2组月经经期、术后月经经期、月经改善率比较,月经经期、月经改善率差异没有统计学意义,术后月经经期有统计学意义,见表2。
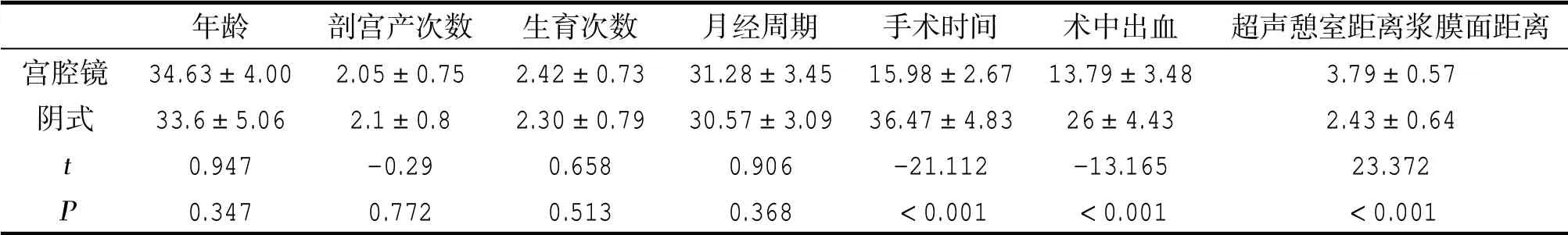
表1
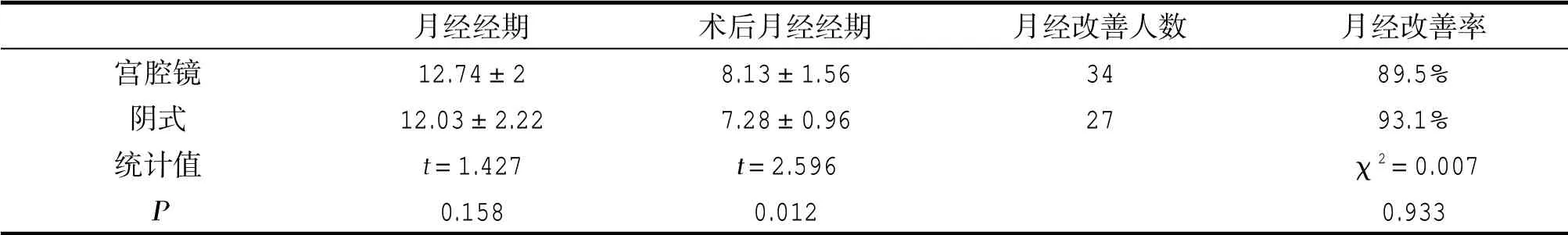
表2
采用SPSS25.0软件行数据分析。73例患者中,通过经宫腔镜辅助下经阴道瘢痕憩室切除修补术患者30例,平均手术时间为(36.47±4.83)min,术中出血量(26±4.43)mL,30例患者术后随访29 例,失联1例,随访时间为6个月,29例患者均在术后10~18d月经来潮,观察29例患者术后6个月内月经经期均缩短为6~9d,术后6个月复查B超提示无明显憩室,所有随访患者超声测量憩室顶端到子宫浆膜层的厚度均P>5.0mm,平均厚度为6.49mm。宫腔镜下瘢痕憩室电切术43例,平均手术时间为(15.98±2.67) min,术中出血量为(13.79±3.48)mL;43例患者术后随访37例,失联6 例;随访时间6个月;37例患者均在术后10~20d内月经来潮,37例患者中35例患者术后6个月内经期缩短为6~10d,2例患者月经经期为12~13d,术后6个月复查B超37例患者中有31例患者B超无明显憩室,6例患者可见憩室,超声测量憩室顶端到子宫浆膜层的厚度3.2~7.0mm之间,平均厚度为5.58mm。
2 讨论
目前我国的剖宫产率达40~70%[2]。CSD原因尚不明确,可能与切口位置选择过高或过低,切口缝合两端厚度不一致、周围组织收缩差异、缝合肌层组织对合不佳、缝线不吸收、缝合过密[3]、术后切口感染、多次剖宫产史、子宫切口内膜异位症、胎儿体重过大等有关;甚至后屈子宫均有可能导致CSD[4]。有症状者约6.9%,多表现为AUB;其它包括继发性不孕、子宫腺肌症、慢性盆腔痛等[5,6]。CSD患者再妊娠,将面临CSP、前置胎盘、胎盘植入、子宫破裂等风险[7]。对于症状轻的患者,可口服短效避孕药、孕激素、米非司酮等治疗,但停药后症状容易反复。CSD手术方式有根治子宫切除术(开腹、腹腔镜、阴式)、瘢痕切除修补术(开腹、腹腔镜、阴式)、宫腔镜电切术。具体的治疗需综合考虑,以切除憩室、恢复正常解剖结构、减少憩室内血液聚积为目的。其中阴式手术创伤小,不进腹腔,改善异常出血的总体有效率约90%[8],但单纯阴式手术有憩室未能完全切除可能,而改良的宫腔镜辅助下经阴道憩室切除修补术,可在阴式术前先确定范围,缝合后再检查缝合情况的优势。宫腔镜电切术可切除憩室与周围齐平,经血不再在此处聚积,不再有原位的出血,使AUB症状改善可达80%[9]。CSD的诊断标准如下:⑴一次及以上剖宫产史;⑵可以有月经经期延长、月经淋漓不尽为表现的AUB并排除了引起这些症状的其他疾病,也可以有慢性盆腔痛或不孕症等表现;⑶TVUS、子宫输卵管造影、宫腔声学造影、MRI及宫腔镜检查可确诊[1]。TVUS有安全、无创、费用低、可重复检查等优势,并能对憩室大小、范围、形态、离子宫浆膜厚度等进行全方面评估,作为检查首选[10],见图1、2。
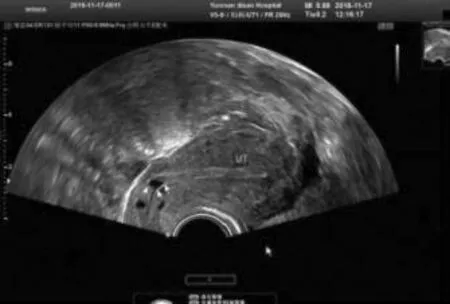
图1 CSD经阴道多普勒超声影像
图1可见宫腔内明显缺陷,图2三维超声可更清晰看到缺陷的大小、位置。临床上把测量CSD憩室顶端到子宫浆膜层的厚度即剩余肌层厚度作为重要标准[11,12],超声下该厚度≤3.0mm为大型憩室,该厚度≥5mm称为小型憩室,目前研究表明有症状的憩室多数为大型憩室[13]。当剩余肌层≤3.0mm,电切过程中切穿子宫浆膜层,损伤膀胱风险增大;即使术中子宫未穿孔,术后剩余肌层≤3.0mm,再次妊娠子宫破裂风险增大[14],而剩余肌层≥5mm,两种风险均减小。本研究结果显示,宫腔镜辅助下阴式组和宫腔镜组患者在憩室的治疗月经经期改善有效率以及治疗满意度上无差异无统计学意义;宫腔镜组在手术时间、术中出血量、平均住院时间及住院费用上明显低于宫腔镜辅助下阴式组,但宫腔镜辅助下阴式组在半年后复查超声检查憩室外剩余肌层厚度明显优于宫腔镜组。这与既往的研究结果基本一致;一定程度上反映了宫腔镜电切术较阴式手术更为患者接受。但考虑若憩室外剩余肌层厚度过薄则术中损伤膀胱可能性增大,且不能解决子宫肌壁剩余组织过薄问题,妊娠中晚期子宫破裂风险增大可能[15],故建议憩室外剩余的子宫肌层厚度≤3.0mm以及3.0~5.0mm之间若患者有再次妊娠需求,建议行剖宫产术后子宫瘢痕憩室切除修补术。
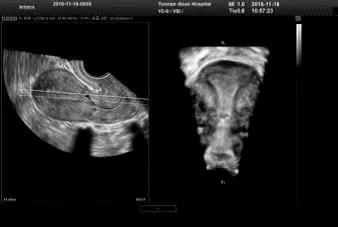
图2 CSD经阴道彩色多普勒超声三维重建图
综上所述,CSD治疗首要目的为改善症状,恢复患者正常工作生产方式,恢复患者正常解剖组织,以及降低再次妊娠等风险。随着CSD这类患者数量的逐渐增多,有治疗需求及手术需求的患者将逐渐增多。本研究比较以上两种术式,可以看到CSD 手术方式的选择和剩余肌层厚度、生育要求有关,两种手术方式各有利弊,需要术前评估患者自身需求、憩室情况及主刀医师自我评估,才能制定出符合患者需要的治疗方案。
