高流量湿化治疗仪对Ⅰ型呼吸衰竭患者的影响*
2022-01-04利齐冠高永友胡漫林甄丽君
利齐冠 高永友 胡漫林 甄丽君
呼吸衰竭在临床工作中较为常见,主要表现为呼吸窘迫、高碳酸血症及低氧血症,主要原因为机体氧供失衡[1];呼吸衰竭会导致机体缺氧,机体在缺氧条件下会引发多脏器功能失调,严重者会导致患者死亡,纠正机体缺氧是治疗的关键措施[2]。当前临床上常用的氧疗方法主要有鼻导管氧疗、面罩正压通气、气管插管等,各有不足,鼻导管氧疗多适用于低氧血症患者,且湿化液为灭菌蒸馏水,在治疗后患者鼻咽部会有强烈的不适感[3];面罩正压通气对呼吸频率人机同步要求较高,患者需意识清醒且耐受力较好[4];气管插管属侵入性氧疗方法,虽效果较好,但并发症如肺部感染发生率较高[5]。高流量湿化治疗仪最初应用于新生儿或早产儿缺氧治疗,后期逐渐被视为潜在的微创替代品,可建立良好的呼吸末正压,在临床已逐渐推广应用[6]。但在Ⅰ型呼吸衰竭患者中应用的报道还较少,本研究对Ⅰ型呼吸衰竭患者采用高流量湿化治疗仪治疗,探究其治疗效果及对患者插管率的影响,详尽汇报如下。
1 资料与方法
1.1 一般资料
选择2020年8月-2021年5月入住阳江市中医医院ICU诊断符合Ⅰ型呼吸衰竭的患者60例,纳入标准:(1)呼吸衰竭经临床、实验室确诊;(2)符合高流量湿化治疗仪应用指证[7]:轻中度低氧血症(100 mmHg≤氧合指数 <300 mmHg,1 mmHg=0.133 kPa)、轻度呼吸窘迫(呼吸频率>24次/min)、轻度通气功能障碍、对传统氧疗或无创正压通气不耐受或有禁忌证,无紧急气管插管指征,生命体征相对稳定。排除标准:(1)心跳呼吸骤停、需紧急气管插管有创机械通气、自主呼吸微弱、昏迷、重度Ⅰ型呼吸衰竭、中重度呼吸性酸中毒高碳酸血症、合并多脏器功能不全等;(2)上呼吸道畸形、上呼吸道梗阻;(3)近期有颈面部手术如甲状腺手术、鼻窦炎手术等。终止标准:(1)在治疗过程中出现呼吸窘迫症状加重;(2)低氧血症加重(氧合指数<100 mmHg);(3)需紧急气管插管有创机械通气;(4)生命体征不稳定。采用抛硬币法分为试验组与对照组,试验组:男19例,女11例;年龄26~74岁,平均(44.37±8.43)岁;疾病类型:慢阻肺急性发作19例,肺癌手术6例,心力衰竭3例,多器官衰竭2例。对照组:男21例,女9例;年龄25~77岁,平均(45.11±8.62)岁;疾病类型:慢阻肺急性发作20例,肺癌手术5例,心力衰竭3例,多器官衰竭2例。两组上述资料比较,差异无统计学意义(P>0.05),有可比性。研究经医院医学伦理委员会批准开展。患者知情同意且签署同意书。
1.2 方法
对照组采用常规鼻导管吸氧,根据患者病情设置氧流量3~10 L/min,浓度在33%~61%,保持患者外周脉氧饱和度>90%,动脉血氧分压(partial pressure of oxygen,PaO2)>60 mmHg。试验组采用高流量湿化治疗仪辅助通气,高流量湿化治疗仪(新西兰Fisher Palkel公司高流量湿化氧疗系统及配套的Optiflow双腔鼻导管)。设置参数:气体流量初始设置30~40 L/min;滴定吸入气中的氧浓度分数(fraction of inspiration O2,FiO2)维持脉氧饱和度在92%~96%,结合血气分析动态调整;若没有达到氧合目标,可逐渐增加吸气流量与提升FiO2至100%;温度设置范围31 ℃~37 ℃。撤机标准:当患者病情好转,意识清醒,自主呼吸<20 次 /min,血氧饱和度(blood oxygen saturation,SpO2)≥96%,PaO2>60 mmHg,氧合指数 >300 mmHg,则可考虑下调高流量湿化治疗仪参数并撤出辅助呼吸。
1.3 观察指标与评价标准
观察比较两组患者治疗即刻T0、氧疗2 h(T1)、氧疗 6 h(T2)、氧疗 12 h(T3)的呼吸频率(respiratory rate,RR)、心率(heart rate,HR)、pH 值、PaO2、动脉血二氧化碳分压(arterial partial pressure of carbon dioxide,PaCO2)及氧合指数情况。比较两组氧疗前、氧疗24 h后痰液黏稠程度及24 h吸痰次数,记录两组患者3 d内气管插管率。痰液黏稠程度,Ⅰ度:痰液如泡沫样,吸痰后玻璃接头内壁无残留;Ⅱ度:较Ⅰ度黏稠,吸痰后少量痰液残留,易冲洗;Ⅲ度:黏稠成团状或块状,可被水冲洗干净;Ⅳ度:黄色黏痰,有痰痂形成,需负压吸引,不易被冲洗干净[8]。
1.4 统计学处理
采用SPSS 23.0软件进行统计学处理,计量资料采用(±s)表示,进行t检验;计数资料采用率表示,进行χ2检验;等级资料采用秩和检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组氧疗不同时刻RR、HR及血气指标比较
两组T0时刻RR、HR水平差异无统计学意义(P>0.05),T1、T2、T3时刻试验组RR、HR水平低于对照组(P<0.05);两组T0时刻pH值、PaO2、PaCO2、氧合指数水平差异无统计学意义(P>0.05),T1、T2、T3时刻两组pH值差异无统计学意义(P>0.05),PaO2、氧合指数水平高于对照组,PaCO2水平低于对照组(P<0.05),见表 1。
表1 两组氧疗不同时刻RR、HR及血气指标情况比较 (±s)
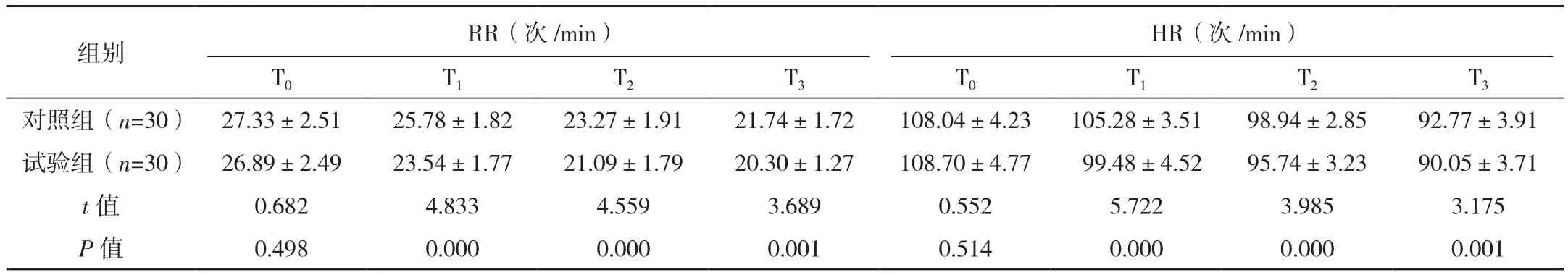
表1 两组氧疗不同时刻RR、HR及血气指标情况比较 (±s)
组别 RR(次/min)HR(次/min)T0 T1 T2 T3 T0 T1 T2 T3对照组(n=30) 27.33±2.51 25.78±1.82 23.27±1.91 21.74±1.72 108.04±4.23 105.28±3.51 98.94±2.85 92.77±3.91试验组(n=30) 26.89±2.49 23.54±1.77 21.09±1.79 20.30±1.27 108.70±4.77 99.48±4.52 95.74±3.23 90.05±3.71 t值 0.682 4.833 4.559 3.689 0.552 5.722 3.985 3.175 P值 0.498 0.000 0.000 0.001 0.514 0.000 0.000 0.001
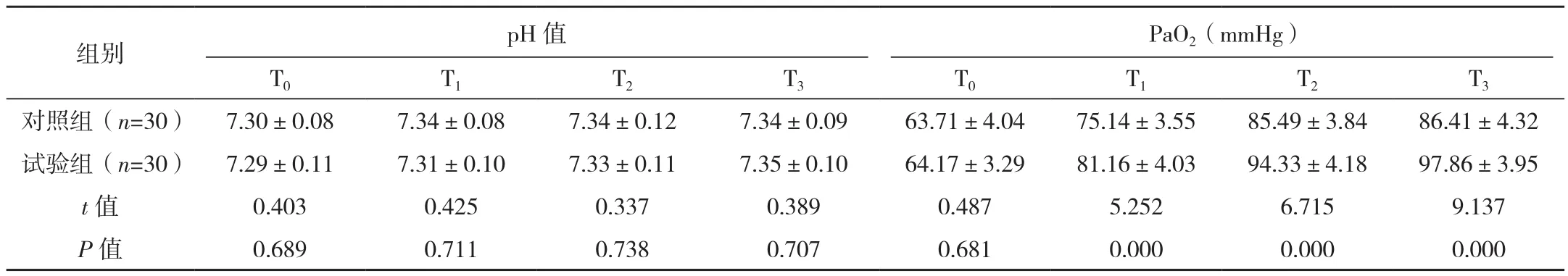
表1(续)
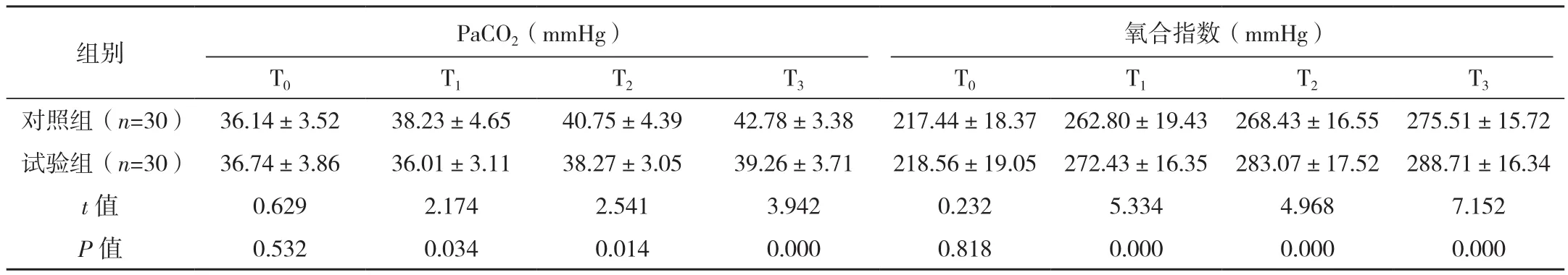
表1(续)
2.2 两组氧疗前、氧疗24 h后痰液黏稠程度及24 h吸痰次数比较
两组氧疗前痰液黏稠程度差异无统计学意义(P>0.05),氧疗后试验组痰液黏稠程度优于对照组(P<0.05),试验组 24 h 吸痰次数少于对照组(P<0.05),见表2。

表2 两组氧疗前、氧疗24 h后痰液黏稠程度及24 h吸痰次数情况比较
2.3 两组患者3 d内气管插管率比较
试验组3 d内气管插管5例(16.67%),低于对照组的14例(46.67%),差异有统计学意义(χ2=6.239,P=0.013)。
3 讨论
本研究结果显示,T1、T2、T3时刻试验组RR、HR水平低于对照组,PaO2、氧合指数水平高于对照组,PaCO2水平低于对照组;提示高流量湿化治疗仪在Ⅰ型呼吸衰竭患者中应用纠正缺氧效果更佳,高流量湿化治疗仪为一种新型的无创通气方式,通过将加湿器与空氧混合器连接,将外界气体进行湿化与加温,不但可在短时间内改善氧供,解除患者呼吸窘迫症状[9]。高流量湿化治疗是临床中纠正呼吸的常规方法之一,能提升恒定氧浓度,减少鼻咽部解剖无效腔问题,产生气道正压,提升呼气末容积,保护气道黏膜,降低呼吸功与机体代谢。本研究结果显示,氧疗后试验组痰液黏稠程度优于对照组,试验组24 h吸痰次数少于对照组,3 d内气管插管率低于对照组(P<0.05);提示高流量湿化治疗仪在Ⅰ型呼吸衰竭患者中应用可减轻气道干燥程度,降低3 d内气管插管率。高流量湿化治疗能够产生持续的湿化效果,从而提升黏膜增强肺顺应性与气传导性,降低气流阻力,减轻气道分泌物黏度;且吸入气体还具有加温效果,可避免干冷空气对呼吸道的刺激,保护呼吸道的自我调节功能,防止发生支气管痉挛,从而提升患者的舒适性与耐受性[10]。此外,高流量湿化治疗仪经鼻腔入路,对患者的日常交流与饮食习惯影响较小[11],高流量湿化治疗仪在Ⅰ型呼吸衰竭患者中应用的重点管理对象为导管选择与维护,管理工作量较小,无须佩戴面罩,对鼻面部压迫面积较小,不易发生皮肤破损,可有效防止压力性损伤,舒适性较高,患者接受度高。蔡茜等[12]研究报道与本结果基本相符。
本研究结果与签署大多临床报道结果基本一致,但本研究所选择样本量较小,可能导致数据结果部分存在一定偏倚性,此外,本研究所选择指标均为客观指标,未纳入患者对象主观指标如舒适性、依从性、满意度等,后期可加入患者方面主观指标,从主客观角度共同评价高流量湿化治疗仪在Ⅰ型呼吸衰竭患者中应用效果。综上所述,高流量湿化治疗仪在Ⅰ型呼吸衰竭患者中应用纠正缺氧效果更佳,可减轻气道干燥程度,降低3 d内气管插管率。
