实时超声引导下硬膜外阻滞在老年前列腺电切手术中的应用
2021-11-23黄振兴
林 森,黄振兴,徐 敏,李 云
(佛山市第一人民医院,广东佛山 528000)
硬膜外穿刺并置管是临床常用的麻醉技术,其阻滞质量和麻醉效果主要取决于导管的位置准确放置。目前临床上主要采用传统的凭借解剖体表标志、韧带突破和阻力消失技术(loss of resistance,LOR)进行定位[1]。可随着生活水平的不断上升,老年患者越来越多,老年男性前列腺手术也越来越多,而老年人存在腰椎钙化、脊柱变形等情况大大增加了硬膜外穿刺困难。以往硬膜外穿刺技术主要依赖于麻醉医生个人经验和定位手法,对于这些存在穿刺困难的患者可能出现反复穿刺、用力过猛、并发症较多的问题,所以促使我们寻找一种更为轻柔和准确的穿刺方法。近年来随着分辨率提高和超声探头技术的改良,超声引导技术在区域阻滞和血管穿刺方面的应用日益广泛,但在硬膜外穿刺中的应用还在探索阶段[2]。本研究拟探讨在实时超声引导下老年前列腺患者腰段硬膜外阻滞中的应用价值,报告如下。
1 对象与方法
1.1对象 本研究得到本院伦理委员会批准,入选患者均签署知情同意书。选择择期行前列腺电切患者80例,年龄65~80岁,体重50~75公斤,BMI正常,ASA Ⅰ~Ⅱ级,实施腰段硬膜外穿刺并置管,行连续硬膜外阻滞麻醉。排除标准:有硬膜外穿刺禁忌症如凝血功能障碍、穿刺部位感染、局麻药过敏;曾经腰椎创伤、手术史,有脊柱严重畸形者。将研究对象随机分成两组,即超声引导组(超声组)和传统定位盲探穿刺组(对照组),每组40例。两组患者年龄、身高、体重计BMI等一般情况差异均无统计学意义(P>0.05),有可比性。
1.2方法 采用索诺声超声仪,使用高频探头。患者入麻醉准备间,开放外周静脉,常规检测ECG、SPO2和BP。根据手术部位选择腰2~3或腰3~4为穿刺间隙。
1.2.1超声组 实时超声引导穿刺,并硬膜外置管。患者取左侧卧位,采用二维超声仪定位,先置于患者骶骨区域进行纵切面扫描,扫查骶骨为无间隙高亮连续的平台声像图,将探头向头端移动,依次鉴别各腰椎间隙及棘突,横切面下L2~3棘突间隙和L3~4棘突间隙均可见关节突、横突,未见高回声且相互平行的“前联合体”、“后联合体”(“前联合体”是由椎体、腹侧硬脊膜和后纵韧带构成的超声下的高回声影,后联合体”由黄韧带、背侧硬脊膜构成的超声下的高回声影),将超声探头向脊柱右侧移动1.5~2.0 cm,右侧旁矢状面倾斜位下L2~3棘突间隙和L3~4棘突间隙均可见椎板、高回声且相互平行的“前联合体”、“后联合体”,至目标椎间隙处扫查,确定硬膜外相关结构显示最清楚的间隙,并将该间隙作为穿刺点并加以标记。麻醉医生常规消毒铺巾,穿刺点用1 %利多卡因逐层浸润。采用平面内法在旁矢状面倾斜位下L2~3或L3-4间隙进行实时引导穿刺,左手持探头,右手持穿刺针由尾端向头侧穿刺,连续、实时引导穿刺针穿过黄韧带进入硬膜外腔,全程保证看到针尖位置和前进距离。当针尖抵达黄韧带时阻力增大,退出针芯,接上盛有生理盐水的负压吸引管,当穿刺针穿破黄韧带后,负压管内生理盐水由于负压原因吸入硬膜外腔,表示穿刺成功,再置入硬膜外导管。最后取出穿刺针固定导管。
1.2.2对照组 传统定位盲探穿刺。不进行超声检查,根据传统的体表定位法确定间隙,1 %利多卡因局麻,正中进针依次突破棘上韧带、棘间韧带和黄韧带,借助低阻注射器确认阻力消失,确定为硬膜外腔,然后置入硬膜外导管并固定。
1.3观察指标 (1)穿刺时长(开始局麻至固定导管结束时间)、反复穿刺次数、更改麻醉方式例数,术后腰痛发生例数;(2)穿刺过程中患者舒适度评分: 穿刺结束结束后询问患者舒适度,满分为10分;(3)不同时间点血压(BP)、心率(HR)、氧饱和度(SPO2)。入室基础为T1,消毒时为T2,穿刺过程中为T3,穿刺结束为T4。
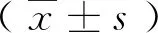
2 结果
与超声组比,对照组穿刺用时较长(P<0.05),反复穿刺次数多(P<0.05),穿刺过程舒适评分明显低(P<0.05),术后腰痛发生例数明显多(P<0.05);在实施穿刺过程中血压和心率变化对照组明显高于超声组(P<0.05);在穿刺过程中(T2)对照组SPO2较超声组低(P<0.05);对照组有8例患者因穿刺不成功改为喉罩全麻,而超声组只有1例,其他患者均成功实施硬膜外穿刺,且麻醉效果均能满足手术需求。见表1-表3。
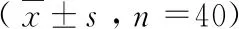
表1 两组患者穿刺时间,次数和舒适度对比

表2 两组患者更改麻醉方法和术后腰痛例数(n=40)

表3 两组患者不同时点心率、血压和氧饱和度的变化
3 讨论
前列腺增生是老年男性常见病之一,严重影响生活质量,所以一般采取电切除处理。术中麻醉方式可以选择喉罩全麻和硬膜外麻醉,但术后镇痛仍是一个大问题。现阶段术后镇痛还是以硬膜外镇痛为主,即使可以选择喉罩全麻进行手术,但是为了术后镇痛多数患者术前还是要进行硬膜外穿刺并置管。临床上硬膜外穿刺主要采用盲探法,成功与否很大程度上依赖于操作者的技术及经验。老年患者常因退行性病变、椎体压缩、椎间隙缩小、骨赘形成、腰椎弯曲度下降等原因[3],造成体表定位困难(29 %),穿刺失败率高(116 %)[4]。棘突、关节突的增生以及棘上韧带的钙化也在一定程度上给穿刺带来诸多的困难。对于存在穿刺困难的患者[5],经常要求患者最大限度弯曲身体以利于寻找穿刺间隙,这样使得患者在长时间的穿刺过程中可能出现呼吸困难等不适。本研究结果也显示对照组因为穿刺时间和反复穿刺次数都高于超声组,而且因为穿刺过程中患者长时间保持屈膝位置,患者舒适度评分对照组明显低于超声组,心率和血压也明显高于超声组,氧饱和度在穿刺过程中也因为过度弯曲较超声组低,因为这些都增加了发生心脑血管意外的风险,所以表明超声引导方法更加安全。
既往超声多用于孕产妇[6]和肥胖患者的椎管内麻醉穿刺前定位,可以显著提高一次穿刺成功率。本研究选择的对象为老年前列腺是手术患者,操作前先用超声定位,不仅能够分辨真假间隙,还能通过对选择L2~3、L3~4和L4~5中超声图像最好、前复合体最清晰的间隙作为穿刺点。既往也有研究证实[7],通过不同平面的超声成像来判断穿刺难度、选择穿刺点和入路,制定更精准的穿刺策略可以提高老年患者椎管内麻醉时一次穿刺的成功率。本研究结论与其一致,超声组反复穿刺次数明显少于对照组,患者术后腰痛发生例数也明显低于对照组。只是虽然超声组硬膜外穿刺时间较短,但是操作前准备和定位时间还是较长,所以要求我们在临床工作中应该多加练习更加熟悉超声的操作才能缩短准备时间。随着超声使用的熟悉,临床对其提出的要求也就更高。本研究除了在超声引导下穿刺外,采用了超声的实时引导[8],这样对于平面内技术而言,穿刺针达到每一层都可以清楚看见,穿刺过程中的安全性进一步提高,实现了真正的可视穿刺。
需要指出的是,目前确定超声实时引导下硬膜外穿刺成功的金标准仍是阻力消失法。本研究中我们采用盛有生理盐水的负压管固定在硬膜外穿刺针尾部,突破黄韧带后,负压管中生理盐水由于负压原因自动吸入硬膜外腔,如果想再次确认位置是否正确,可取走负压管接注有生理盐水的注射器,回抽无血和脑脊液,推注无阻力,在推注生理盐水同时可以看到蛛网膜下压,可验证穿刺成功。随着超声设备和技术的快速发展、GPS导航针定位等技术的出现,有望在一定程度上降低操作的难度、利于该技术的推广。
