供者来源性感染对肾移植受者预后的影响
2021-11-15张飞廖贵益
张飞 廖贵益
肾移植是终末期肾病的首选治疗方法[1-2]。近年来,随着器官捐献数量和器官移植等待人数之间的差距越来越大,多数中心都扩大了肾移植供者的选择标准,然而此类供者在捐献前往往经历了重大创伤、感染及心肺复苏等,导致供者来源性感染(donor-derived infection,DDI)的发生率较标准供者明显增加[3]。器官灌洗液作为供器官的保存液,在储存过程中也有可能成为微生物生长和传播的重要场所,灌洗液污染被认为是DDI的一种潜在途径[4]。据报道,灌洗液污染的发生率差异较大,从6.4%到67.0%不等[5-7],但通过灌洗液传播感染的发生率较低,为2.9%~10.0%[8-9],然而相关病死率可超过50%,这取决于致病微生物种类及移植物类型[10]。然而,国内外关于肾脏保存液培养阳性时发生DDI的报道较少,本研究通过总结分析供肾灌洗液的培养结果和肾移植受者术后早期感染的情况,来探讨DDI对肾移植受者预后的影响。
1 资料与方法
1.1 一般资料与分组情况
回顾性分析2018年6月至2020年6月在安徽医科大学第一附属医院获取的82例公民逝世后器官捐献供者(共获取164个供肾,9个供肾被分配给其他移植中心)及其对应的148例肾移植受者的临床资料。7例受者由于未收集灌洗液进行培养而被排除在研究之外。
供者资料:82例供者中男50例,女32例,年龄(43±16)岁,体质量指数(body mass index,BMI)(23±3) kg/m2。供者死亡原因包括脑外伤49例,脑出血24例,脑肿瘤6例,窒息死亡3例。根据中国死亡器官捐献分类标准,中国一类(脑死亡器官捐献)供者5例;中国二类(心脏死亡器官捐献)供者19例;中国三类(脑-心双死亡器官捐献)供者58例。
受者资料:148例受者中男103例,女45例,年龄(40±11)岁,原发病包括慢性肾小球肾炎88例,高血压肾病9例,糖尿病肾病9例,狼疮性肾炎8例,多囊肾9例,IgA肾病8例和其他17例。根据供肾灌洗液培养结果将对应的受者分为供肾灌洗液培养阳性组(阳性组,92例)和供肾灌洗液培养阴性组(阴性组,56例),所有受者术前均未发生感染,两组受者性别、年龄、原发病等基线资料差异均无统计学意义(均为P>0.05)。根据受者是否发生DDI,分为DDI组(19例)和未发生DDI组(129例)。
1.2 相关定义
感染性并发症定义为肾移植术后3个月内受者的各类标本(气道分泌物、血液、尿液、腹腔引流液)中细菌、真菌、病毒培养阳性,排除污染标本,结合临床诊断感染。移植物功能延迟恢复(delayed graft function,DGF)定义为术后1周内需要透析[8]。DDI定义为灌洗液培养阳性菌株与感染受者的标本中培养阳性菌株一致且药敏谱相同[8]。
1.3 免疫抑制及感染预防方案
所有受者围手术期均接受三联免疫抑制剂方案(他克莫司或环孢素+泼尼松+吗替麦考酚酯),部分患者加用抗胸腺细胞球蛋白(antithymocyte globulin,ATG)进行诱导。术中给予美罗培南1 g静脉滴注预防感染,术后给予头孢哌酮钠-舒巴坦钠预防感染,至少使用7 d,同时加用抗真菌药物预防性应用2周,术后受者一旦发生感染或灌洗液培养结果阳性则根据培养阳性菌株药敏谱调整抗生素及使用抗真菌药物。
1.4 研究内容
收集供、受者相关临床资料,术后常规收集受者气道分泌物、腹腔引流液、血液、中段尿等标本进行细菌及真菌培养。分析供肾灌洗液培养阳性菌株分布及构成比,总结受者术后感染情况及其他并发症发生情况,比较发生DDI组与未发生DDI组受者围手术期情况,分析DDI受者的治疗及预后情况。
1.5 统计学方法
采用SPSS 25.0软件进行统计学分析。符合正态分布的计量资料以均数±标准差表示,组间比较采用独立样本t检验;不符合正态分布的计量资料以中位数(下四分位数,上四分位数)表示,组间比较采用秩和检验;计数资料以率表示,组间比较采用χ2检验或Fisher检验。P<0.05为差异有统计学意义。
2 结 果
2.1 供肾灌洗液培养阳性菌株分布及构成比
供肾灌洗液培养结果显示,92例灌洗液培养阳性,培养阳性率为62.2%。共分离出131株菌株,其中革兰阳性球菌占41.2%(54/131),革兰阴性杆菌占48.9%(64/131),真菌占9.9%(13/131)。所有病原菌中,凝固酶阴性葡萄球菌(coagulase-negativestaphylococci,CoNS)比例最高,占29.8%(39/131),其次为肺炎克雷伯菌,占22.9%(30/131)(表1)。

表1 供肾灌洗液培养阳性菌株分布情况Table 1 Distribution of positive strains in the lavage fluid culture of donor kidney
2.2 肾移植受者术后感染及其他并发症发生情况
肾移植术后3个月内,148例受者中52例发生感染,感染率为35.1%,最常见的感染部位为手术部位(26例),其次为泌尿系统(25例)、血液系统(21例)、呼吸系统(10例),其中部分受者发生多部位感染。阳性组有45%(41/92)的受者发生感染,阴性组有20%(11/56)的受者发生感染,差异有统计学意义(P=0.002)。与阴性组比较,阳性组手术部位感染发生率更高(P<0.05),其他部位感染发生率差异均无统计学意义(均为P>0.05)。两组受者术后急性排斥反应、DGF、移植肾丢失、死亡情况之间的差异均无统计学意义(均为P>0.05,表2)。
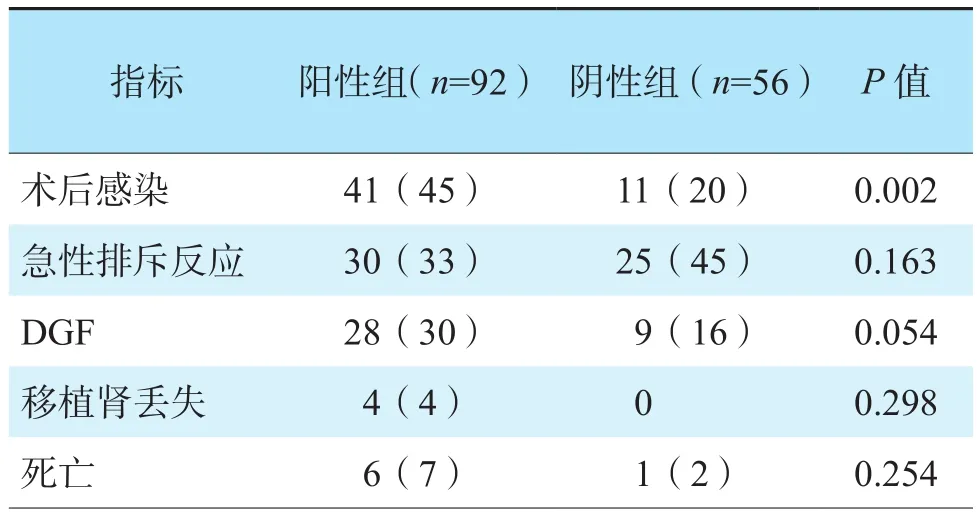
表2 肾移植受者术后感染及其他并发症发生情况Table 2 Postoperative infection and other complications in kidney transplant recipients [n(%)]
两组受者均以细菌感染为主,其中革兰阴性杆菌最多(41例),其次为革兰阳性球菌(17例),有6例为真菌感染,部分受者发生革兰阴性与革兰阳性细菌混合感染或真菌与细菌混合感染。阳性组中有19例受者术后标本(引流液、血液、气道分泌物、尿液)培养结果与供肾灌洗液培养结果一致,病原菌主要包括耐碳青霉烯类肺炎克雷伯菌(carbapenem-resistantKlebsiella pneumoniae,CRKP)、屎肠球菌、热带假丝酵母菌等。
2.3 DDI组与未发生DDI组受者围手术期情况比较
148例受者中19例发生DDI,发生率为12.8%。与未发生DDI组受者比较,DDI组受者移植肾丢失率和病死率更高、术后住院时间更长,差异均有统计学意义(均为P<0.05,表3)。

表3 DDI与未发生DDI受者围手术期情况比较Table 3 Comparison of perioperative situation between recipients with and without DDI
2.4 发生DDI受者的治疗及预后
19例发生DDI受者的临床资料见表4。19例受者发生感染时间平均为术后6.4 d。19例受者中有15例发生CRKP传播感染,2例发生屎肠球菌传播感染,1例同时发生CRKP和屎肠球菌传播感染,1例发生热带假丝酵母菌传播感染。13例受者术后肾功能恢复尚可,6例术后发生DGF,3例移植肾丢失,3例死亡。DDI受者病死率和移植肾丢失率均为16%。8例发生CRKP传播感染受者应用替加环素和(或)多黏菌素、碳青霉烯类药物治疗后有3例分别因急性出血坏死性胰腺炎、移植肾动脉破裂、感染性休克而死亡,3例分别因严重感染、移植肾出血、移植肾动脉血栓形成而行移植肾切除;另外8例发生CRKP传播感染受者中,2例单独应用头孢他啶-阿维巴坦(ceftazidimeavibactam,CAZ-AVI),3例应用CAZ-AVI联合碳青霉烯类药物,3例先应用替加环素联合碳青霉烯类药物,而后应用CAZ-AVI进行挽救性治疗,治疗后标本培养均转阴,受者得以长期存活。1例真菌传播感染和2例屎肠球菌传播感染受者均未出现明显并发症,术后恢复顺利。

表4 19例发生DDI受者的临床资料Table 4 Clinical data of 19 cases of DDI recipients
3 讨 论
近几年来我国公民逝世后器官捐献成为了移植器官的主要来源,这些供者大多来源于脑-心双死亡的危重症患者,存在多种高危感染因素,如入住重症监护室(intensive care unit,ICU),经历重大手术,进行气管插管、深静脉穿刺等侵袭性操作等,大大增加了DDI的发生风险[11]。由于捐献工作时间窗口有限,再加上供者捐献单位医疗条件有限,供者感染的快速、全面检测难以实现,而将供肾灌洗液作为筛查的最后一环,相对简便高效。
本研究中灌洗液污染的发生率为62.2%,CoNS和肠杆菌科是灌洗液培养中最常见的细菌,与之前的单中心研究结果一致[7,12-14]。供肾灌洗液培养阳性受者感染率为45%,供肾灌洗液培养阴性受者感染发生率为20%,可见一旦供肾灌洗液污染,肾移植受者发生感染的风险显著增加,这与以往研究结果类似[8,15],而在另外一些研究中发现灌洗液是否污染与术后受者感染风险增加无相关性[7,16]。据报道,灌洗液污染与移植物功能受损有关[16-17],虽然本研究中阳性组与阴性组的DGF发生率差异无统计学意义,但阳性组较阴性组具有更高的DGF发生风险。
在供肾灌洗液培养结果中,CoNS检出率较高,表明细菌是外源性(器官获取或者供肾修整期间)而非内源性(来自肾脏),提示在器官获取、保存、运输及供肾修整等任何非无菌操作步骤处理不当均是供肾灌洗液污染的潜在来源。虽然CoNS阳性率较高,但CoNS感染受者均未发生DDI,与以往报道结果一致[7,18],表明这些低毒力的生物体即使在免疫抑制的患者体内也不太可能有明显的致病性。供肾灌洗液培养分离得到的更多是高毒力致病菌,包括肺炎克雷伯菌、大肠埃希菌等,对多种药物耐药的发生率更高,更容易发生DDI[10,19]。
在感染传播方面,共有19例受者术后标本培养结果与供肾灌洗液培养结果一致,考虑为DDI[8,20],发生感染时间平均为术后6.4 d。与未发生DDI受者比较,DDI受者术后1年内发生移植肾丢失和死亡的风险更高,受者术后住院时间更长。在Cerutti等[21]的一项研究中,当发生DDI时,受者移植术后1年的病死率(5/11,45%)明显高于未发生DDI时(49/547,9%)。据统计,实体器官移植受者DDI发生率为1.3%~10.0%[9,13],本研究中DDI发生率较高,为12.8%,这可能与这些病原体主要为CRKP,对围手术期预防性用药耐药有关,本中心发生DDI的病原菌分布与以往文献报道的一致[22-23]。尽管以往报道的DDI发生率较低,一旦发生,受者病死率较高[24]。国外文献报道发生DDI的器官移植受者病死率达25%~33%[25]。据国内单中心研究报道,肾移植受者的DDI发生率为4.8%,发生DDI受者病死率和移植肾丢失率分别高达42.9%和28.6%[26],本研究中DDI受者病死率和移植肾丢失率均为16%,较文献报道低,这可能与不同中心发生DDI时采用的抗生素方案不同有关,针对CRKP感染,我中心及时、早期联合应用了CAZ-AVI,最近的临床试验亦证明,以CAZ-AVI为基础的治疗方案可有效治疗免疫受损群体的CRKP感染[27]。
综上所述,器官灌洗液培养作为DDI筛查的最后一环,有助于预后判断和指导移植术后抗感染方案制定。灌洗液培养阳性未必会引起DDI,一旦发生DDI,严重的并发症难以避免,尤其对于供肾灌洗液培养阳性菌株为CRKP的受者,我中心强烈推荐应早期给予CAZ-AVI或联合碳青霉烯类药物治疗。总之,应重视供肾病原体的筛查,防止DDI的发生,发生DDI后应采取积极的抗感染治疗措施,改善肾移植受者的预后及生存质量。
