两种缝合技术对形成剖宫产术后子宫切口瘢痕处憩室的差异分析
2021-09-27王燕
王燕
菏泽市牡丹人民医院妇产科,山东菏泽274000
我国经济发展水平的迅猛提升,带动了人们的生活水平,思想观念发生较大变化,妊娠女性选择剖宫产的概率越来越高,但是术后子宫切口瘢痕处憩室的发生率呈现逐年升高趋势,是当前临床研究的重点问题。子宫切口瘢痕处憩室(PCSD)在临床中又名“子宫切口瘢痕缺陷”,是在机体子宫切口的不良性愈合,使得子宫下段处于薄弱状态,导致机体切口处内膜、肌层以及浆膜层呈现疝囊状突出,从而形成切口瘢痕处憩室[1]。据有关报道称,剖宫产术后瘢痕处憩室形成的发生与剖宫产缝合技术紧密相关,所以选择合适的剖宫产缝合技术非常重要,也是避免剖宫产术后子宫切口瘢痕憩室形成的关键[2]。目前,临床常用的剖宫产缝合技术有两种,即单层连续缝合技术与双层连续缝合技术,为了分析比较这两种缝合技术在剖宫产术后中切口瘢痕处憩室形成中的应用效果,该研究特选择2019年1月—2020年5月收治的剖宫产患者56例作为研究对象,现报道如下。
1 资料与方法
1.1 一般资料
在该院剖宫产患者中,抽选出自愿参加研究的剖宫产患者56例作为对象,均为女性。按照不同的缝合技术分成两组,对照组28例,年龄上限20岁,年龄下限35岁,平均(26.75±2.47)岁;最长孕周40周,最短孕周37周,平均(38.45±0.46)周。观察组28例,年龄上限22岁,年龄下限34岁,平均(26.73±2.45)岁;最长孕周41周,最短孕周36周,平均(38.46±0.48)周。在两组研究对象的年龄、孕周等基本资料对比中,差异无统计学意义(P>0.05)。具有可比性。
纳入标准:初次接受剖宫产手术;医学伦理委员会认可;家属在同意书上签字。
排除标准:既往剖宫产手术者;妊娠糖尿病患者;血红蛋白水平不足100 g/L;临床资料不完整者。
1.2 方法
两组患者都需接受腰硬联合麻醉下的剖宫产手术,待胎儿安全分娩,可预防性给予2.0 g头孢替唑抗生素以免感染。
对照组实行单层连续缝合技术,对其机体子宫上下切缘,使用1号可吸收线经一侧子宫切口外0.5 cm部位进针,缝合打结,后全层连续锁边缝合子宫切口全层,注意针距和进针距切缘之间的距离需要控制在1 cm左右,且缝线松紧度需有效控制出血,切不可过紧过密,避免损伤机体血运状况,待缝合至对侧角外1 cm部位,则打结固定。
观察组实行双层连续缝合技术,同样使用1号可吸收线经子宫内膜切缘进针,需避开缝合子宫内膜,避免使其进入子宫切口,待一层缝合后需留线,对浅肌层和子宫浆膜层进行第二层缝合,然后及时关闭机体膀胱反折腹膜,保证子宫切口浆膜,避免术后粘连。
全部患者在术后均需接受抗感染处理,并在术后1 d消毒切口部位,更换敷料,术后5~7 d观察患者切口恢复状况,合理拆线。
1.3 观察指标
观察两组患者手术指标,包括手术时间、术中出血量、术后肛门排气时间、血性恶露持续时间、住院时间,记录并对比。
两组患者术后随访1年,应用阴道三维彩超检查患者子宫切口愈合状况,重点观察PCSD形成例数、憩室肌层厚度、憩室大小。PCSD形成的判定标准如下[3]:子宫前壁下段切口浆膜层表面连续,肌层不连续,在子宫切口肌壁无回声,以楔形或者囊状为主。
1.4 统计方法
2 结果
2.1 两组治疗对象的相关手术指标对比
对照组与观察组的各项手术指标(手术时间、术中出血量、术后肛门排气时间、术后恶露持续时间、住院时间)比较,差异无统计学意义(P>0.05)。见表1。
表1 两组患者的手术指标对比(±s)Table 1 Comparison of surgical indicators between the two groups of patients(±s)
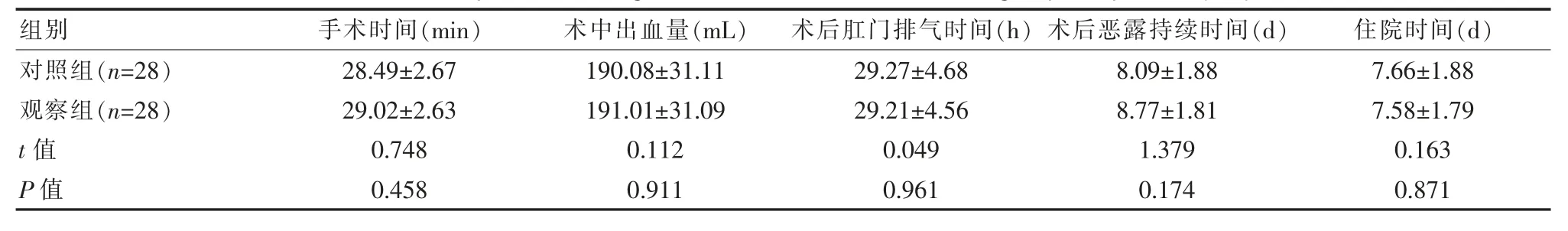
表1 两组患者的手术指标对比(±s)Table 1 Comparison of surgical indicators between the two groups of patients(±s)
?
2.2 两组治疗对象的术后切口瘢痕处憩室形成状况对比
观察组患者术后切口瘢痕处憩室形成率7.14%明显低于对照组的28.57%,差异有统计学意义(χ2=4.383,P=0.036);观察组憩室肌层厚度明显高于对照组,憩室大小明显低于对照组,差异有统计学意义(P<0.05)。见表2。
表2 两组患者术后切口瘢痕处憩室形成状况对比(±s)Table 2 Comparison of the formation of diverticulum at the incision scar between the two groups of patients after operation(±s)

表2 两组患者术后切口瘢痕处憩室形成状况对比(±s)Table 2 Comparison of the formation of diverticulum at the incision scar between the two groups of patients after operation(±s)
?
3 讨论
从近些年国内趋势来看,我国的剖宫产率不断上升,在足月分娩人数中占据1/3以上,且61%初次剖宫产手术患者会出现PCSD并发症,在发病后往往伴有子宫异常出血现象,例如经期延长、月经量多、阴道出血等,亦可造成不孕症、术后切口瘢痕憩室妊娠严重问题,降低产妇的生活质量,甚至危及生命,是当前妇产科防治的重点[4-5]。
目前,临床尚未阐述PCSD的发病机制,认为手术方式、缝合技术、切口端积血等都会在一定程度上影响产妇剖宫产切口愈合状况,从而形成憩室[6]。另外,剖宫产手术在实施过程中,子宫切口位置的选择、切口缝合松紧度、切口缝合层数、有无缝合子宫内膜等都会影响其愈合程度[7]。通常情况下,子宫体的组成部分是平滑肌,经外至内依次是浆膜、肌层、内膜,有效缝合便于组织对合,促使子宫切口的愈合速度,尽快良好止血,帮助产妇重建子宫器官结构,然而不恰当的缝合方式,亦可增加子宫张力,避免死腔残留[8]。单层连续缝合技术与双层连续缝合技术是当前临床应用相对普遍的剖宫产缝合方式,大量研究证实,缝合方式密切相关于切口愈合程度,所以临床采用何种缝合方式的意见并不统一[9-10]。
在该次研究中,观察组患者手术时间(29.02±2.63)min、术中出血量(191.01±31.09)mL、术后血性恶露持续时间(8.77±1.81)d、术后肛门排气时间(29.21±4.56)h、住院时间(7.58±1.79)d,同对照组数据间差异无统计学意义(P>0.05);但是随访期间,观察组患者子宫切口瘢痕处憩室形成率7.14%(2/28)、憩室残余子宫肌层厚度(6.85±2.33)mm、憩室大小(0.28±0.07)mL,明显优于对照组数据28.57%(8/28)、(5.50±2.51)mm、(0.45±0.13)mL(P<0.05)。充分表明双层连续缝合技术在剖宫产术后子宫切口瘢痕处憩室形成中的应用效果确切。通常剖宫产术后6个月,机体子宫的解剖结构逐渐恢复,但是完全愈合时间并不明确,所以该患者随访1年,经阴道彩超证实双层缝合技术是可行有效的,可在很大程度上观察出子宫切口的愈合状况,检测肌层厚度与憩室大小[11]。在白红等[12]文献中,试验组手术时间(25.4±5.1)min、术中出血量(195.5±29.1)mL、术后恶露持续时间(7.6±1.8)d、肛门排气时间(28.6±6.2)h、住院时间(5.3±2.3)d,与对照组(24.6±4.9)min、(189.9±31.2)mL、(7.5±2.2)d、(29.2±5.8)h、(5.6±2.1)d相近(P>0.05);研究组形成憩室率3.97%(12/302)低于对照组9.51%(27/284),憩室肌层厚度(7.65±1.94)mm、憩室容积(0.34±0.15)mL较对照组(5.53±2.54)mm、(0.45±0.12)mL更优(P<0.05)。这一结果与该文研究结果基本一致。
综上所述,双层或者单层连续缝合技术在剖宫产子宫切口缝合中都有相近的术前术后指标,但是前者术后瘢痕处憩室的形成风险更低,伤口愈合速度更快,值得临床尽早推广。
