送检脑脊液病原宏基因组第二代测序技术客观标准再探讨
2021-09-18刘磊张景晓狄晓萌谢竹霄王佳伟
刘磊 张景晓 狄晓萌 谢竹霄 王佳伟
中枢神经系统感染是最严重的感染性疾病之一,具有病程进展迅速、病死率高等特点,主要包括感染性脑炎、脑膜炎、脑膜脑炎和脊髓炎,表现为精神行为异常、癫发作、头痛、发热、局灶性神经功能缺损,常见病原微生物为细菌、病毒、真菌、寄生虫等,若不及时对病原体进行针对性治疗,病情迅速加重,可出现癫持续状态、昏迷,甚至危及生命[1]。临床鉴别诊断中枢神经系统感染与自身免疫性脑炎、中枢神经系统血管炎、原发性或转移性脑肿瘤、代谢中毒性疾病困难,故病原学诊断至关重要。组织活检病理仍是确诊的“金标准”,但侵入性外科手术导致的并发症使得组织活检术的临床实际比例极低,故在缺乏病理学检查情况下,其诊断依赖脑脊液病原微生物的分离与培养[2],但阳性率较低、耗时较长且存在一定比例的漏诊和误诊,无法为临床及时提供诊断与治疗信息[3],迫切需要一种快速、敏感、可靠的病原学诊断方法。近年来,以不针对特定病原微生物和高通量为特点的病原宏基因组第二代测序技术(mNGS)因检测速度快、覆盖病原微生物范围广、可为临床不典型病例提供诊断依据等优点,广泛应用于感染性疾病的诊断[4]。一方面,脑脊液病原mNGS测序在中枢神经系统感染性疾病中的诊断价值已获得越来越多的验证[5-8];另一方面,临床有过分依赖mNGS测序和盲目送检脑脊液标本的趋势,造成不必要的浪费。鉴于此,我院对35例需排除中枢神经系统感染患者的脑脊液病原mNGS测序、传统病原学检测与临床最终诊断进行对比分析,再根据7条基于临床和常规辅助检查结果制定的脑脊液病原mNGS测序送检标准进行评分,探讨提高mNGS测序阳性符合率的脑脊液送检标准。
资料与方法
一、临床资料
1.纳入标准(1)本研究送检脑脊液病原mNGS测序参照2013年国际脑炎联盟(IEC)共识[9],符合以下1项及以上标准:①精神状态改变(定义为意识水平下降或改变、嗜睡或人格改变)持续时间≥24 h。②癫发作,除外既往癫或者单纯热性惊厥。③发病前或发病后72 h内记录到体温≥38℃。④出现新的局灶性神经系统症状。⑤脑脊液白细胞计数≥5/mm3。⑥影像学显示的脑实质新发病灶提示脑炎。⑦脑电图异常提示脑炎。(2)即使不符合上述7项送检标准中任意一项,根据临床需要仍需送检脑脊液病原mNGS测序的患者。
2.排除标准(1)自身免疫性脑炎和神经系统副肿瘤综合征。(2)风湿免疫性疾病(包括系统性红斑狼疮、Behcet综合征、血管炎等)继发累及中枢神经系统。(3)神经梅毒和获得性免疫缺陷综合征(AIDS)。(4)临床资料不完整。
3.一般资料选择2017年3月至2020年4月由首都医科大学附属北京同仁医院神经内科送检的脑脊液标本共35份,其中,男性24例,女性11例;年龄19~79岁,中位年龄52岁。
二、研究方法
1.脑脊液病原mNGS测序(1)检测方法:所有患者均于入院48 h内完成首次腰椎穿刺抽取脑脊液2 ml,送检深圳华大基因研究院、予果生物科技(北京)有限公司和北京金匙基因科技有限公司之一,行脑脊液病原mNGS测序。为减少不同公司检测技术对结果的影响,通过数据量进行序列数的均一化处理:mNGS测序数据量为(15~20)×106条序列/样本,根据每例样本的实际总数据量将每个病原微生物的序列数进行均一化处理,计算公式为x条唯一比对序列数/百万条序列数,再与临床数据和信息对比分析。(2)检出病原微生物的致病性判断:①结合已发表文献与本组患者临床表现的一致性判断。②结合传统脑脊液病原学检测结果相互验证。③结合临床用药后症状改变和预后关联分析。
2.传统病原学检测所有患者均于入院48 h内完成首次腰椎穿刺抽取脑脊液8~10 ml,行传统病原学检测,包括病原微生物培养、聚合酶链反应(PCR)、病原体抗体测定等。必要时完善血浆真菌1-3-β-D葡聚糖动态定量检测(G试验)/半乳甘露聚糖检测(GM试验)和血清病原体抗体测定。
3.中枢神经系统感染临床拟诊标准参照2013年国际脑炎联盟共识[9],临床拟诊脑炎应满足以下条件:(1)主要标准,精神状态改变(定义为意识水平下降或改变、嗜睡或人格改变)持续时间≥24 h,除外其他原因;癫发作,除外既往癫或单纯热性惊厥。(2)次要标准,符合以下2项标准诊断为脑炎可能,符合≥3项标准诊断为脑炎可能性大。①发病前或者发病后72 h内记录到体温≥38℃。②出现新的局灶性神经系统症状。③脑脊液白细胞计数≥5/mm3。④影像学显示的脑实质新发病灶提示脑炎。⑤脑电图异常提示脑炎。参照欧洲各国[欧洲神经科学协会联盟(EFNS)、荷兰和英国]脑膜炎诊断标准[10-12],临床拟诊为脑膜炎应符合以下≥2项标准,(1)头痛。(2)发热(发病前或发病后72 h内记录到体温≥38℃)。(3)颈项强直。(4)意识水平下降[Glasgow昏迷量表(GCS)评分<14],且腰椎穿刺脑脊液白细胞计数≥5/mm3。
4.临床最终诊断为出院诊断或死亡诊断,结合临床拟诊、脑脊液病原mNGS测序、传统病原学检测和辅助检查(包括腰椎穿刺脑脊液常规检测、头部影像学检查和脑电图检查等)结果综合判断。
5.统计分析方法本研究所有数据均采用R version3.5.3软件进行处理与分析。计数资料以相对数构成比(%)或率(%)表示,采用Fisher确切概率法。以临床最终诊断为参照,分别计算脑脊液病原mNGS测序和传统病原学检测的灵敏度和特异度、假阳性率和假阴性率、准确度、Youden指数;绘制受试者工作特征(ROC)曲线并计算曲线下面积(AUC),采用Delong检验比较脑脊液病原mNGS测序与传统脑脊液病原学检测的诊断效能。根据送检脑脊液病原mNGS测序的客观标准进行评分(满足1条计1分),计算不同评分下mNGS测序的阳性符合率。以P≤0.05为差异具有统计学意义。
结 果
本组35例患者中19例临床最终诊断为中枢神经系统感染,详见表1。其中精神状态改变>24 h者13例(13/19),主要表现为嗜睡、意识障碍、性格改变等;伴癫发作4例(4/19);发病前或发病后72 h内记录到体温≥38℃者12例(12/19);出现新的局灶性神经系统症状16例(16/19);MRI显示颅内病灶为14例(14/19),仅累及脑干1例、额叶2例、枕叶2例、颞叶1例,以及多发病灶(同时累及多个脑叶、丘脑、基底节区、小脑、脑膜等)8例;脑脊液白细胞计数≥5/mm3者14例(14/19);14例完善脑电图检查,异常10例(10/14)。16例患者不符合中枢神经系统感染的诊断,分别为海绵窦非特异性炎症4例、视神经脊髓炎谱系疾病3例、特发性视神经炎3例、多发性硬化1例、其他5例。
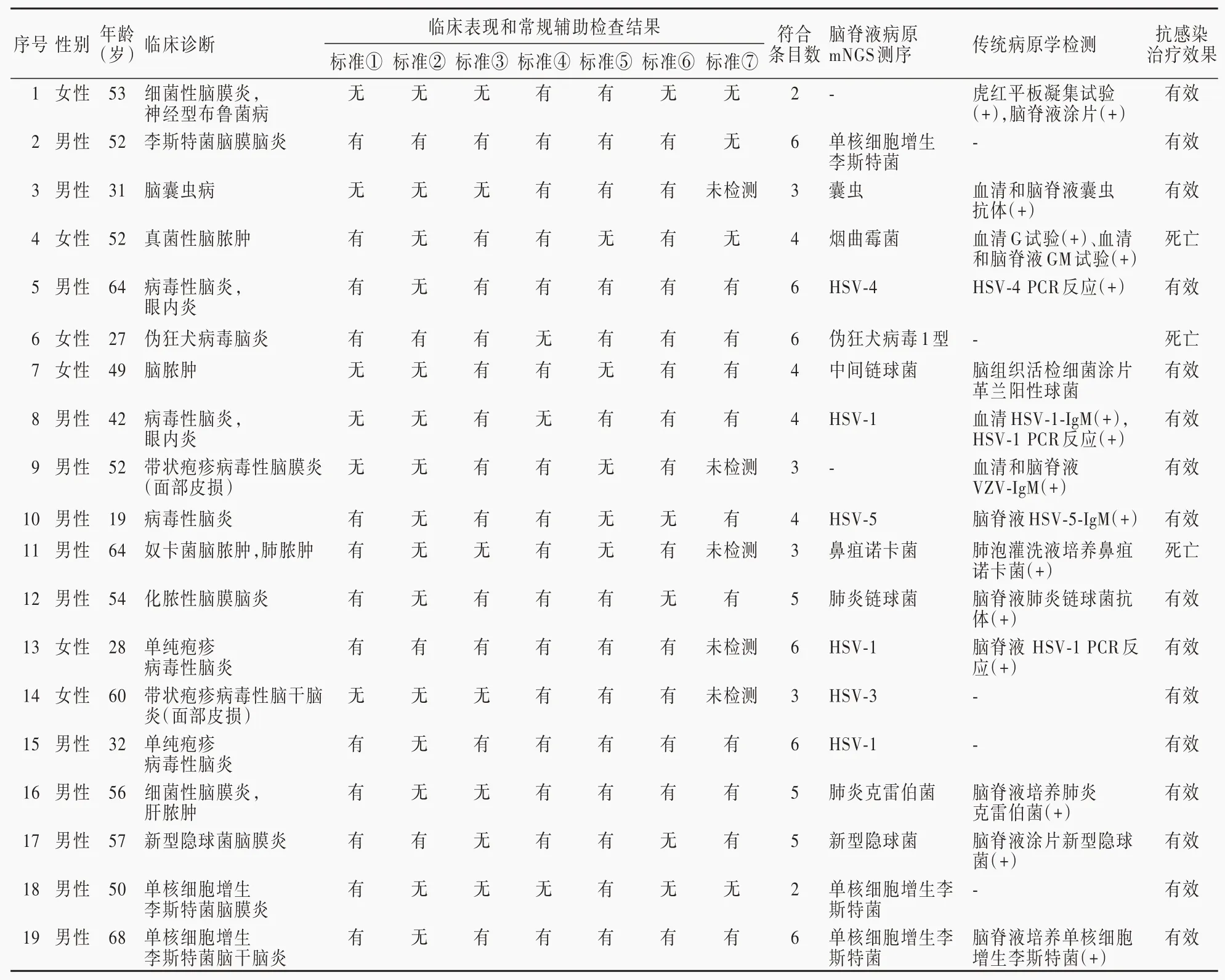
表1 19例临床最终诊断为中枢神经系统感染患者的临床资料Table 1.Clinical information of 19 patients clinically final diagnosed as central nervous system infection
本组有18例脑脊液病原mNGS测序呈阳性,总阳性率为51.43%(18/35)。临床最终诊断为中枢神经系统感染的患者中17例mNGS测序呈阳性,其诊断灵敏度为17/19、特异度为15/16,Youden指数为0.832,准确度为91.43%(表2)。其中,有8例病原体为细菌,分别为单核细胞增生李斯特菌3例、链球菌2例、鼻疽诺卡菌1例、肺炎克雷伯菌1例、新型隐球菌1例;有7例患者病原体为病毒,其分别为人类疱疹病毒1型(HSV-1)3例,HSV-3、HSV-4和HSV-5各1例,伪狂犬病毒1型1例;1例病原体为真菌(烟曲霉菌);余1例病原体为寄生虫(囊虫)。非中枢神经系统感染患者中1例mNGS测序呈阳性,其诊断假阳性率为1/16、假阴性率为2/19(表2),mNGS测序检出代尔夫特食酸菌、HSV-1和HSV-4、人类腺病毒B1型、近平滑假丝酵母菌、汉氏德巴利氏酵母、扩展青霉菌、烟曲霉菌、人隐孢子虫,但传统脑脊液病原检测均呈阴性,临床表现为双眼视力下降和眼动受限,辅助检查结果亦未提示感染,最终诊断为多组脑神经麻痹,予以甲泼尼龙治疗后脑神经麻痹症状好转并痊愈,进一步证实mNGS测序结果为假阳性结果。
本组有17例传统病原学检测(包括脑脊液病原微生物培养和PCR反应、血浆G试验/GM试验、脑脊液和血清病原体抗体测定)呈阳性,总阳性率约48.57%(17/35)。临床最终诊断为中枢神经系统感染的患者中14例传统病原学检测呈阳性,其诊断灵敏度为14/19、特异度为13/16,Youden指数为0.612,准确度为77.14%(表2)。其中,7例病原体为细菌,分别为链球菌2例、鼻疽诺卡菌1例、布鲁杆菌1例、肺炎克雷伯菌1例、新型隐球菌1例、单核细胞增生李斯特菌1例;有5例病原体为病毒,分别为HSV-1 2例,HSV-2、HSV-4和HSV-5各1例;1例病原体 为真菌(烟曲霉菌);1例病原体为寄生虫(囊虫)。非中枢神经系统感染患者中3例传统病原学检测呈阳性,其诊断假阳性率为3/16、假阴性率为5/19(表2)。

表2 脑脊液病原mNGS测序、传统病原学检测与临床最终诊断的比较(例)Table 2. Comparison of CSF pathogen mNGS,conventional pathogen test and clinical final diagnosis(case)
进一步绘制ROC曲线,脑脊液病原mNGS测序的曲线下面 积 为0.916(95%CI:0.822~1.000,P=0.000);传统病原学检测的曲线下面积为0.806(95%CI:0.674~0.938,P=0.000)(图1);二者诊断效能差异无统计学意义(Z=1.245,P=0.213)。

图1 ROC曲线显示,脑脊液病原mNGS测序的曲线下面积为0.916(95%CI:0.822~1.000,P=0.000),Youden指数为0.832;传统病原学检测的曲线下面积为0.806(95%CI:0.674~0.938,P=0.000),Youden指数为0.612Figure 1 ROC curve showed the AUC of CSF pathogen mNGS was 0.916(95%CI:0.822-1.000,P=0.000)with Youden index 0.832,while the AUC of conventional pathogen testing was 0.806(95%CI:0.674-0.938,P=0.000)with Youden index 0.612.
本研究35例患者根据送检脑脊液病原mNGS测序的客观标准进行评分,其中,0为4例,1为2例,2为8例,3为4例,4为6例,5为4例,6为7例;17例经脑脊液病原mNGS测序阳性证实诊断的患者,2为1例,3为3例,4为4例,5为3例,6为6例。计算 不同评分下mNGS测序阳性符合率并绘制曲线,可见随着评分的增加,mNGS测序阳性符合率呈升高趋势(图2),其中评分≥3组mNGS测序阳性符合率高于评分<3组且差异有统计学意义(16/21对1/14;Fisher确切概率法:P=0.000)。
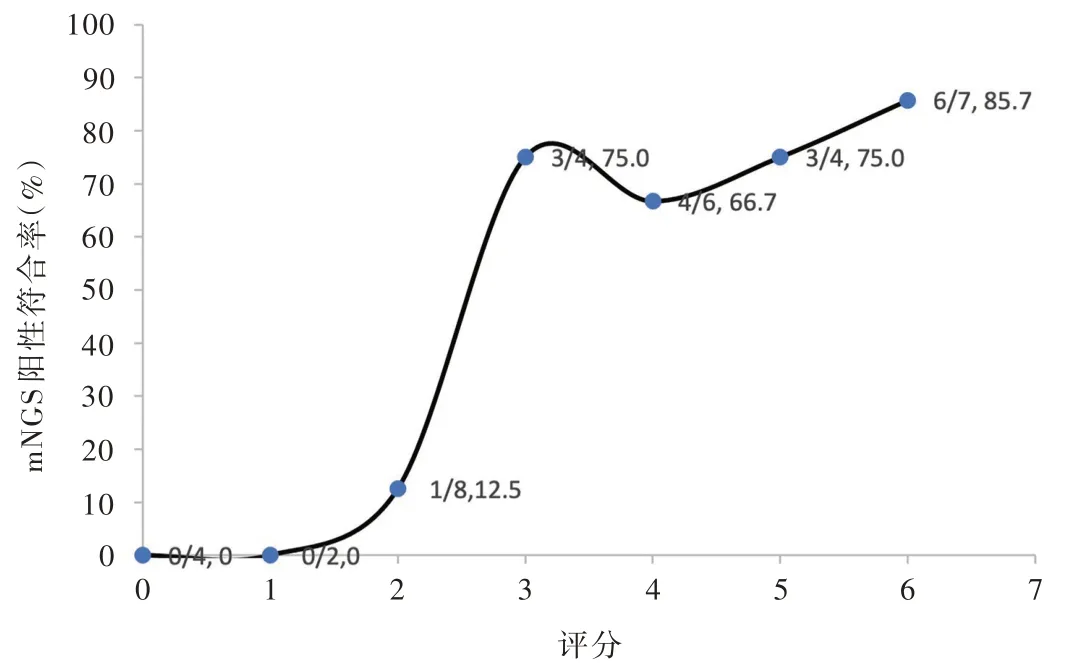
图2 随着送检脑脊液病原mNGS测序客观标准评分的增加,mNGS测序阳性符合率呈升高趋势Figure 2 Positive coincidence rate of mNGS showed an overall trend of increase with higher score of objective inclusion criteria for sending pathogen mNGS of CSF.
讨 论
mNGS测序可以对病原微生物进行高通量筛查以发现未知感染,对疾病诊断与治疗方案的制定具有重要意义,且相较于传统病原学检测,可以更快获得检测结果,为患者获得更良好预后争取机会。mNGS测序作为感染性疾病的诊断方法,可高敏感性 检 出多部位感 染,包 括神经系统[1,13-14]、血 液[15]、呼吸道[16]、胃肠道[17]、泌尿系统[18]和眼部[19]等,还可以对细菌、病毒、真菌和寄生虫等各类广泛病原体进行筛查[20],该项技术在中枢神经系统感染性疾病中也发挥重要作用。既往不乏脑脊液病原mNGS测序明确诊断罕见或临床症状不典型的中枢神经系统感染的报道,如伪狂犬病毒致脑炎[21]、人类细小病毒B19相关病毒性脑炎[22]、中间型链球菌致脑脓肿[23]、广州管圆线虫致脑炎[24]等。
脑脊液病原mNGS测序的高敏感性和特异性业已得到广泛证实。Xing等[25]的前瞻性研究评价脑脊液病原mNGS测序在脑炎和脑膜炎中的诊断效能,并首次根据其检出的序列数绘制ROC曲线再计算各序列数的曲线下面积以确定mNGS测序的阳性阈值,结果显示,脑脊液病原mNGS测序可以有效识别中枢神经系统感染病原体,检出序列数≥5或10时,细菌性脑膜炎的诊断效能最佳(曲线下面积为0.846,95%CI:0.711~0.981);检出序列数≥2时,隐球菌性脑膜炎和脑曲霉病的灵敏度分别为76.92%和80%。Yan等[8]对结核性脑膜炎患者同时行脑脊液抗酸杆菌培养、结核分枝杆菌培养、实时荧光定量聚合酶链反应(FQ-PCR)、结核分枝杆菌及利福平快速耐药检测(Xpert MTB/RIF)、mNGS测序,以临床最终诊断为参照,脑脊液病原mNGS测序的诊断灵敏度(84.4%)高于抗酸杆菌培养(0,P=0.000)、结核分枝杆菌培养(22.2%,P=0.000)、实时FQ-PCR反应(24.4%,P=0.000)和Xpert MTB/RIF检测(40%,P=0.000);进一步绘制ROC曲线,发现脑脊液蛋白定量和白细胞计数与mNGS测序阳性率呈正相关关系,即蛋白定量越高、白细胞计数越高,mNGS阳性检出率越高。Zhang等[6]的研究纳入疑似中枢神经系统感染患者,对比分析脑脊液病原mNGS测序与传统病原学检测(包括脑脊液常规和生化,细菌、真菌和结核分枝杆菌培养和涂片,自身免疫抗体和乳胶凝集试验,以及血清病原体抗体测定,组织活检术,核酸扩增试验等)的诊断效能,发现mNGS测序在中枢神经系统感染中表现出令人满意的诊断效能,其阳性检出率高于传统病原学检测。本研究脑脊液病原mNGS测序对中枢神经系统感染的诊断灵敏度为17/19、特异度15/16,假阳性率为1/16、假阴性率2/19,准确度为91.43%,与既往文献报道的该项技术特异性高于敏感性相符[25]。进一步绘制ROC曲线,脑脊液病原mNGS测序的曲线下面积为0.916、传统病原学检测为0.806,尽管二者诊断效能差异无统计学意义,但值得指出的是,mNGS测序较细菌培养等传统病原学检测方法节约了大量时间。
近年来,mNGS测序技术迅速发展,已成为感染性疾病的重要诊断方法,高通量特点使其具有独特优势,但局限性也同样来自高通量,深度测序检出的微生物可能来自无致病性的正常菌群,目前对此类背景微生物的界定暂无统一标准,测序结果的判读尚待进一步规范统一;此外,疾病早期药物治疗也可能影响结果判读,因此,mNGS测序技术的应用应紧密结合临床实际。
本研究还分析mNGS测序阳性符合率与送检脑脊液病原mNGS测序客观标准评分的关系,结果显示,随着评分的增加,mNGS测序阳性符合率总体呈升高趋势。本组19例临床最终诊断中枢神经系统感染的患者中仅2例mNGS测序结果未能提示感染来源,评分分别为2和3;再以评分3为分界点,评分≥3组mNGS测序阳性符合率高于评分<3组。基于上述结果,笔者研究团队提出了脑脊液病原mNGS测序的送检标准为:(1)精神状态改变(定义为意识水平下降或改变、嗜睡或人格改变)的持续时间≥24小时。(2)癫发作,除外既往癫或者单纯热性惊厥。(3)发病前或发病后72小时内记录到体温≥38℃。(4)出现新的局灶性神经系统症状。(5)脑脊液白细胞计数≥5/mm3。(6)影像学显示的脑实质新发病灶提示脑炎。(7)脑电图异常提示脑炎。每项标准赋值为1,评分≥3可考虑行脑脊液病原mNGS测序。送检前应尽可能排除其他疾病,主要是自身免疫性脑炎。
本研究还出现评分为3患者mNGS测序阳性符合率高于评分为4患者(3/4对4/6)的反常现象,考虑可能是由于本研究数据来自单中心且样本量相对较小所致;此外,尽管本研究的纳入标准主要参照2013年国际脑炎联盟共识[9],但未参照该共识采取分层设置,也未重新分配各项权重,尚待在未来的多中心研究中进一步扩大样本量、确定各项送检标准的权重。同时也提醒广大临床医师应尽可能同步送检或留取脑脊液行病原mNGS测序和传统病原学检测,最终做到脑脊液mNGS测序送检有的放矢、结果有据可依,以为中枢神经系统感染性疾病的精准诊断与治疗提供更加有力的保障。
利益冲突无
