患侧甲状腺叶及峡部切除术治疗分化型甲状腺癌患者的效果分析
2021-09-03李剑彪
李剑彪
(中国人民解放军联勤保障部队第九八九医院普外科,河南 平顶山 467000)
甲状腺癌早期无明显典型症状,随着病情进展,可损伤患者呼吸系统、肝肾功能,甚至可危及生命安全。分化型甲状腺癌(Differentiated thyroid cancer,DTC)在甲状腺癌中占比超过90%[1]。手术是治疗DTC的主要手段之一[2],甲状腺全切除术能完全切除病变组织,降低术后复发、转移风险,但其创伤较大,术后易出现喉返神经等并发症[3]。患侧甲状腺叶及峡部切除术也为常见术式,可有效切除病变组织,但临床目前分析其对患者甲状旁腺功能的影响研究较少。基于此,本研究探讨患侧甲状腺叶及峡部切除术治疗分化型甲状腺癌患者的效果。现报告如下。
1 资料与方法
1.1 一般资料
选取2018年2月至2020年1月本院收治的86例DTC患者,按照随机数字表法分为两组,每组各43例。对照组女28例,男15例;年龄37~69岁,平均(53.14±7.59)岁;病灶直径0.4~4 mm,平均(2.08±0.79)mm;病理类型:乳头状癌30例,滤泡状癌13例;病变部位:单侧17例,双侧26例;临床分期:Ⅰ期15例,Ⅱ期19例,Ⅲ期6例,Ⅳ期3例。观察组女30例,男13例;年龄40~70岁,平均(55.61±6.82)岁;病灶直径0.5~4 mm,平均(2.21±0.68)mm;病理类型:乳头状癌27例,滤泡状癌16例;病变部位:单侧14例,双侧29例;临床分期:Ⅰ期18例,Ⅱ期14例,Ⅲ期6例,Ⅳ期5例。两组性别、年龄、病灶直径、病理类型、病变部位、临床分期等一般资料比较差异无统计学意义(P>0.05)。本研究经本院医学伦理委员会审核批准。
1.2 入选标准
纳入标准:①均经B超、CT等影像学检查、术后病理组织检查确诊。②无贫血等血液系统疾病。③知情本研究,签署同意书。④拟行手术治疗,并符合手术指征。⑤未合并其他肿瘤疾病。⑥消化系统、内分泌系统正常。⑦近期未接受放疗、化疗等相关治疗。⑧无甲状腺手术史。
排除标准:①术前甲状旁腺功能异常。②肿瘤远处转移。③甲状腺炎。④头颈部放射线照射史。⑤心脑血管疾病。⑥肝肾功能障碍。⑦甲状腺癌家族史。⑧神经系统疾病。⑨甲状腺功能亢进。⑩不能配合研究或中途退出、失访。
1.3 方法
对照组接受甲状腺全切除术治疗。全麻,仰卧位,于胸骨上切迹作切口,呈弧形,约2 cm,切开皮肤至颈部括约肌,游离皮瓣、颈前肌群,暴露甲状腺。切断甲状腺悬韧带,切断并结扎甲状腺上动脉、静脉、中静脉,切断结扎甲状腺下极血管、静脉,分离喉返神经,切除双侧甲状腺。
观察组接受患侧甲状腺叶及峡部切除术治疗。甲状腺暴露前操作同对照组。探查病灶位置,解剖并结扎甲状腺上极,掀开腺体,寻找喉返神经,解剖分离下极血管,切断并结扎,同时切除患侧腺叶、峡部,关闭颈前组织。切除病灶后,两组均行淋巴结清扫,若患者术前淋巴结无明显肿大,仅清扫颈部中央区淋巴结;若术前可探及淋巴结明显肿大,则清扫颈侧区域淋巴结,止血后使用生理盐水冲洗,置管,缝合。
1.4 观察指标
①手术指标。手术及住院时间、切口大小、术中失血量。②甲状旁腺功能。术前、术后1 d、术后3 d血清钙、甲状旁腺激素(Parathyroid hormone,PTH)水平。采集患者5 ml静脉血,以3 000 r/min的速度离心5 min,取血清,使用全自动生化分析仪(日本日立7600型)及配套试剂盒测定血清钙,使用放射免疫法及配套试剂盒测定PTH。试剂盒均由北京科美东雅生物技术有限公司提供。③并发症。统计两组住院期间并发症,包括继发性出血、喉返神经损伤、甲状腺功能低下、发音困难等。④复发及转移情况。术后随访1年,统计两组复发及转移情况,均经临床B超、CT等影像学检查确诊。
1.5 统计学方法
2 结果
2.1 手术指标
两组手术时间及住院时间、切口大小、术中失血量比较差异无统计学意义(P>0.05)。详见表1。
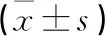
表1 两组手术指标比较
2.2 甲状旁腺功能
术后1 d、术后3 d,两组甲状旁腺功能均有所降低,但观察组血清钙、PTH水平均高于对照组(P<0.05)。详见表2。

表2 两组甲状旁腺功能比较
2.3 并发症
观察组并发症总发生率低于对照组,两组比较差异有统计学意义(P<0.05)。详见表3。

表3 两组并发症总发生率比较(n,%)
2.4 复发及转移情况
术后1年,两组局部复发率、远处转移率比较,差异无统计学意义(P>0.05)。详见表4。

表4 两组复发及转移情况比较(n,%)
3 讨论
数据指出,我国2015年甲状腺癌发病率约为14.60/10万,在恶性肿瘤发病率中居第7位[4]。DTC与其他甲状腺癌不同,具有预后效果较好,死亡率较低的优势,多数患者经治疗后可改善病情,但易出现颈淋巴结转移。目前,临床尚未明确DTC发病机制,主要通过外科手术治疗。甲状腺全切除术是临床重要术式,能有效保证病灶切除的完整性、彻底性,避免单侧癌病变转移,降低术后局部复发、远处转移风险,有效延长患者生存周期,但其手术切除范围较广,创伤大,且术中可能会因过度牵拉、挤压、灼伤等损伤患者喉返神经,并易造成甲状旁腺功能损伤,影响术后恢复[5-7]。
近年,有研究指出,甲状腺全切除术+双侧颈淋巴结清扫术、患侧甲状腺叶及峡部切除术治疗DTC,均能获得可靠的疗效,但后者并发症少,安全性高[8]。本研究结果显示,两组手术时间、住院时间、切口大小、术中失血量比较,均无明显差异(P>0.05),而观察组并发症发生率较对照组低(P<0.05),与上述研究结果类似。与甲状腺全切除术对比,患侧甲状腺叶及峡部切除术治疗DTC具有以下优势[9-10]:①手术范围较小,术中操作较为精细,能减少对甲状旁腺、血运的损伤,降低低钙血症、喉返神经等并发症发生率。②术中可避免损伤甲状腺下极血管主干,并能保留健侧甲状腺、正常腺体组织,有利于保护患者甲状腺功能。
术后,甲状旁腺血管易被切割打结,引起甲状旁腺功能损伤[11]。本研究结果显示,术后1 d、术后3 d,两组甲状旁腺功能均有所降低,但观察组血清钙、PTH水平均较对照组高(P<0.05)。其中,PTH为临床常用指标,具有调节、维持血清钙正常的功能,在PTH水平降低时,血液中钙水平也呈降低表达。可见,两种术式均会对患者甲状旁腺功能造成影响,但患侧甲状腺叶及峡部切除术能减小损伤。
甲状腺癌术后局部复发、远处转移风险较高。相关研究指出,60%左右的DTC患者病灶处于双侧,采用次全切术式无法彻底清除病灶,术后复发率较高,需行二次手术治疗[12]。本研究对其进行分析发现,术后1年,两组局部复发率、远处转移率比较,均无明显差异(P>0.05),说明患侧甲状腺叶及峡部切除术治疗DTC,不会明显增加患者局部复发、远处转移率,其也可能与本研究随访时间较短、研究选例不同、患者个体差异有关。此外,行患侧甲状腺叶及峡部切除术还应注意:术中操作较为精细,临床应提高术者专业水平,使其熟悉甲状腺解剖结构、术中各组织解剖技巧,从而提高术中应对能力;为避免术后颈部淋巴结转移,术中应在切除病灶后清扫中央区淋巴结;同时也需对术前探及淋巴结肿大者清扫颈侧区淋巴结。
综上所述,患侧甲状腺叶及峡部切除术治疗DTC,能减小对患者甲状旁腺功能的损伤,减少并发症,且不会明显改变围术期指标水平,增加局部复发、远处转移率。
