孕中期孕妇血清AFP、free-βHCG、uE3 与GDM 的关系
2021-09-01张雯雯刘美玲刘晓娟
王 宇, 张雯雯, 刘美玲, 刘晓娟
(北京市朝阳区妇幼保健院检验科,北京 100021)
妊娠糖尿病(gestational diabetes mellitus,GDM)是孕妇常见的并发症,我国GDM的发生率为18.9%,且呈逐年上升的趋势[1]。GDM不仅会增加孕妇妊娠高血压、剖宫产及产后感染的发生风险,同时还会导致流产、早产、出生缺陷、巨大儿等[2]。早期评估GDM的发生风险对临床制定有针对性的干预措施,减少GDM发生,改善母婴结局具有重要意义。唐氏血清学筛查是孕期最常见的筛查手段,主要用于评估21/18三体综合征及神经管缺陷的发生风险,以便进一步进行产前诊断[3]。甲胎蛋白(alpha fetoprotein,AFP)是在孕中期主要由胎儿肝脏合成的球蛋白,在胎儿生长发育过程中发挥重要作用,并与绒毛膜功能病变有关[4];游离绒毛膜促性腺激素β亚单位(free beta human chorionic gonadotrophin,free-βHCG)是由合体滋养细胞分泌的血清标志物,可用于诊断早孕、异位妊娠等病变[5];游离雌三醇(unconjugated estriol,uE3)是由胎儿肾上腺皮质及肝脏合成的血清标志物,在妊娠12周水平最高,主要反映胎盘功能[6]。有研究结果显示,AFP、free-βHCG、uE3与不良妊娠结局密切相关[7],但关于其与GDM的关系目前尚无定论。本研究拟通过检测孕妇孕中期血清AFP、free-βHCG、uE3水平,探讨3项指标与GDM的关系。
1 材料和方法
1.1 研究对象
选取2015年1月—2018年12月北京市朝阳区妇幼保健院行孕中期唐氏血清学筛查,且住院分娩的孕妇17 005例。纳入标准:(1)妊娠24周时空腹血糖(fasting blood glucose,FBG)>5.1 mmol/L即确诊为GDM;或妊娠24周时FBG为4.4~5.1 mmol/L,口服葡萄糖耐量试验餐后1 h血糖≥10.0 mmol/L,或餐后2 h血糖≥8.5 mmol/L即确诊为GDM[8-9];(2)自然受孕,且在北京市朝阳区妇幼保健院建卡、产前筛查、住院分娩的孕妇;(3)孕妇年龄22~35岁;(4)孕中期唐氏血清学筛查前未患GDM;(5)单胎妊娠;(6)规律产检;(7)孕周评估与超声确定结果一致;(8)临床资料完整。排除标准:(1)心脏疾病患者及肝、肾功能异常者;(2)急、慢性炎症反应性疾病患者;(3)自身免疫性疾病患者;(4)甲状腺功能亢进等内分泌代谢性疾病患者;(5)近期使用过糖皮质激素者及其他可能影响本研究结果的疾病患者;(6)孕前已确诊为糖尿病、高血压的孕妇;(7)精神疾病及恶性肿瘤患者;(8)意外妊娠且计划终止妊娠者。根据是否患GDM分为GDM组(378例)和正常妊娠组(16 627例)。本研究经北京市朝阳区妇幼保健院伦理委员会审批通过,所有对象或其家属在知情同意书上签字。
1.2 方法
采集所有对象孕中期(孕15~20周)空腹肘静脉血5 mL,室温下静置30 min后以113×g离心10 min,分离血清,置于-70 ℃保存。采用UniCel DxI 800全自动化学发光免疫分析仪(美国贝克曼库尔特公司)及配套试剂(微粒子免疫化学发光法)检测血清AFP、free-βHCG、uE3水平,采用唐筛风险评估(上海腾程医学科技信息有限公司)软件得到AFP、free-βHCG、uE3的中位数倍数(the multiple of median,MoM)。同时收集所有对象孕中期生化项目[FBG、餐后1 h血糖和2 h血糖、总胆固醇(total cholesterol,TC)、三酰甘油(triglyceride,TG)、高密度脂蛋白胆固醇(high-density lipoprotein cholesterol,HDL-C)、低密度脂蛋白胆固醇(low-density lipoprotein cholesterol,LDL-C)]的检测结果。
1.3 统计学方法
采用SAS 9.4软件对数据进行统计分析。呈正态分布的计量数据以±s表示,2个组之间比较采用t检验。计数资料以率表示,组间比较采用χ2检验。采用非条件多因素Logistic回归分析评估GDM的影响因素。采用受试者工作特征(receiver operating characteristic,ROC)曲线评价AFP MoM、free-βHCG MoM、uE3 MoM诊断GDM的价值。以P<0.05为差异有统计学意义。
2 结果
2.1 GDM组与正常妊娠组各项指标的比较
GDM组年龄、体质量指数(body mass index,BMI)、FBG、餐后1 h血糖和2 h血糖、AFP MoM、free-βHCG MoM水平高于正常妊娠组(P<0.05),uE3 MoM水平低于正常妊娠组(P<0.05);孕周、收缩压、舒张压、TC、TG、HDL-C、LDL-C水平2个组之间差异均无统计学意义(P>0.05)。见表1。
表1 GDM组与正常妊娠组各项指标的比较 ±s

表1 GDM组与正常妊娠组各项指标的比较 ±s
注:空白表示无此项
(kg/m2) 孕周/周 收缩压/kPa 舒张压/kPa FBG/(mmol/L)组别 例数 年龄/岁 BMI/餐后1 h血糖/(mmol/L)GDM组 378 29.61±5.90 22.36±1.45 17.02±1.09 15.16±1.38 9.87±1.15 4.97±0.55 7.83±1.78正常妊娠组 16 627 28.35±5.42 21.97±1.53 16.96±1.16 15.72±1.22 9.50±1.27 4.62±0.59 7.29±1.86 t值 4.469 4.913 1.002 0.886 1.642 11.425 5.591 P值 0.000 0.000 0.319 0.379 0.100 0.000 0.000组别 餐后2 h血糖/(mmol/L)TC/(mmol/L)TG/(mmol/L)HDL-C/(mmol/L)(mmol/L) AFP MoM free-βHCG MoM uE3 MoM LDL-C/GDM组 6.75±1.33 5.46±1.09 2.53±0.86 2.02±1.05 2.98±0.87 1.79±0.41 1.82±0.30 0.65±0.07正常妊娠组 6.08±1.28 5.38±1.02 2.49±0.90 2.07±1.00 3.03±0.93 1.13±0.38 1.09±0.24 0.94±0.08 t值 10.057 1.512 0.869 -0.964 -1.045 33.336 58.114 -69.872 P值 0.000 0.132 0.392 0.337 0.301 0.000 0.000 0.000
2.2 GDM影响因素分析
以是否发生GDM为因变量(赋值:1=GDM患者,0=健康分娩孕妇),以差异有统计学意义的变量(年龄、BMI、FBG、餐后1 h血糖和2 h血糖、AFP MoM、free-βHCG MoM、uE3 MoM)为自变量,进行非条件多因素Logistic回归分析,采用逐步后退法进行自变量的选择和剔除(α入=0.05,α出=0.10)。结果显示,年龄、BMI、FBG、餐后1 h血糖和2 h血糖、AFP MoM、free-βHCG MoM是GDM发生的独立危险因素[比值比(odds ratio,OR)值分别为1.093、1.107、1.359、1.587和1.520、1.254、1.242,95%可信区间(confidence interval,CI)分别为1.021~1.135、1.058~0.149、1.167~1.560、1.224~1.813和1.372~1.796、1.103~1.458、1.076~1.412],uE3 MoM是GDM发生的独立保护因素(OR=0.901,95%CI为0.864~0.956)。见表2。
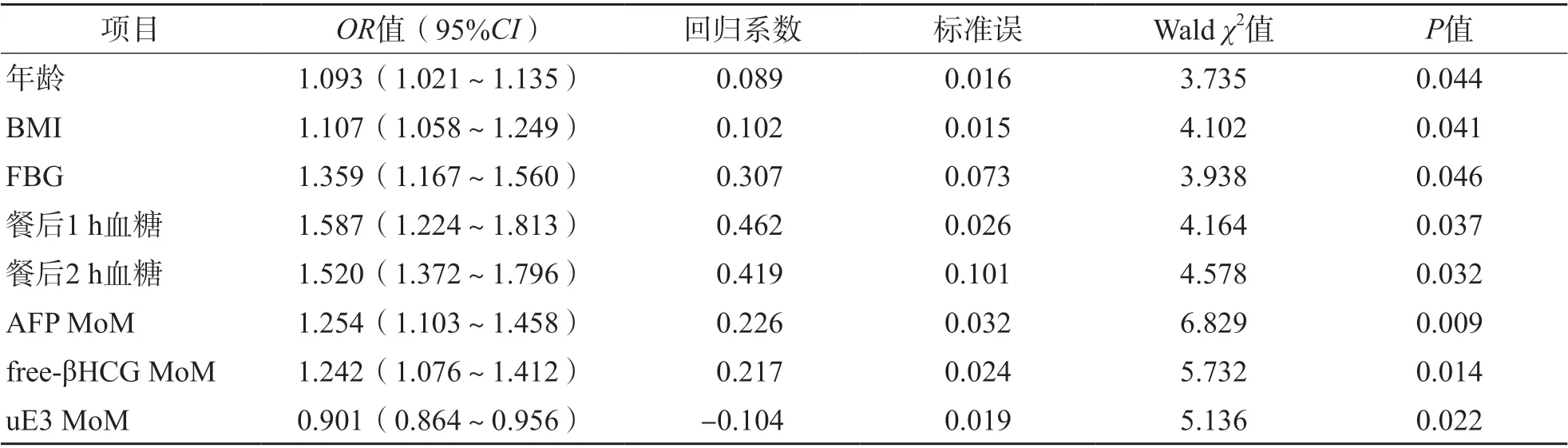
表2 GDM影响因素的多因素Logistic回归分析
2.3 孕中期AFP MoM、free-βHCG MoM、uE3 MoM对GDM的诊断价值
ROC曲线分析结果显示,AFP MoM、free-βHCG MoM、uE3 MoM诊断GDM的曲线下面积(area under curve,AUC)(95%CI)分别为0.9 0 4(0.8 7 4 ~0.9 3 3)、0.8 5 2(0.814~0.890)、0.854(0.819~0.889),最佳临界值分别为1.64、1.73、0.70,敏感性分别为79.15%、75.22%、73.98%,特异性分别为89.93%、81.67%、80.56%;3项指标联合检测(以3项中任意1项阳性判定为阳性)诊断GDM的AUC(95%CI)为0.931(0.910~0.953),敏感性、特异性分别为86.77%、95.24%。见图1。

图1 血清AFP MoM、free-βHCG MoM、uE3 MoM诊断GDM的ROC曲线
3 讨论
GDM是一种与遗传、年龄、肥胖等因素密切相关的特殊类型的糖代谢异常综合征,可诱发孕妇代谢系统及内分泌系统不同程度的紊乱,导致流产、难产、胎膜早破及胎儿宫内窘迫等不良妊娠结局[10-11]。GDM的发病机制复杂,目前尚无特异性的筛查手段,大部分孕妇确诊时已经错失早期干预的最佳时机。因此,寻找有效的生化指标辅助临床早期诊断GDM,对孕期制定干预方案、改善妊娠结局具有重要价值。
唐氏血清学筛查是产前检查的重要环节,孕中期三联标记物(AFP、绒毛膜促性腺激素β亚单位、uE3)筛查的效率较高,检出率和假阳性率最合理,是目前大部分产前筛查机构选用的筛查方案。AFP在孕妇体内随孕周动态改变,孕6周主要由卵黄囊合成,孕中期则主要通过胎儿肝脏大量合成,并在孕20周时达到最高水平,随后逐渐下降,当母体-胎儿之间的屏障出现异常改变时,孕妇血清中AFP水平会明显升高,提示发生病理妊娠[12-13]。林松等[14]等发现,孕中期血清AFP水平异常升高介导了子痫前期、胎膜早破、早产等不良妊娠结局的发生。绒毛膜促性腺激素β亚单位主要在受精卵的滋养细胞中合成,孕2周时水平开始升高,并在孕10周时达到最高,随后逐渐下降,在孕20周稳定,其异常升高提示胎盘病变,胎盘血供不足引起合体滋养层细胞发生坏死并分裂,新产生的合体滋养层可不断分泌绒毛膜促性腺激素β亚单位[15]。WILGEN等[16]的研究结果显示,绒毛膜促性腺激素β亚单位可用于临床辅助诊断异位妊娠、早孕及滋养细胞病变等,同时也可提示胎儿染色体病变、妊娠高血压等。uE3是在黄体产生,并在肾上腺皮质、胎盘、胎儿肝脏中合成的蛋白质,其水平在母体内随孕周的增加而逐渐升高,在孕12周时达到最高,并维持到分娩结束,胎盘早剥及妊娠高血压等妊娠期并发症会使uE3水平降低[17]。SETTIYANAN等[18]的研究结果显示,uE3持续降低与胎盘功能降低、死胎、胎儿宫内窘迫等密切相关。
本研究结果显示,GDM组年龄、BMI、FBG、餐后1 h血糖和2 h血糖、AFP MoM、freeβHCG MoM均高于正常妊娠组(P<0.05),uE3 MoM低于正常妊娠组(P<0.05)。采用多因素Logistic回归分析对可能的混杂因素进行校正,结果显示,年龄、BMI、FBG、餐后1 h血糖和2 h血糖、AFP MoM、free-βHCG MoM是GDM发生的独立危险因素(OR值分别为1.093、1.107、1.359、1.587和1.520、1.254、1.242),uE3 MoM是GDM发生的独立保护因素(OR=0.901)。潘旭等[19]的研究结果显示,高龄是GDM发生的独立危险因素。本研究结果显示,年龄每增加1岁,GDM发生风险增加9.3%。这可能与孕妇的胰岛素受体和胰岛素亲和力随年龄的增大而下降有关。因此,对于高龄孕妇,应在孕早期就开始关注其GDM的发生风险,并及时采取干预措施。BMI高的患者通常脂肪组织较厚,脂肪组织可分泌大量瘦素、肿瘤坏死因子-α等,并抑制脂联素分泌,最终诱发胰岛素抵抗,导致发生GDM。有研究结果显示,超重、肥胖、特别肥胖孕妇GDM的发生风险分别是正常BMI孕妇的2.14、3.56和8.56倍[20]。本研究结果显示,BMI每升高1 kg/m2,GDM发生风险升高10.7%;FBG、餐后1 h血糖和2 h血糖升高孕妇GDM发生的风险分别是血糖正常孕妇的1.359、1.587和1.520倍。这提示临床应特别重视早期血糖升高的孕妇,及时通过改变膳食结构、合理饮食等措施进行干预,以减少GDM的发生,改善母婴结局。本研究结果还显示,AFP MoM、free-βHCG MoM升高是GDM发生的独立危险因素,uE3 MoM升高是GDM发生的独立保护因素,AFP MoM、free-βHCG MoM每升高0.1,GDM发生风险分别升高1.254、1.242倍,而uE3 MoM每升高0.1,GDM发生风险降低9.9%,与文献报道[7,13]一致。AFP异常升高提示肝功能可能异常,肝脏受损可导致糖原合成、储存和分解等代谢过程紊乱,进而使血糖升高。有研究结果显示,free-βHCG异常升高的小鼠出现明显的胰岛素抵抗和糖耐量受损,而且还会抑制外周组织对葡萄糖的利用,最终导致GDM发生[21]。uE3可能会抑制胰岛素的分泌,进而导致GDM,但具体机制还有待进一步研究。本研究ROC曲线分析结果显示,AFP MoM、free-βHCG MoM、uE3 MoM对GDM均有一定的诊断价值,AUC分别为0.904、0.852、0.854,3项指标联合检测的诊断价值更高(AUC为0.931,敏感性为86.77%,特异性为95.24%)。因此,在孕中期进行的唐氏血清学三联筛查对GDM有较大的提示作用。
综上所述,孕中期血清AFP、free-βHCG、uE3的异常改变对GDM有一定的诊断价值,可辅助临床评估GDM的发生风险,为制定早期干预措施提供指导。
