玻璃体切除联合黄斑区内界膜剥除治疗孔源性视网膜脱离的疗效观察
2021-08-28何桂琴李和平徐晓霞杨小丽
何桂琴,李和平,徐晓霞,刘 阳,杨小丽
1.川北医学院附属医院 眼科(南充 637000);2.南充市中心医院 眼科(南充 637000);3.西充县人民医院 眼科(南充 637000)
孔源性视网膜脱离(rhegmatogenous retinal de⁃tachment,RRD)是视网膜神经上皮层与色素上皮层的分离,是临床上严重影响视力的疾病。一旦累及黄斑区,更会导致视力严重损害,解剖复位和功能复位均会受到影响[1],因此应当早期进行手术,有研究表明,3~7 d内手术是黄斑恢复的有效期[2-3]。经平坦部的玻璃体切割手术(pars plana vitrectomy,PPV)越来越成熟,视网膜复位的成功率逐渐升高。早期(20世纪90年代)的研究表明视网膜脱离经成功玻璃体手术治疗后约有15%患者发生黄斑部皱褶[4]。近年来的研究表明,巩膜扣带术(scleral buckling,SB)治疗RRD 术后黄斑前膜(premacular membrane,PMM)的发生率为3%~15.6%[5],而PPV 治疗RRD 术后视网膜前膜(epiretinal membrane,ERM)的发生率在6%~13%[6-7],在使用纤维蛋白胶治疗RRD 的首次报道中术后ERM的发生率也为27.9%。近年来,剥离黄斑内界膜(inter limiting membrane,ILM)常用于治疗黄斑疾病[8-9],不仅能有效的提高黄斑裂孔的闭合率促进糖尿病黄斑水肿的消退,也能减少RRD术后PMM的形成[8-9],还能减少RD 的复发[10],是一种有效的辅助治疗方法。Fallico等[11]的Meta分析也表明:RRD玻璃体切除术中进行ILM剥离可防止术后黄斑前膜的形成,并减少RD 复发的发生率,但与非ILM 玻璃体切除术相比,未发现更好的视觉效果。冯竟抑等[12]曾报道玻切联合内界膜剥除可有效改善患者视力,但仍低于健眼。现将2016年1月至2018年12月147例(147只眼)在川北医学院附属医院行PPV联合或不联合内界膜剥除治疗的RRD 患者随访情况报告如下。
1 资料与方法
1.1 一般资料
选取2016 年1 月至2018 年12 月在本院行玻璃体切除手术治疗的孔源性视网膜脱离患者作为研究对象。共计147 例(147 只眼),所有患者术中均填充硅油,按照是否联合黄斑区内界膜剥除分为联合组(Ⅰ组)、未联合组(Ⅱ组)。本研究经本院医学伦理委员会批准(审批编号:2020ER077-1),患者及家属均签署知情同意书。纳入标准:①年龄为18岁至80岁;②患眼为首次发病行PPV 手术治疗;③从手术PPV后随访时间为1 年。排除标准:①排除眼部外伤史;②合并黄斑疾病;③合并其他眼底疾病:如脉络膜脱离、视网膜静脉阻塞、视网膜周围静脉炎等;④弱视眼。根据术后是否形成黄斑前膜分为术后未形成黄斑前膜组(A组)、术后形成黄斑前膜组(B组)。
1.2 检查方法
术前检查包括裂隙灯、眼压、视力、直接检影镜、三面镜、+90D 前置镜、光相干断层扫描(optical co⁃herence tomography,OCT)、超广角眼底照相等仔细检查患者双眼。
观察指标:术前:年龄、性别、眼别、发现RRD的时间、术前矫正视力、屈光度、高度近视患眼占比、人工晶体眼占比、累及黄斑占比、黄斑裂孔占比、ERM占比、视网膜裂孔个数、PVR 占比;术中:是否联合Phcao、是否TA 染色;术后:是否存在ERM、矫正视力、视网膜再脱占比。
1.3 手术方法
手术均在神经阻滞麻醉下进行。术中使用25 G穿刺刀经睫状体平坦部穿刺巩膜建立三通道。患者晶状体混浊且可能影响后节手术操作时,先行白内障超声乳化吸除。后行玻璃体切除,在曲安奈德标记下辅助玻璃体后脱离形成,必要时行巩膜外顶压以完全切除玻璃体、解除玻璃体牵拉。其中Ⅰ组使用视网膜剥除颞在中心凹周围2PD大小范围环形剥除视网膜前膜,并使用吲哚箐绿标记剥除黄斑内界膜。仔细查找视网膜裂孔,行气液交换、引流视网膜下液使视网膜平伏。在视网膜裂孔及变性处行视网膜光凝,必要时行冷凝。玻璃体腔填充硅油,注入0.01 mL 曲安奈德。无晶体眼且后囊膜破裂时在虹膜下方6 点钟方位行虹膜周切孔。关闭手术切口。术后根据视网膜裂孔、脱离部位,嘱患者俯卧位、特殊体位至少1月。两组手术均有同一位手术熟练的眼底病医生完成。
1.4 统计学方法
2 结果
2.1 联合內界膜剥除情况
本研究将2016 年1 月至2018 年12 月在本院行玻璃体切除手术治疗的147 例(147 只眼)孔源性视网膜脱离患者分为Ⅰ组(联合内界膜剥除)、Ⅱ组(未联合内界膜剥除)。Ⅰ组75 例(75 只眼)、Ⅱ组72 例(72只眼)。其中两组的年龄、性别、眼别差异无统计学意义(P>0.05);两组的术前患眼RRD时间、术前矫正视力、屈光度、高度近视患眼占比、人工晶体眼占比、累及黄斑占比、黄斑裂孔占比、ERM 占比、视网膜裂孔个数尽管不同,但差异无统计学意义(P>0.05);两组术中是否联合Phcao和TA染色亦差异无统计学意义(P>0.05)。
75 例联合内界膜剥除的患眼中有47 例患眼存在增殖性玻璃体视网膜病变(proliferative vitreoreti⁃nopathy,PVR),高达62%,而未联合内界膜剥除的患眼未发现术前有PVR形成,且两组存在显著性差异(P<0.05)。其中75例联合内界膜剥除的患者4例发生视网膜黄斑前膜(5.3%),72例未联合内界膜剥除的患者21 例发生视网膜黄斑前膜(29.2%),两组差异有统计学意义(P<0.05)。随访发现两组的末次随访尽管矫正视力相似(Ⅰ组为0.48 ± 0.69、Ⅱ组为0.51±0.75,P>0.05),但是两组发生视网膜再脱情况不一致,发生再脱的4 例患者全部未联合内界膜剥除(P>0.05),见表1。
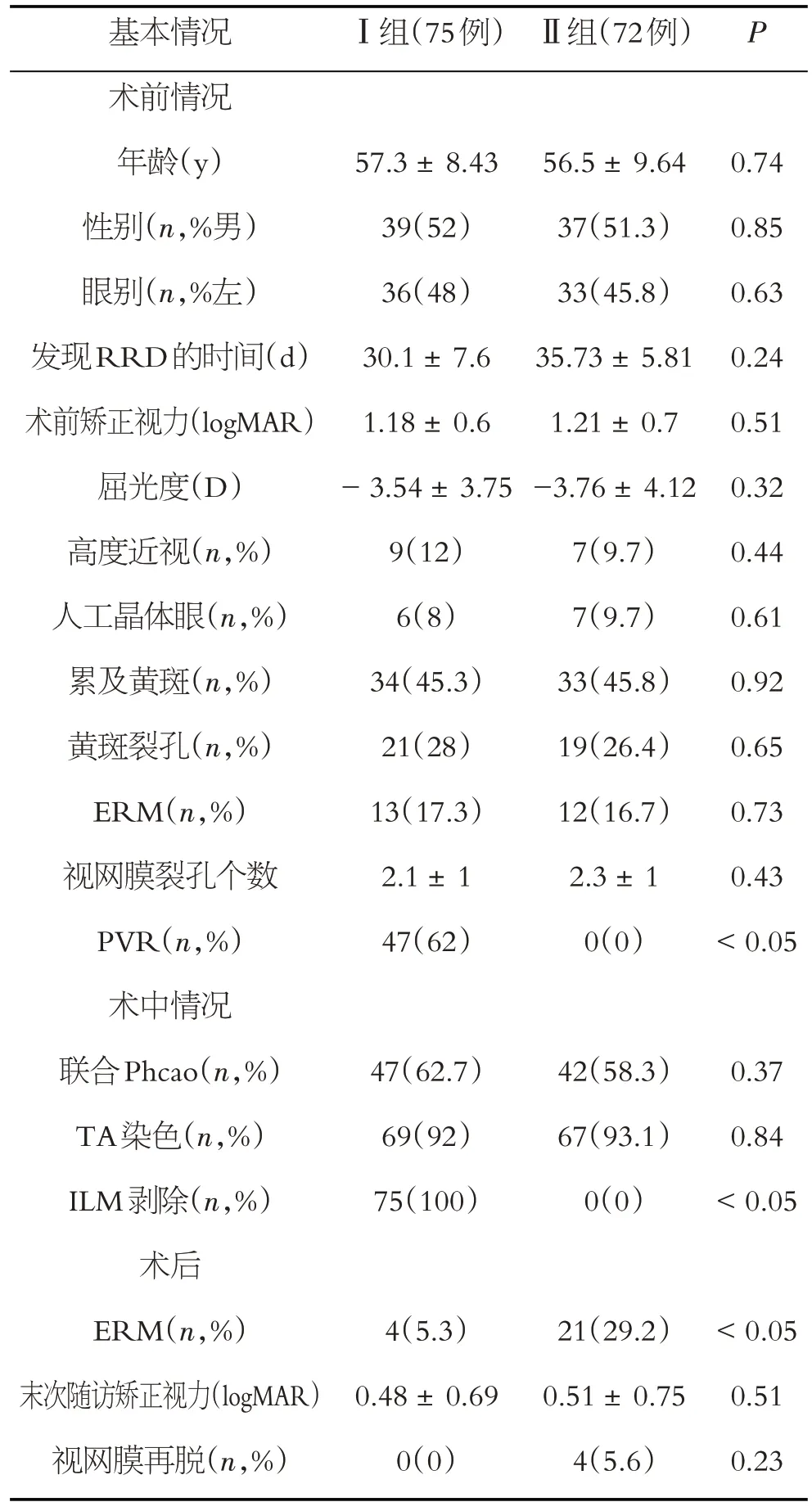
表1 Ⅰ组(联合内界膜剥除)、Ⅱ组(未联合内界膜剥除)患者术前、术中、术后情况比较
2.2 术后黄斑前膜形成情况
本研究将玻切术后是否形成黄斑前膜分为A组(术后未形成黄斑前膜)、B组(术后形成黄斑前膜),其中122 例患眼未形成黄斑前膜,仅25 例患眼形成黄斑前膜。两组年龄、性别、眼别、发现RRD的时间、术前矫正视力、屈光度、高度近视患眼占比、人工晶体眼占比、累及黄斑占比、黄斑裂孔占比、ERM 占比、PVR 占比均差异无统计学意义(P>0.05);两组术中联合Phcao、TA 染色情况亦差异无统计学意义(P>0.05)。随访仅发现B组25例患者4例发生视网膜再脱(16%),A组未出现视网膜再脱,但两组差异无统计学意义(P>0.05)。两组的末次矫正视力亦相似(P>0.05),见表2。

表2 A(术后未形成黄斑前膜)、B(术后形成黄斑前膜)两组患者术前、术中、术后情况比较
122 例术后未形成黄斑前膜组(A 组)患者中71例(58%)患者行内界膜剥除,而25 例术后形成黄斑前膜组(B组)患者中仅4例(16%)行内界膜剥除,两组差异有统计学意义(P<0.05)。B 组(2.6±1)视网膜裂孔数大于A 组(1.7±1),两组裂孔个数差异有统计学意义(P<0.05)。
3 讨论
孔源性视网膜脱离严重影响患者视力,需要手术治疗[13]。原则上是封闭裂孔。治疗方法包括:巩膜外垫压术、巩膜环扎术、玻璃体切除术。其常见并发症为黄斑前膜形成。杨金波等[14]报道黄斑前膜形成主要与玻璃体后脱离、严重、肾素血管紧张素系统激活、雌激素降低有关。Schumann等[15]的研究发现透明质酸细胞是黄斑前膜的主要类型,而在与黄斑前增殖物的比较中发现仅黄斑前膜具有收缩特性的肌成纤维细胞。黄斑前膜可导致黄斑功能异常,出现视物变形、视力下降等[16],有时还会出现单侧复视,其收缩可对视网膜造成永久性的功能损伤,即使通过手术顺利剥除前膜,仍可导致一定程度的不可逆的视觉障碍[17-19]。而内界膜是视网膜最内侧基底膜,是玻璃体和视网膜的结构边界,在病理状态下可能成为细胞及纤维增生支架形成黄斑前膜。继发于视网膜脱离的视网膜前膜的病理发生机制尚不清楚。内界膜的撕除伴随着视网膜细胞及细胞碎片被移除,这可能解释了若ILM 未剥除容易形成ERM[20]。可能由于视网膜裂孔或脱离造成在玻璃体和光感受器层间的细胞成分的交通,从而使某些血清衍生因子、RPE细胞及其产物以及可溶或不可溶的光感受器内节基质成分或玻璃体成分得以相互交换,刺激视网膜前膜的增殖[15]。术后黄斑前膜的形成影响视网膜脱离患者视功能恢复,常常需要再次手术干预。Yannuzzi 等[6]的Meta分析纳入8项研究,其结果表明,联合内界膜剥除不仅可有效预防术后黄斑前膜的形成,还能节约成本,减轻患者经济负担。
4 结论
内界膜剥除在眼科的应用逐渐增多,技术日益成熟。我们的研究表明,在视网膜脱离复位的玻璃体切除手术中,联合内界膜剥除可有效预防术后黄斑前膜的形成、避免视网膜再脱。目前,玻切联合内界膜剥除的研究相对较少、样本量较小,亟待大样本量、多中心研究提供循证学依据。
