孕前超重肥胖对妊娠期糖尿病初产妇妊娠结局的影响
2021-08-23王小玲伍丹丹李纯孝
王小玲,伍丹丹,李纯孝
(福建医科大学附属泉州第一医院妇产科,泉州 362000)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是妊娠期首次发现或诊断为糖代谢异常的一种妊娠期并发症[1],可引起多种不良妊娠结局及围产儿并发症,尤其当孕妇合并孕前超重肥胖时。近十几年来,随着物质生活的急速提高,饮食习惯及生活方式发生了巨大改变,我国育龄期女性超重肥胖和GDM的发病率呈上升趋势。GDM的发病机制尚未完全阐明,但孕前超重肥胖是GDM的高危因素。孕前超重肥胖合并GDM是高危妊娠,目前关于孕前超重肥胖合并GDM初产妇的研究资料有限,本文旨在探讨孕前超重肥胖对GDM初产妇妊娠结局的影响,从而指导临床诊疗。
1 资料与方法
1.1 研究对象 选择2018年1月至2020年10月在福建医科大学附属泉州第一医院进行规律产前检查并分娩的5580例单活胎、头先露、足月适龄初产妇为研究对象。入选标准:初次产检孕周<12周,具有完整临床资料。排除标准:有子宫手术史、子宫畸形史,有糖尿病、高血压、慢性肾炎、心脏病史,有血液系统疾病、免疫系统疾病、慢性肝肾功能不全史,有吸烟、饮酒不良生活习惯;根据2014年我国《妊娠合并糖尿病诊治指南》诊断标准排除孕前糖尿病。
1.2 分组 根据《中国成人肥胖症防治专家共识》[2],对孕前体质量指数(body mass index,BMI)进行统计分组:孕前超重肥胖组(BMI≥24kg/m2)、孕前正常体重组(18.5kg/m2≤BMI<24kg/m2)、孕前低体重组(BMI<18.5kg/m2)。
1.3 GDM诊断标准 根据2014年我国《妊娠合并糖尿病诊治指南》[3],GDM诊断标准:孕妇于妊娠24~28周行75g葡萄糖耐量试验,空腹及服糖后1h、2h的血糖值分别低于5.1mmol/L、10.0mmol/L、8.5mmol/L,任何一点血糖值达到或超过上述标准即可诊断为GDM。
1.4 临床资料收集 记录研究对象的分娩年龄、孕次、孕期增重,有无多囊卵巢综合征(polycystic ovarian syndrome,PCOS)病史、糖尿病(diabetes mellitus,DM)家族史、不良妊娠史(流产、胎儿畸形、<28周死胎),是否通过辅助生殖技术(assisted reproductive technology,ART)受孕等一般资料。记录研究对象的妊娠结局及围产儿并发症,包括:分娩孕周、分娩方式、妊娠期高血压疾病(hypertensive disorders in pregnancy,HDP)、产后出血、羊水过多、巨大儿、小于孕龄儿、新生儿低血糖、新生儿呼吸窘迫、新生儿窒息、转入新生儿科、围产儿死亡;以及阴道分娩时有无产科干预,包括促宫颈成熟、缩宫素静滴、人工破膜、会阴侧切、器械助产(胎头吸引、产钳助产)等。
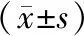
2 结 果
2.1 研究对象的一般资料比较 5580例孕妇中,根据孕前BMI分组,孕前超重肥胖组696例(12.47%),孕前正常体重组3962例(71.00%),孕前低体重组922例(16.52%)。GDM的发病率为19.00%(1060例),3组孕妇的GDM发病率比较,差异有统计学意义(P<0.05)。进一步组间两两比较,孕前超重肥胖组的GDM发病率(25.00%)高于孕前正常体重组(19.43%)和孕前低体重组(12.58%),孕前体重正常孕妇的GDM发病率(19.43%)高于孕前低体重孕妇(12.58%),差异均有统计学意义(P<0.017)。3组孕妇的分娩年龄、孕次、孕期增重、有无PCOS病史、DM家族史、不良妊娠史、ART受孕等一般情况比较,差异均无统计学意义(P>0.05),见表1。

表1 不同孕前BMI孕妇一般资料的比较
2.2 不同孕前BMI组孕妇GDM发生风险的logistic回归分析 以孕前正常体重组为参照水平,未校正任何因素时,孕前超重肥胖组GDM的发病率升高(OR=1.382,95%CI为1.144~1.669,P<0.05),孕前低体重组GDM的发病率下降(OR=0.597,95%CI为0.484~0.736,P<0.05)。校正孕妇的分娩年龄、PCOS病史、DM家族史、ART受孕史后,孕前超重肥胖仍是发生GDM的危险因素(OR=1.372,95%CI为1.136~1.658,P<0.05),见表2。
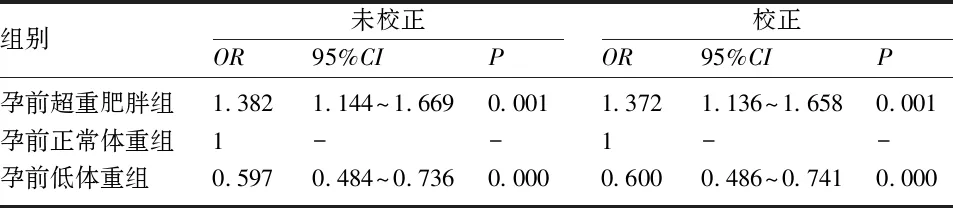
表2 不同孕前BMI组的GDM发生风险
2.3 GDM孕妇的一般资料比较 1060例GDM孕妇中,孕前超重肥胖组174例(16.42%),孕前正常体重组770例(72.64%),孕前低体重组116例(10.94%)。3组孕妇的分娩年龄、孕次、孕期增重、PCOS病史、DM家族史、不良妊娠史、ART受孕等一般情况比较,差异均无统计学意义(P>0.05),见表3。
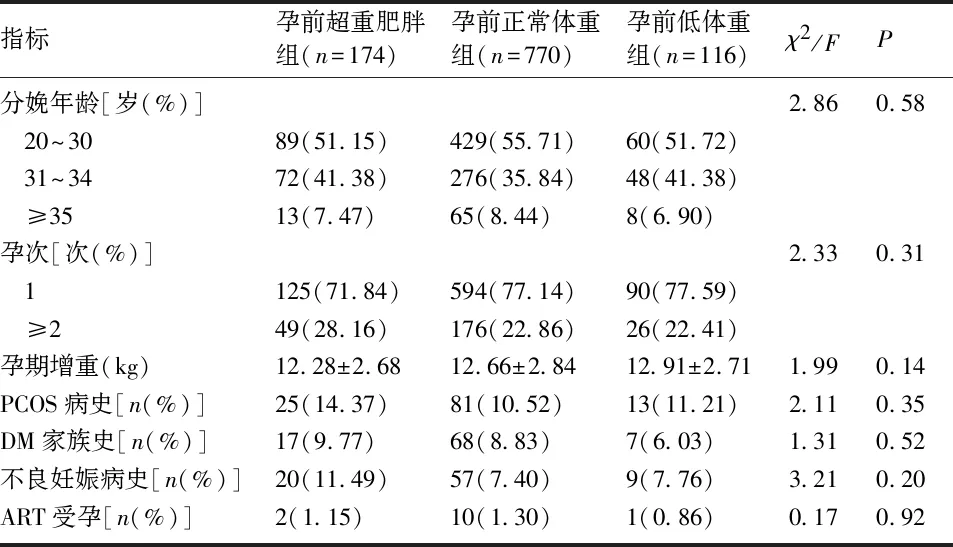
表3 GDM孕妇中不同孕前BMI孕妇一般资料的比较
2.4 GDM孕妇妊娠结局及围产儿并发症的比较 1060例GDM孕妇中,孕前超重肥胖组、孕前正常体重组和孕前低体重组在HDP、分娩孕周、经阴分娩时产科干预和肩难产的发生率方面,差异有统计学意义(P<0.05);在剖宫产、产后出血、羊水过多、巨大儿、小于胎龄儿、新生儿低血糖、新生儿呼吸窘迫、新生儿窒息、转入新生儿科和围产儿死亡的发生率方面,差异无统计学意义(P>0.05)。进一步行组间两两比较发现,孕前超重肥胖组的HDP发生率(24.71%)明显高于孕前正常体重组(15.58%);孕前超重肥胖组分娩孕周为37~37+6周的发生率高于孕前正常体重组,而分娩孕周>40周的发生率低于孕前正常体重组;孕前体重正常组分娩孕周为38~40周发生率低于孕前低体重组;各组间差异均有统计学意义(P<0.017)。805例经阴分娩的GDM孕妇中,孕前超重肥胖组肩难产的发生率高于孕前正常体重组,孕前超重肥胖组产科干预的发生率高于孕前低体重组,各组间差异均有统计学意义(P<0.017)。见表4。

表4 GDM孕妇中不同孕前BMI孕妇母儿结局的比较
2.5 GDM中不同孕前BMI水平组的HDP发生风险 在GDM孕妇中,以HDP作为研究对象,以孕前正常体重组为参照,在未校正任何因素时,孕前超重肥胖组的HDP发病率显著升高(OR=1.778,95%CI为1.197~2.641,P<0.05)。校正孕妇的分娩孕周、分娩年龄、孕次、不良妊娠史后,孕前超重肥胖仍是GDM组中发生HDP的危险因素(OR=1.813,95%CI为1.124~2.925,P<0.05),见表5。
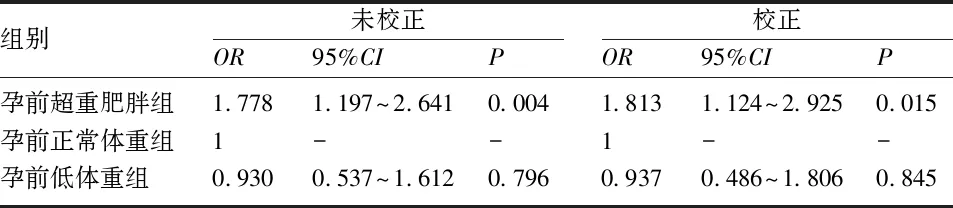
表5 GDM中不同孕前BMI水平组的HDP发生风险
3 讨 论
GDM是妊娠期最常见的代谢性疾病,不同国家地区报道的发病率各有不同,我国的发病率为9.3~25.5%[4],本研究中GDM发生率为19.0%。GDM不仅使HDP、流产、羊水过多、难产、剖宫产、产后出血的概率增高,也会使巨大儿、胎儿生长受限、胎儿畸形、新生儿发生呼吸窘迫综合征、新生儿低血糖的风险增加,且产后母体及子代患2型糖尿病、心血管系统疾病的发生率也增加[4-6]。近十几年来,成人超重肥胖的患病率呈逐年线性增长趋势[7],育龄期女性的超重肥胖问题也日趋严重[8]。孕前超重肥胖不仅是GDM的高危因素[6,8],也容易发生HDP、巨大儿、剖宫产等不良妊娠结局[9-11]。本研究发现,孕前超重肥胖孕妇合并GDM的发病率显著高于孕前正常体重和孕前低体重孕妇(P<0.05),进一步行logistic回归校正孕妇的分娩年龄、PCOS病史、DM家族史、ART受孕史后,结果显示孕前超重肥胖仍是GDM发生的危险因素(OR=1.371,95%CI为1.134~1.657,P<0.05)。提示对于孕前超重肥胖的育龄期女性,应加强孕前管理,合理调整饮食结构及进行适当运动管理,控制孕前BMI在合理范围内,以降低妊娠期母儿不良结局的发生,改善母婴预后。
本研究发现,GDM孕妇中,孕前超重肥胖组发生HDP的风险明显高于孕前正常体重组,差异有统计学意义(P<0.017),进一步行logistic回归校正孕妇的分娩孕周、分娩年龄、孕次、不良妊娠史后,孕前超重肥胖仍是GDM孕妇发生HDP的危险因素(OR=1.813,95%CI为1.124~2.925,P<0.05);这与既往研究结论一致[6,12]。GDM孕妇因存在高胰岛素血症及胰岛素抵抗状态,可造成交感神经活性增强和细胞钙的代谢缺陷,从而容易发生HDP;而超重肥胖的GDM孕妇在此基础上,还容易发生脂质代谢氧化异常和促炎症反应,直接或间接损害内皮细胞、引起血管舒缩障碍,而这被认为是发生HDP的重要机制。本研究发现,1060例GDM孕妇中,孕前超重肥胖组分娩孕周为37~37+6周的发生率明显高于孕前正常体重组,而分娩孕周>40周的发生率明显低于孕前正常体重组,差异有统计学意义(P<0.017),这可能与孕前超重肥胖组容易发生HDP有关,而HDP孕妇若母儿状况平稳建议期待治疗至37周即可终止妊娠。此外,本研究还发现,在经阴分娩的GDM孕妇中,孕前超重肥胖组的肩难产发生率高于孕前正常体重组,且孕前超重肥胖组产科干预(包括促宫颈成熟、缩宫素静滴、人工破膜、会阴侧切、器械助产(胎头吸引、产钳助产)的发生率高于孕前低体重组,差异有统计学意义(P<0.017);这与赵胡英等[13]研究结果较为一致,表明在管理阴道试产的孕前超重肥胖的GDM孕妇时,临床妇产科医生较积极主动地在产程中进行产时干预,从而降低了剖宫产率,这也解释了本研究中孕前超重肥胖组剖宫产率虽然高于孕前正常体重和低体重组,但差异无统计学意义。以上均提示孕前超重肥胖合并GDM是高危妊娠,应加强孕期保健并酌情增加产前检查次数,实施围产期规范化管理,采取积极的干预措施,根据病情适时终止妊娠,可能改善部分不良妊娠结局。
美国妇产科学院建议对肥胖妇女进行GDM的早期筛查,从而改善围产期结局[14]。现有的一些研究对于早期筛查GDM可否改善围产期结局的结论各不相同。Li等[15]研究认为GDM的早期筛查和及时治疗可预防胎儿过度生长的发生,而Haper等[14]的随机对照试验则认为在肥胖孕妇中开展GDM的早期筛查不能改善包括巨大儿在内的母儿围产结局。目前,世界卫生组织还没有关于是否对GDM进行早期筛查或如何早期筛查的建议[16],这需要在不同地理、种族和民族中进一步研究其可行性。
综上所述,对于孕前超重肥胖的育龄期女性应加强孕前管理,控制孕前BMI;孕前超重肥胖合并GDM是高危妊娠,应加强围产期保健和产前检查,可能减少部分妊娠并发症及不良妊娠结局的发生。但本研究系回顾性、观察性研究,研究人群及地区较为单一,且没有统计GDM孕妇孕期具体血糖监测情况,仍需进行多地区、多民族的前瞻性队列研究来全方面探讨孕前超重肥胖对GDM孕妇妊娠结局的影响。
