胰腺癌立体定向放疗中腹部危及器官解剖变化对剂量学的影响
2021-08-12朱夫海
滕 峰,朱夫海,任 刚★
(1.中日友好医院放射肿瘤科,北京 100029;2.空军特色医学中心放射治疗科,北京 100142)
胰腺癌恶性程度高,5年生存率9%[1],放射治疗是其基本的治疗方式之一,但因胰腺周围临近胃肠道,传统放疗技术难以给予胰腺病灶高剂量放疗。立体定向放疗剂量模式通过增加单次剂量、减少治疗次数,提高肿瘤照射剂量、减轻医疗负担,更有利于联合全身系统治疗[2,3]。本研究通过评估胰腺癌立体定向放疗分次放疗间腹部危及器官解剖变化,及变化影响的实际受照剂量,判断在治疗期间修改放疗计划的必要性,为临床行离线自适应放疗(adaptive radiation therapy,ART)提供依据。
1 材料与方法
1.1 模拟定位
2017年4月~9月,连续收集空军总医院10例局部晚期期胰腺癌病例,患者取仰卧位,双手头上握固定杆,采用热塑体膜配合碳纤维体部固定架固定,固定范围为腹部,采用西门子16 排75 cm 孔径定位CT,扫描范围为肝顶部至髂骨上缘。定位前15min 口服3%碘帕醇250ml,平静呼吸状态下行腹部CT 增强扫描,层厚5mm,扫描后重建4mm。将扫描图像数据经网络系统传至Elekta Focal 勾画系统。
1.2 制作治疗计划
由同一放疗科主治医师勾画肿瘤靶区及周边危及器官。大体肿瘤靶区(gross tumor volume,GTV)为影像学上可见肿瘤,临床靶区(clinical target volume,CTV)在GTV 基础上各方向外扩5mm,计划靶区(planning target volume,PTV)在CTV 基础上头脚方向外扩10mm,其余方向各扩5mm,根据肿瘤与胃肠道关系适当调整靶区范围。危及器官包括:胃、十二指肠、回结肠、肝、肾及脊髓。GTV、CTV 及PTV 剂量分别设定为70Gy、60Gy、50Gy,共计15 次,3 周完成。传输至Elekta Monaco 计划系统,同一物理师制定容积旋转调强放疗(volumetric-modulated arc therapy,VMAT)计划,在相同物理参数条件及正常器官限制剂量限定下制作物理计划,胃肠D1≤55Gy,D3≤50Gy,D5≤45Gy,D10≤40Gy,脊髓Max≤40Gy,肾脏:V20≤30%,肝脏:V30≤30%。
1.3 放疗实施与验证图像获取
放疗1 次/d,5 次/周,3 周完成。计划经物理师、高级职称医师共同讨论确定后,患者在Elekta Synergy 设备上接受立体定向放疗,每次放疗前接受千伏级锥形束CT 扫描,实施图像引导放疗(image guide radiation therapy,IGRT)。在每5 次放疗后行1 次诊断平扫CT 验证,每例患者3 次验证,共计30 套验证CT 图像,传至勾画系统中。
1.4 获取解剖变化及剂量数据
由同一位高年资医师在勾画系统中勾画胃、肠道、肝、肾、脊髓的正常组织轮。在计划系统中按照原计划相同物理参数要求制作放疗计划。获得定位原计划及验证计划共40 套,记录腹部正常器官的体积及受照剂量参数。计算验证时危及器官的得分指数(dice scored index,DSI)来分析器官的解剖变化。采用平均数算法模拟出实际正常器官的受照剂量参数。
1.5 统计学方法
应用SPSS20.0 软件进行统计学分析,运用配对t 检验比较各危及器官在模拟实际照射剂量与定位计划剂量之间的统计学差异。
2 结果
2.1 解剖学变化
十二指肠、胃、肠、肝、肾、及脊髓的平均DSI分别是0.56、0.70、0.65、0.88、0.84 及0.94,见表1。
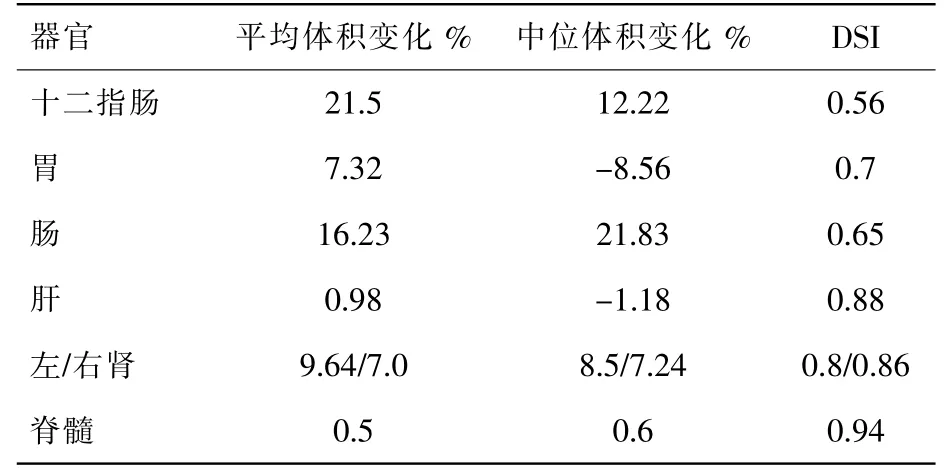
表1 腹部正常器官解剖变化
2.2 剂量学变化
模拟实际受照剂量与定位计划剂量相比,在肝(Dmean、V30)、左右肾(Dmean、V20)、脊髓(D1cc)、胃(D1cc、D5cc)、肠(D1cc、D5cc)方面均未见统计学差异,其中胃D1cc 平均增加3.9Gy,D5cc 平均增加2.4Gy,肠D1cc 平均增加3.0Gy,D5cc 平均增加2.0Gy。模拟实际受照剂量与定位计划在十二指肠D1cc、D5cc 有统计学差异,分别平均增加4.2Gy(P=0.007)和2.7Gy(P=0.025),详见表2。图1 为某例患者原计划剂量分布图与3次验证的比较(见彩插一);图2 为剂量体积直方图比较。
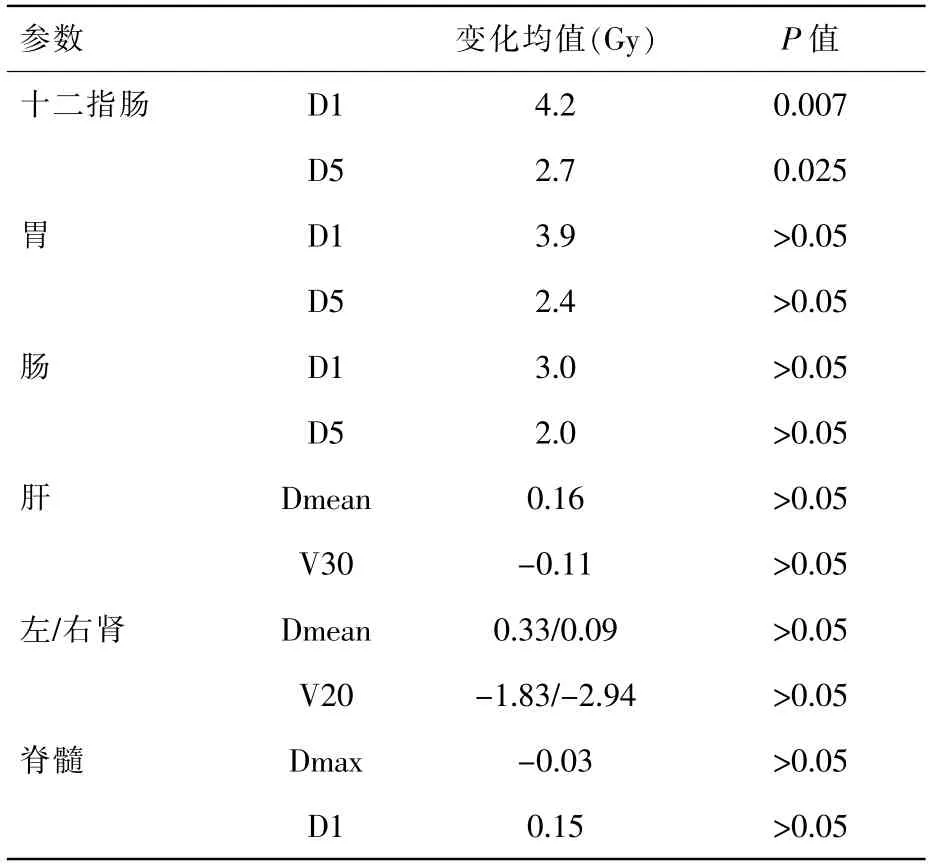
表2 腹部正常器官剂量学变化
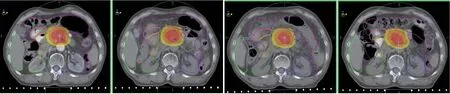
图1 某例患者原计划剂量分布图与3次验证的比较(注:该例患者验证图像中的胃肠道解剖与定位图像间差别较大。)
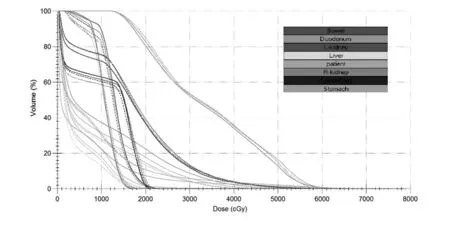
图2 剂量体积直方图比较
3 讨论
相对传统放疗,精准放疗的剂量梯度陡峭,放疗分次间的腹部脏器因体位、体重变化、胃肠蠕动及肿瘤大小等因素,导致治疗时的腹部器官解剖结构、肿瘤位置出现变化,这些变化导致肿瘤、危及器官的实际受照剂量与原计划剂量产生差异,这在胰腺癌高剂量放疗中可能影响更大。课题组之前对鼻咽癌放疗期间分次间危及器官腮腺组织变化做了深入研究,发现随着放疗次数的增加,腮腺体积逐渐缩小,受照剂量逐渐增加[4,5]。IMRT 广泛应用于胰腺癌治疗中,也使胰腺癌立体定向放疗成为可能[6~9],胰腺癌放疗不同于头颈部肿瘤,胰腺癌更适合立体定向放疗,由于肿瘤及其周围器官形状改变、呼吸运动以及摆位误差等因素影响,解剖结构及位置分次间会出现变化,而精准放疗模式下的立体定向放疗剂量梯度较大,会加重周围危及器官的损伤,尤其是胃肠道的损伤,严重时可出现出血、穿孔,甚至危及生命[10]。
因体位固定技术的不断改进和图像引导技术出现,使摆位误差明显减小[11],呼吸门控、金标追踪等技术使呼吸运动得到一定的控制[12,13],但治疗分次间解剖学变化所引起的计划照射剂量与实际剂量之间的差异仍然存在。Van der Horst 等采用放疗前千伏级锥形束CT 的影像,分析9 例胰腺癌患者放疗分次间肿瘤覆盖率差异,因肿瘤位置会发生变化,靶剂量覆盖率会明显下降,D98%从95.9%降至85.8%[14]。Loi 等观察胰腺癌放疗剂量40Gy/5F 模式下,因分次间解剖结构变化所导致的胃肠道剂量变化,发现胃肠实际剂量的D2、D5、D10 和Dmax 中位数分别增加了4.4%、2.3%、3.3%和12.0%,差异均有统计学意义[15]。
目前关于胰腺癌立体定向放疗分次放疗间腹部危及器官解剖变化及剂量学的研究罕有报道,本研究采用诊断CT 作为验证方式,较加速器自带的图像引导CT 图像清晰,更有利于危及器官的勾画。较其他报道,本研究不仅把胃肠道分开统计分析,而且也同时计算了肝、肾及脊髓在分次间的体积变化及受照剂量。胃肠道每个部位的放射敏感性是不同的,从十二指肠、胃、小肠、结肠到直肠,放射敏感性逐渐降低。十二指肠因包绕胰腺,使它成为胰腺癌放疗中最受关注的危及器官。本研究结果发现分次间十二指肠的DSI 值最低,模拟实际受照剂量在十二指肠D1cc、D5cc 分别平均增加4.2Gy 和2.7Gy,明显高于定位计划。因此,建议在胰腺癌立体定向放疗期间,检测患者腹部解剖变化,必要时修改放疗计划,以免患者接受到额外的放疗损伤。
本研究尚有些不足,因目前缺乏有效、便利的方法计算危及器官的位置,所以没有对各危及器官的位置变化做详细计算,自然无法获取其位移规律。另外,采用平均数算法模拟出实际正常器官的受照剂量参数,与真正的危及器官受照剂量仍可能出现偏差。相信变形配准技术方法的不断进步,必将解决这些难题。
