因消化道黏膜下肿物行内镜黏膜下剥离术221例临床资料分析
2021-08-10闫一帆陈宏伟
闫一帆,陈宏伟
(郑州大学附属洛阳中心医院 消化内科,河南 洛阳 471000)
消化道黏膜下肿瘤(submucosal tumor,SMT)是指起源于消化道黏膜层(黏膜肌层、黏膜下层、固有肌层)等各层的隆起性病变[1]。SMT的组织病理学复杂,绝大多数为良性病变,表现为恶性的SMT不足15%[2]。SMT在消化道不同部位发病率不同。本文通过对我院221例因SMT行内镜黏膜下剥离术(endoscopic submucosal dissection,ESD)患者的资料进行回顾性分析,了解消化道SMT在不同部位发病率,对胃肠道间质瘤及平滑肌瘤流行病学进行分析,通过术前超声内镜(endoscopic ultrasound,EUS)和术后病理比较,判断EUS符合率。
1 资料与方法
1.1 研究对象收集2015年7月至2019年9月于郑州大学附属洛阳中心医院消化内镜因消化道黏膜下肿物行ESD治疗的221例患者资料,包括胃肠道间质瘤、平滑肌瘤、脂肪瘤、神经内分泌肿瘤、囊肿、异位胰腺、梭形细胞肿瘤及其他。男110例,女111例,患者年龄范围24~81岁,其中198例术前于郑州大学附属洛阳中心医院消化内镜行EUS。根据内镜下食管分段,上段距门齿15~23 cm,下段距门齿32~40 cm;根据联合国世界卫生组织18~44岁为青年,45~60岁为中年,>60岁为老年。纳入标准:因消化道黏膜下肿物行ESD治疗。排除标准:临床资料不完整。
1.2 观察指标回顾性分析221例患者的一般资料(年龄、性别);记录该221例患者EUS的诊断及病变所在部位以及层次;对该221例ESD术后病理进行查询(转外科者查询术后病理),对病变部位及病理诊断进行记录。
1.3 统计学方法采用SPSS 18.0统计软件对数据进行分析。计数资料以频数和构成比(%)表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 SMT不同部位ESD术后病理组成不同发病部位黏膜下肿物ESD术后病理诊断构成比有差异,且病理学诊断构成比差异有统计学意义(χ2=222.7,P<0.01)。本研究发病部位以胃为主(占56.6%),其次为食管(占38.9%),结肠最少(占4.5%)。胃以胃肠道间质瘤为主,占50.4%,食管SMT以平滑肌瘤为主,占80.2%,而结肠主要是神经内分泌肿瘤,占90.0%;ESD术后病理以平滑肌瘤为主42.1%,其次为胃肠道间质瘤29.9%,脂肪瘤6.8%,神经内分泌肿瘤6.3%,梭形细胞肿瘤4.1%,异位胰腺3.6%,囊肿2.7%,乳头状瘤0.9%,其他3.6%。见表1。
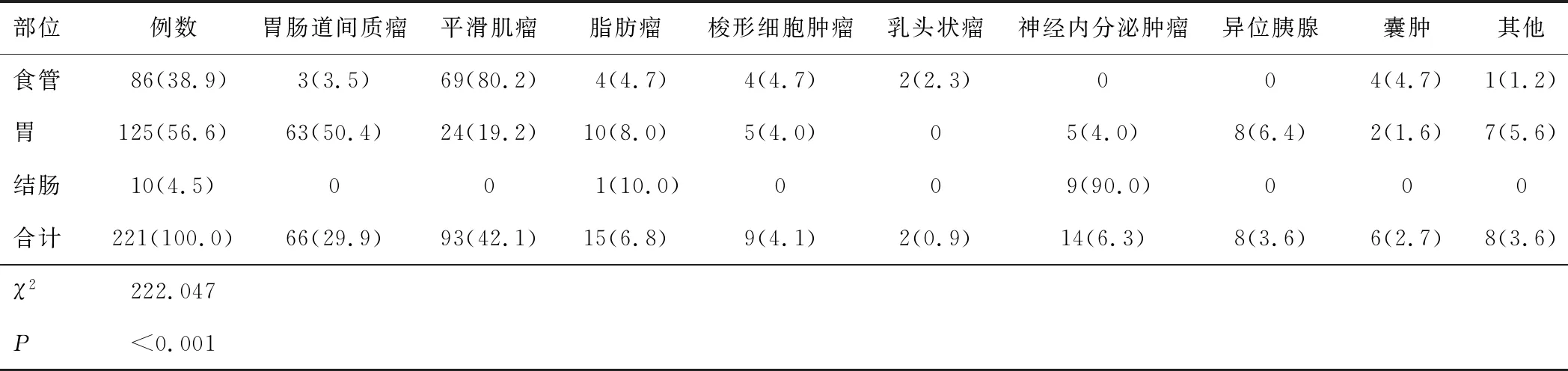
表1 不同发病部位黏膜下肿物ESD术后病理诊断构成比[n(%)]
2.2 胃肠道间质瘤不同部位年龄及性别分布不同部位胃肠道间质瘤患者性别构成比不同,但性别的构成差异无统计学意义(P>0.05)。不同部位胃肠道间质瘤患者年龄构成比不同,且年龄构成差异有统计学意义(P<0.05)。胃肠道间质瘤主要发生于>60岁(占57.6%),其次45~60岁(占33.3%),不同性别及年龄段胃肠道间质瘤最主要发病部位均是胃底。见表2。

表2 胃肠道间质瘤患者不同部位性别、年龄构成比[n(%)]
2.3 平滑肌瘤不同部位年龄及性别分布平滑肌瘤男44例,女49例,男女比例为1∶1.11;发病部位主要是食管约占74.2%(69/93),尤其是食管中段32.3%(30/93);主要发病年龄段为45~60岁(占57.0%),其次为>60岁(29.0%);<45岁发病部位主要是食管中段和下段,>60岁发病部位主要是食管上段和食管中段。见表3。

表3 平滑肌瘤患者不同部位性别、年龄构成比[n(%)]
2.4 EUS诊断黏膜下肿物符合率EUS在诊断黏膜下肿物比较敏感,但符合率有待提高,在神经内分泌肿瘤及脂肪瘤诊断符合率较高,分别为100.0%和92.3%,但对间质瘤及平滑肌瘤诊断符合率分别为70.1%和83.3%,异位胰腺诊断符合率仅为66.77%。见表4。
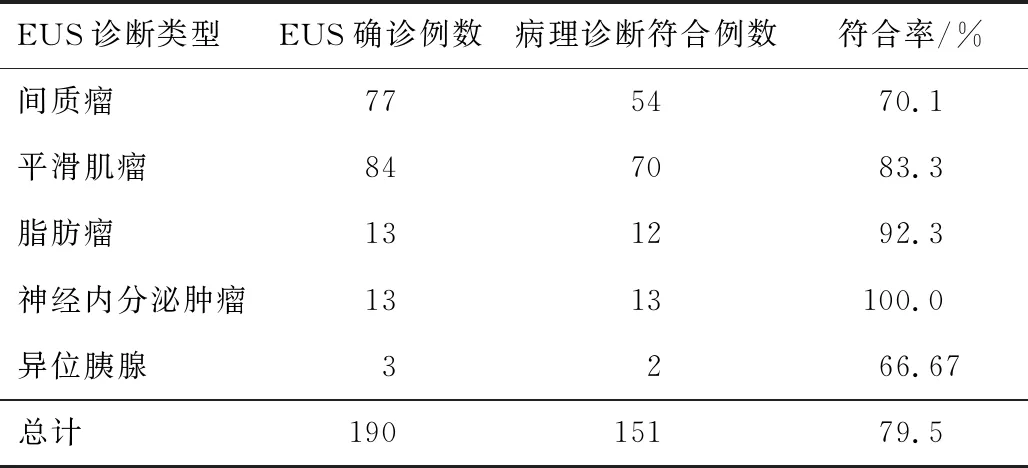
表4 EUS诊断黏膜下肿物与术后病理诊断对比(n,%)
3 讨论
SMT在消化道不同部位发病率不同。食管SMT以平滑肌瘤最常见,约占食管良性肿瘤的70%[3],且主要发生于食管中下段。消化道SMT最好发生部位是胃,本文消化道SMT胃占56.6%,与此一致。胃以胃肠道间质瘤、平滑肌瘤和异位胰腺为主[4]。 直肠中神经内分泌肿瘤最为常见[5]。数据表示一般胃镜SMT的检出率比较低,仅0.4%[6]。EUS是目前评估消化道SMT最准确的影像学方法,它可以鉴别消化道各种类型SMT,它可以帮助肿瘤定位和指导选择治疗方法[7-9]。
不同黏膜下肿物起源不同,消化道好发部位不同,EUS诊断下所在病变层次不同。胃肠道间质瘤是胃肠道最常见的间叶细胞源性肿瘤,起源于Cajal间质细胞,可发生于消化道任何部位。胃间质瘤最常见(约60%~70%),其次小肠(约20%~30%),结直肠(约5%),食管间质瘤发生率<5%[10-11]。本文间质瘤中,胃间质瘤最常见,占95.5%,食管间质瘤占4.5%,而胃间质瘤主要以胃底为主,占66.7%。因胃肠道间质瘤无特异性临床症状,易误诊为胃肠道平滑肌瘤、神经鞘瘤等[12]。胃间质瘤在EUS下一般表现为低回声均匀信号,常位于消化道固有层。当内镜医生行胃镜检查时若发现胃SMT,尤其是胃底部位,而EUS提示低回声均匀信号,且位于固有层时,首先应考虑胃间质瘤。
平滑肌瘤是起源于消化道黏膜肌层或固有肌层的良性肿瘤,大部分位于食管。在EUS表现为低回声边界清晰。本文93例食管平滑肌瘤其中69(74.2%)例来源于食管,以食管中段为主。EUS检查中78.0%起源于黏膜肌层,17.1%起源于固有肌层,4.9%起源于黏膜下层。胃镜见到食管SMT,且EUS提示病变在黏膜肌层或固有肌层,应首先考虑食管平滑肌瘤。
本文14例胃肠道神经内分泌肿瘤,其中8例来源于直肠(占57.1%),是最主要发病部位,1例来源于直乙交界,4例来源于胃体,1例来源于底体交界。在肠镜筛查中,成人直肠神经内分泌肿瘤(NET)检出率为0.05%~0.07%[13]。本文10例因结肠SMT行ESD术治疗患者中有9例是神经内分泌肿瘤,因此内镜医生在行肠镜检查中若发现黏膜下肿物尤其是直肠部位黏膜下肿物应该高度警惕神经内分泌肿瘤。
EUS是经内镜导入高频微型超声探头,通过内镜直视在消化管管腔内进行检查,避免气体、皮下脂肪和骨骼系统对超声波的干扰,获得高清晰的消化管壁及邻近器官各层结构的超声影像,被称为胃肠道内镜学中最为精确的影像技术[14]。EUS是诊断黏膜下肿物的最主要方法,能进一步诊断疾病性质,但也有局限性,它只能显示肿物的某个截面,它的诊断结果受到超声空间和组织分辨率及探测深度等限制,除此之外操作者的操作水平和解读水平都会导致误诊或诊断不清[15]。
EUS为诊断SMT提供非常大的帮助,但是和术后病理符合率相对较低。本文平滑肌瘤EUS检查符合率为83.3%,11个EUS诊断为平滑肌瘤, ESD术后病理证实5个为间质瘤,2个为食管囊肿,2个为异位胰腺,1个为贲门纤维瘤,1个为黏液腺导管扩张。间质瘤EUS诊断符合率70.1%,有21例平滑肌瘤被EUS诊断为间质瘤,ESD术后病理证实11个为间质瘤,2个为脂肪瘤,2个为异位胰腺,3个为梭形细胞肿瘤,1个为肌纤维母细胞瘤,1个为神经鞘瘤,1个为贲门平滑肌增厚。除外EUS的缺点,超声内镜医生的个人能力也是导致部分病变误诊的原因,误诊又会增加不必要的手术,给患者带来不必要的心理及经济负担。因此,应该加强EUS的学习,提高SMT的诊断率,减少误诊率。
消化道黏膜下肿物以胃肠道间质瘤及平滑肌瘤为主;胃肠道间质瘤无论性别、年龄均好发于胃底,常见于老年人;胃内黏膜下隆起性病变尤其是胃底应该考虑间质瘤可能性大,完善EUS;平滑肌瘤好发于食管,尤其食管中段,常见于中年人;目前郑州大学附属洛阳中心医院EUS诊断符合率相对较低,内镜医生应该提高EUS水平。
