茜根散加减联合泼尼松治疗阴虚火旺型原发免疫性血小板减少症疗效观察
2021-08-05周晨晨何颖颖
周晨晨,王 琥,何颖颖,宋 琴,肖 红
(安徽中医药大学第一附属医院,安徽 合肥 230031)
原发免疫性血小板减少症(primary immune thrombocytopenia,ITP)又称为特发性血小板减少性紫癜,以皮肤黏膜出血,严重时可出现内脏及颅脑出血为主要临床表现[1]。ITP发病原因未明,绝大多数ITP与免疫介导的血小板破坏相关,外周血小板计数减低,骨髓象巨核细胞数量正常或增多,表现为巨核细胞成熟障碍。ITP约占临床上出血性疾病的30%[2],任何年龄段均可发病,且随着年龄的增长发病率增高。目前西医治疗ITP的一线方案主要为糖皮质激素、丙种球蛋白,二线治疗方案包括脾切除、免疫抑制剂、重组人血小板生成素、血小板受体激动剂、利妥昔单抗、达那唑等。其中一线治疗方案中糖皮质激素存在减量后易复发,因不良反应明显而耐受性较差,因此很多患者选择中西医结合治疗。本研究选择阴虚火旺证型ITP患者,观察了中西医结合治疗与西医治疗的效果及对免疫功能的影响,现将结果报道如下。
1 资料与方法
1.1诊断标准 西医诊断标准参照《成人原发免疫性血小板减少症诊断与治疗中国专家共识(2016年版)》[1]诊断标准:至少2次血常规检查示血小板计数减少,血小板形态无异常;脾脏一般不增大;骨髓检查巨核细胞数增多或正常、有成熟障碍;须排除其他继发性血小板减少症。中医辨证标准参照《中药新药临床研究指导原则(试行)》[3]阴虚火旺证型:患者皮肤出现青紫斑点或瘀斑,时发时止,常伴鼻衄、齿衄或月经过多,颧红,心烦,口干,手足心热,或有潮热盗汗,舌质红,苔少,脉细数。
1.2纳入标准 ①符合成人ITP的诊断标准及中医阴虚火旺证的分型标准;②年龄18~65岁;③血小板计数(10~30)×109/L;④1周内未输注血小板治疗;⑤自愿参加研究,知情同意。
1.3排除标准 ①伴有颅脑出血或者其他较严重的内脏出血,需抢救的重症ITP患者;②妊娠和哺乳期妇女;③肝肾功能不全者;④合并其他严重基础疾病者;⑤不能遵医嘱,或者同时选择其他治疗者。
1.4一般资料 选取2018年1月—2020年2月在安徽中医药大学第一附属医院门诊就诊或住院的ITP患者共60例,随机分为观察组30例和对照组30例。观察组男16例,女14例;年龄19~65岁,平均39.4岁;血小板计数(10~24)×109/L,平均17.7×109/L。对照组男15例,女15例;年龄18~65岁,平均43.35岁;血小板计数(10~26)×109/L,平均18.10×109/L。2组患者性别、年龄、治疗前血小板计数比较差异无统计学意义(P均>0.05),具有可比性。本研究符合《赫尔辛基宣言》伦理学要求。
1.5治疗方法 对照组:给予泼尼松(天津天药药业股份有限公司产品,国药准字H12020689)口服,初始剂量为1 mg/(kg·d),4周后每周减量10 mg,至15 mg/d维持治疗。 观察组:在对照组激素治疗的基础上予滋阴清火、凉血止血之茜根散加减治疗,组方:茜草18 g、黄芩9 g、侧柏叶18 g、生地18 g、阿胶9 g、仙鹤草18 g、女贞子10 g、墨旱莲18 g、甘草6 g,1剂/d,上方水煎至300 mL,分早晚2次温服。 2组均以3个月为1个疗程,治疗1个疗程。2组治疗期间如出现不良反应,给予对症治疗。
1.6观察项目 ①分别于治疗前后采集患者静脉血,常规检测血小板计数,采用流式细胞仪检测T细胞亚群。②根据阴虚火旺证的证型特点,按照症状严重程度(0~3分)记录2组治疗前后中医症状积分,分值越高病情越重。③参照《成人原发免疫性血小板减少症诊治的中国专家共识(2016版)》[1]判定临床疗效。完全缓解:治疗后Plt≥100×109/L且没有出血;有效:治疗后Plt≥30×109/L并且至少比基础血小板计数增加2倍且没有出血;无效:治疗后Plt<30×109/L或者血小板计数增加不到基础值的2倍或者有出血。完全缓解+有效为总有效。
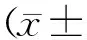
2 结 果
2.12组治疗前后血小板计数以及淋巴细胞亚群比较 治疗后2组患者的血小板计数均较治疗前明显上升(P均<0.05),2组间治疗后比较差异无统计学意义(P>0.05)。观察组治疗后CD4+较治疗前明显上升(P<0.05),CD8+较治疗前明显下降(P<0.05),对照组CD4+和CD8+均无明显变化(P均>0.05)。见表1。
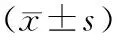
表1 2组阴虚火旺型原发免疫性血小板减少症患者治疗前后血小板计数及T淋巴细胞亚群比较
2.22组治疗前后中医症状积分比较 治疗后2组患者的中医症状积分均明显降低(P均<0.05),且观察组明显低于对照组(P<0.05)。见表2。
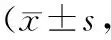
表2 2组阴虚火旺型原发免疫性血小板减少症患者治疗前后中医症状积分比较分)
2.32组临床疗效比较 治疗后,观察组的有效率为83%,对照组为73%,2组临床疗效比较差异无统计学意义(P>0.05)。见表3。

表3 2组阴虚火旺型原发免疫性血小板减少症患者治疗3个月后临床疗效比较
3 讨 论
ITP因血小板减少、血小板功能减低、血小板抗体增多等因素导致患者以出血为主要表现,出血症状严重影响患者的生活质量,甚至危及生命[4],因而增加血小板计数、改善患者出血症状为主要的治疗目的。在临床实践中糖皮质激素减量后易复发,且存在糖脂代谢紊乱、水电解质紊乱、易致骨质疏松等不良反应,甚至股骨头无菌性坏死严重不良反应,因而更多患者开始寻求中医治疗。
在传统医学中虽无原发免疫性血小板减少症此病名,但根据患者的临床表现可以归属于“葡萄疫”“发斑”“血证”等病名,当代血液病中医病名规范使用“紫癜病”[5]。紫癜病可由感受外邪、情志过极、饮食不节、劳倦过度、久病或热病等病因导致,与心、肝、脾三脏密切相关,根据中医辨证可分为血热妄行、阴虚火旺、气不摄血、瘀血阻络等几种证型。《血证论》提出“血证气盛火旺者十之八九”,《景岳全书·血证》提出“而血动之由,惟火惟气耳。故察火者,但察其有火无火,察气者,但察其气实气虚”。在临床中外源性激素属阳性,因而经激素治疗的患者多表现为阴虚火旺证,拟定滋阴降火、凉血止血为治疗原则,方选茜根散加减,方中茜草、侧柏叶、黄芩清热凉血止血,生地、阿胶滋阴养血止血,仙鹤草收敛止血,女贞子、墨旱莲滋阴凉血止血,甘草和中解毒。茜草始载于《神农本草经》,其性味苦、寒,归肝经,具有凉血止血、化瘀通经之功效,可用于血热咯血、吐血、衄血、尿血等各类出血证,有研究表明茜草可以提高血浆纤维蛋白原的含量,延长凝血酶原时间[6],而茜草酸化学合成衍生物具有免疫调节作用[7]。紫草性甘咸寒,色紫质滑,善走血分,有清热凉血、清血分热毒之功,与茜草合用,止血不留瘀,活血不伤正。综观全方,茜根散加减治疗阴虚火旺型ITP患者,滋阴、清热、宁络之功显著。
免疫功能紊乱是ITP的主要发病机制,细胞免疫以及体液免疫均参与了ITP的发病。B淋巴细胞产生抗血小板抗体需要抗原特异的T淋巴细胞协助,其中T淋巴细胞是免疫的重要环节。T淋巴细胞根据表面分化抗原的不同可分为CD4+T细胞和CD8+T细胞,CD4+T细胞是免疫应答中的主要反应细胞,CD4+T淋巴细胞在细胞因子与不同环境作用下又可分化为Th1、Th2、Treg、Th17等。CD4+/CD8+平衡维持着免疫稳定,有研究表明ITP患者血清中存在CD4+/CD8+、Th1/Th2、Treg/Th17失衡[8]。CD4+T淋巴细胞减少可导致B淋巴细胞增殖,导致血小板抗体生成增加,体内的血小板破坏增多;CD8+T淋巴细胞通过Fas/FasL凋亡机制与胞质颗粒依赖机制,通过T淋巴细胞介导的细胞毒作用直接损伤血小板,CD8+T淋巴细胞数量增多将导致血小板减少。生理情况下Th1/Th2细胞以及分泌的细胞因子处于正常平衡状态,一旦失衡机体容易出现自身免疫性疾病,在ITP的发病中Th1/Th2的平衡紊乱同样发挥着重要作用[9]。Treg细胞在维持免疫耐受以及免疫自稳态中起到重要作用,研究表明ITP患者血清Treg细胞数量下降[10];而Th17细胞在体内通过IL-17、IL-22、IL-23等细胞因子,在体内发挥着介导炎症反应以及诱发自身免疫的作用,表明ITP患者外周血Th17细胞数量上升[11-15]。
本研究结果表明,2组有效率比较无明显差异,可见糖皮质激素作为首选治疗手段,治疗效果明确。然而治疗后观察组中医症状积分明显低于对照组,可见滋阴清热、凉血止血中药联合激素治疗可以明显改善ITP患者的临床症状。观察组治疗后血清CD4+较治疗前上升,血清CD8+较治疗前下降,表明中药可调节免疫紊乱,改善细胞免疫缺陷。然而本次研究纳入的病例有限,且只选择了阴虚火旺证型,指标也仅限于T细胞亚群的分析,在今后的研究中将进一步扩大病例数量,从不同的证型以及细化T淋巴细胞亚群进行更深入的研究。
利益冲突:所有作者均声明不存在利益冲突。
