腹腔镜下根治性膀胱切除原位新膀胱术经腹膜外与经腹腔途径治疗膀胱癌的疗效分析
2021-07-30朱冠群张玉莲张宗亮王振林尹心宝隋元明李雪禹牛海涛
李 晨,朱冠群,张玉莲,赵 凯,张宗亮,王振林,尹心宝,隋元明,李雪禹,牛海涛,王 科
(青岛大学附属医院泌尿外科,山东青岛 266555)
根治性膀胱切除术是治疗肌层浸润性和复发性非肌层浸润性膀胱癌的标准治疗方式,原位新膀胱术在保护肾功能、肿瘤控制方面疗效满意,并且无腹壁造口,身体外形美观,但术后住院时间长、并发症发生率高,影响患者的生活质量。1999年KULKARNI等[1]首次报道了腹膜外根治性膀胱切除术,可减少对腹腔脏器的影响、降低肠梗阻发生率,使尿漏或肠漏引起的腹膜炎局限化、减少淋巴结清扫后狭长弯曲的髂外动脉造成肠道崁顿风险等优点。
以往报道的腹膜外根治性膀胱切除原位新膀胱术多为开放术式,创伤较大,随着泌尿外科微创技术的进步,我们总结之前的经验,2018年4月至2020年7月采用腹腔镜行腹膜外根治性膀胱切除原位新膀胱术治疗48例膀胱癌,比较围手术期及术后短期随访的相关数据,探讨经腹膜外途径和经腹途径的临床疗效。
1 资料与方法
1.1 患者的一般资料本研究共纳入48例本院住院患者,男36例(75%),女12例(25%);年龄45~73岁,平均(61.95±7.39)岁;体质指数(body mass index,BMI)(23.96±3.75)。根据手术方式将其分为经腹膜外途径13例和经腹途径35例。两组患者的一般资料见表1。所有患者术前行常规检查、诊断性电切以及泌尿系增强CT造影检查,术前均未接受系统化疗或者局部放疗。21例患者既往行经尿道膀胱肿瘤电切术后复发,曾接受6周~10个月膀胱灌注化疗。术前3 d口服抗生素,术前1 d口服复方聚乙二醇电解质散,术前晚10点口服400 mL、术晨5点口服200 mL麦芽糖糊精能量液,除患者排便不畅,不常规行清洁灌肠。
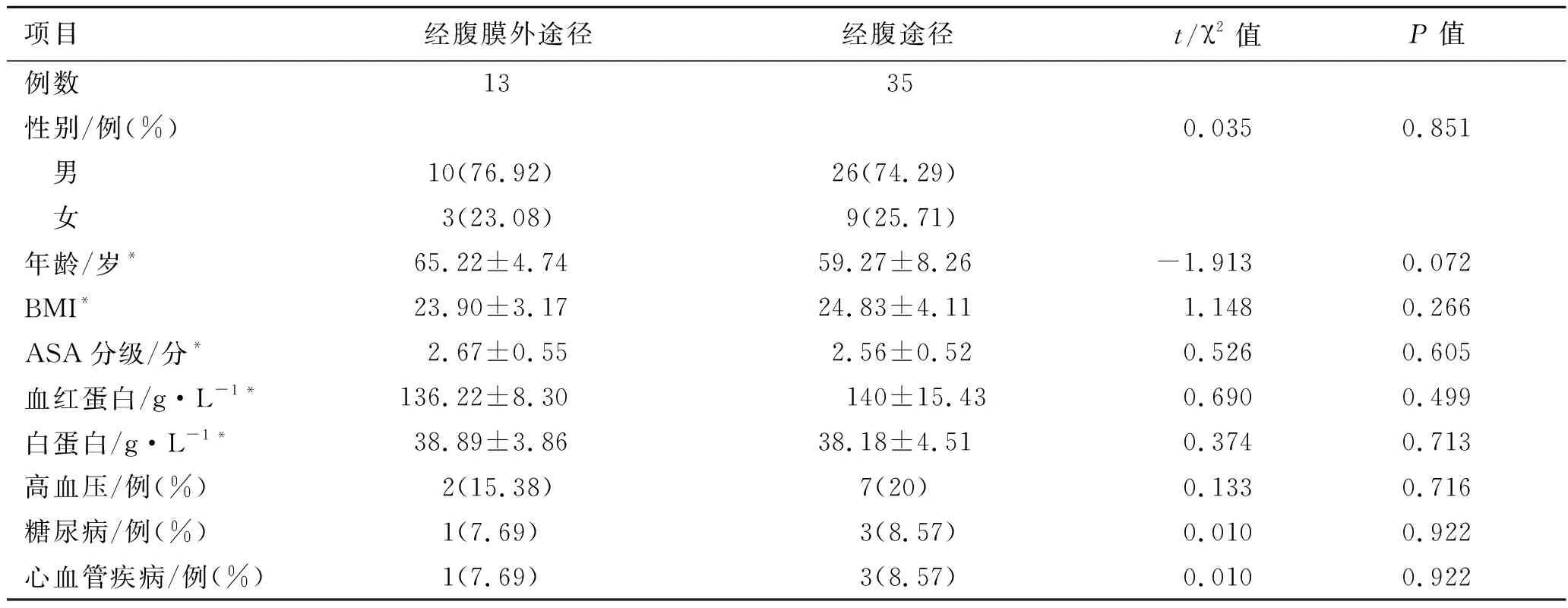
表1 患者的一般资料
1.2 手术方法
1.2.1经腹膜外途径(男性为例) 麻醉生效后取平卧位,臀部垫高,头低脚高15°。采用五点穿刺通道。取脐下正中纵行切口长约4 cm进入腹直肌后间隙(图1A),置入气囊扩张器,注气750 mL扩张腹膜外间隙,手指引导下于脐下一横指双侧腹直肌外侧缘分别置入12、10 mm Trocar,缝合切口、建立人工气腹,分别于左、右髂前上棘内上方5 cm处置入5 mm Trocar。沿膀胱颈部外侧向上分离腹膜与髂外血管间隙,游离精索,将输精管和精索血管分别结扎、切断(图1B),游离扩大髂窝间隙(图1C)。沿切断的右侧输精管向内下方游离腹膜,暴露髂内动脉,充分游离并离断脐动脉(图1D),继续向下游离并切断部分膀胱后外侧韧带(图1E),向内轻推腹膜,游离输尿管(图1F)。提起输精管断端,沿输精管腹膜间隙游离至精囊,继续于精囊腺与腹膜间隙游离,切断剩余的膀胱后外侧韧带。同样处理左侧,于精囊腺后方左右两侧游离会师。切断脐正中韧带和两侧脐外侧韧带,提起膀胱底部并下压腹膜,于膀胱外脂肪组织与腹膜间隙游离至精囊后方(图1G)。切开狄氏筋膜,并游离狄氏筋膜间隙。切开两侧盆侧筋膜,双极电凝阴茎背深静脉复合体并离断(图1H),切断两侧前列腺侧韧带,紧贴前列腺尖部离断尿道,标记并离断双侧输尿管(图1I),将标本放入标本袋并悬挂固定,行标准淋巴结清扫[1]。在右侧髂血管上方切开腹膜4 cm,切除阑尾(图1J)。距回盲部15~20 cm用4-0可吸收线标志回肠并体外固定。消除气腹,于下腹正中切口拖出目标回肠。截取45 cm回肠段,用肠道吻合器恢复肠道连续性,体外制作U形贮尿囊(图1K与贮尿囊末端口)。双侧输尿管分别与输入袢肠管端端吻合,输尿管留置单-J管,经贮尿囊壁引出并固定。肠道回纳腹腔,贮尿囊纳入腹膜外盆腔,关闭腹壁重新建立人工气腹,将贮尿囊底部与尿道残端吻合。注水后检查贮尿囊及吻合口是否漏尿,将单-J管从腹壁引出并固定。于贮尿囊肠系膜周围以可吸收线单纯连续缝合腹膜。Trocar转入腹腔,镜下检查肠管及新膀胱系膜周围密闭性,必要时间断缝合腹膜以增加腹膜密闭性(图1L)。于右侧12 cm Trocar切口放置腹腔引流管1根,并于两侧5 cm Trocar切口放置2根盆腔负压吸引管。
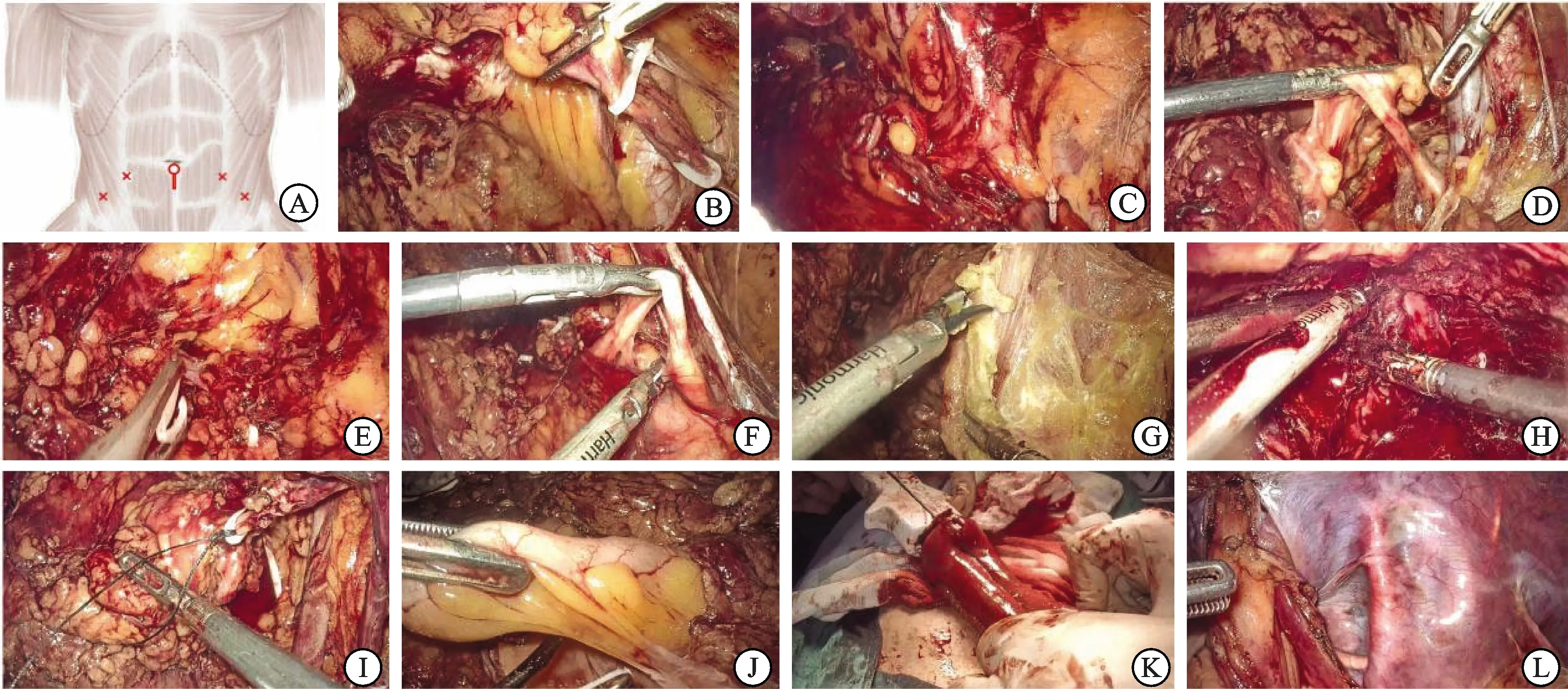
A:穿刺点;B离断精索;C:扩大髂窝间隙;D:离断脐动脉;E:离断膀胱后外侧韧带;F:游离输尿管;G:分离腹膜与膀胱顶壁;H:离断阴茎背深静脉复合体;I:标记并离断输尿管;J:切断阑尾;K:制作U形膀胱;L:检查腹膜完整性。
1.2.2经腹腔途径 该途径手术方式与之前文献报道相似[3],新膀胱制作与输尿管、尿道吻合同前文所述。
1.3 观察指标包括手术时间、术中失血量、血红蛋白、白蛋白、术后病理分期、清扫淋巴结数目、淋巴结阳性率、切缘阳性率、术后90 d内并发症(按Clavien-Dindo评分系统分级)、肠道功能恢复时间、术后住院天数、住院费用。
2 结 果
2.1 两组患者围手术期结果及术后病理分期手术均成功完成,无中转开放。两组在手术时间、术中失血量、术后血红蛋白、白蛋白、淋巴结清扫数、淋巴结阳性率、切缘阳性率、术后病理分期、住院费用等方面差异无统计学意义(P>0.05),在术后住院时间、术后肠道功能恢复时间差异具有统计学意义(P<0.05)。见表2。
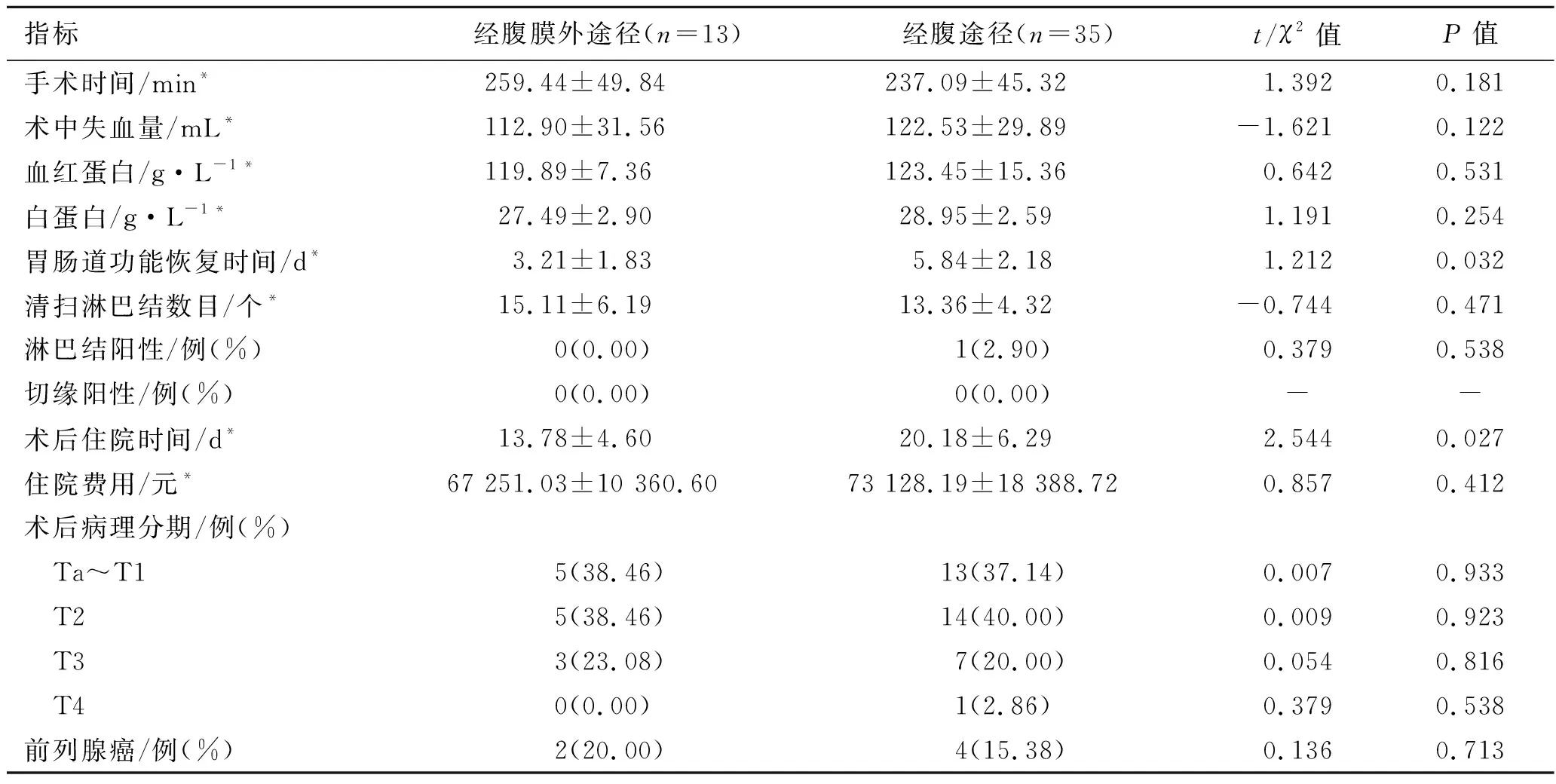
表2 两组患者围手术数据及术后病理分期
2.2 两组术后90 d内并发症术后90 d并发症发生情况见表3。35例经腹途径组患者中:3例发生3级术后并发症;1例术后78 d发生新膀胱回肠瘘,行新膀胱回肠瘘修补术;1例术后30 d双侧输尿管新膀胱吻合口狭窄,行经皮双侧输尿管球囊扩张术;1例术后62 d左侧输尿管狭窄,行输尿管支架置入术。经腹膜外途径组15例中1例术后65 d发现左侧输尿管狭窄,行腹腔镜下回肠代输尿管术;1例术后80 d发生右侧盆腔淋巴囊肿,行超声引导下盆腔穿刺引流术。
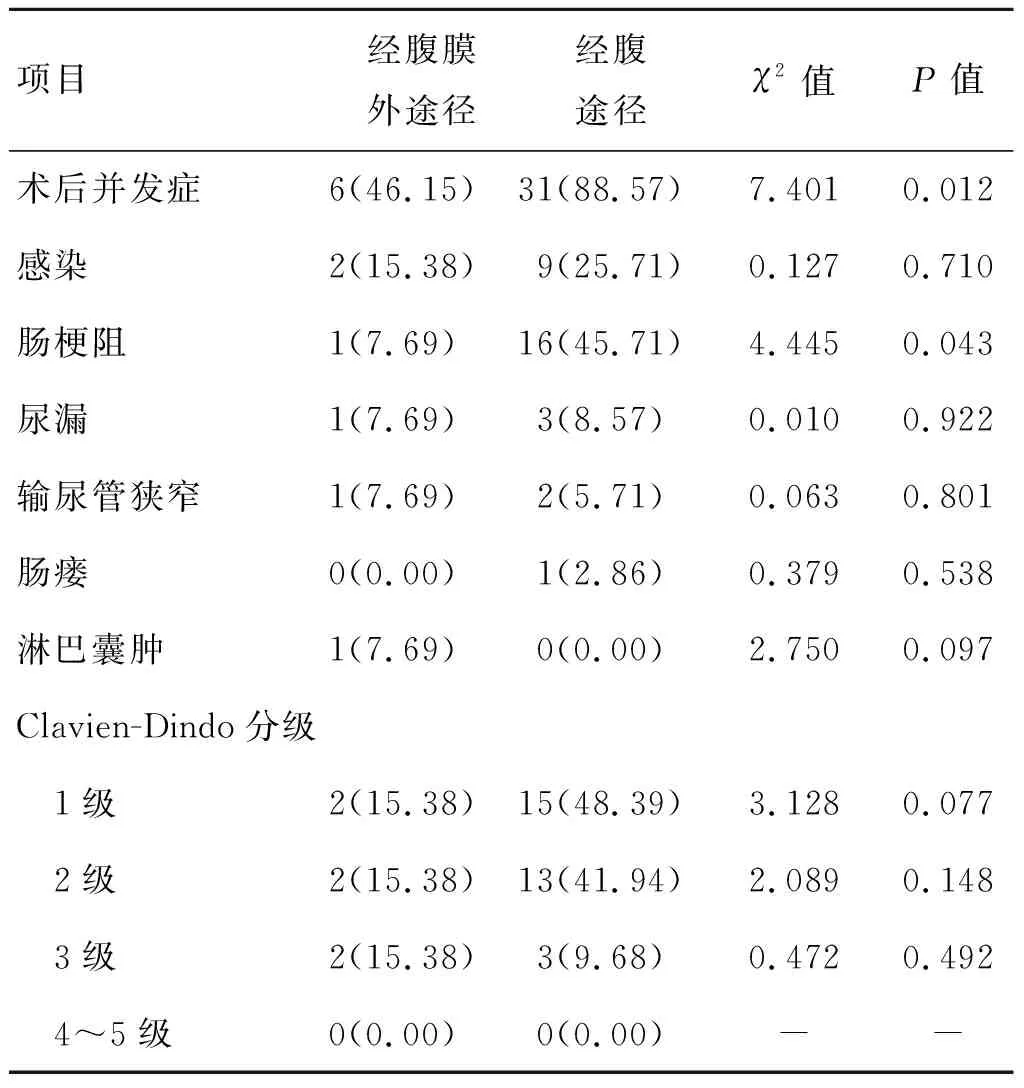
表3 两组患者术后90 d内并发症发生情况比较 [例(%)]
3 讨 论
根治性膀胱切除术的适应证包括肌层浸润性膀胱癌(muscle-invasive bladder cancer,MIBC)T2-T4a、N0-Nx、M0[4]、复发和高风险非肌层浸润性膀胱癌及广泛的乳头状病变等。根治性膀胱切除术分为开放手术及腹腔镜手术,腹腔镜手术与开放手术的长期生存率相似[5],腹腔镜手术在术后整体并发症、输血、阿片类镇痛药使用量、术中失血量以及术后住院时间均优于开放术式,但手术时间较长[6]。随着泌尿外科微创技术的长足进步,并且由于本研究术者手术经验丰富、以及肠道吻合器的使用等因素的影响,使得本研究手术时间(平均约248 min)与之前文献报道的开放性原位新膀胱术平均手术时间321 min、以及腹腔镜根治性膀胱切除原位新膀胱术平均手术时间326 min比较已大幅缩短[7],降低了手术时间过长所致的并发症发生率。
原位新膀胱术患者身体外形美观,不需长期佩戴尿袋,使得原位新膀胱术成为一些医疗机构首选的尿流改道方式[8],但伴随而来的尿流改道相关的术后并发症会降低患者的生活质量。腹腔镜手术降低了患者术后并发症的发生率,但根治性膀胱切除术目前依然存在术后并发症发生率高、围手术期死亡率高等不足[9]。肠梗阻是经腹途径常见的术后早期并发症[10],MAFFEZZINI等[11]认为储尿囊的腹膜外化可以降低术后肠道并发症的发生率。有关研究发现腹膜外回肠代膀胱术保护了腹膜完整性及正常生理功能,减少腹腔脏器间互相粘连的诱因及术后疼痛,有助于术后肠道功能恢复并且减少住院时间。
1999年KULKARNI[1]首次报道了一种逆行切除前列腺膀胱的根治性膀胱切除术,该术式依靠精细的解剖通过脐下小切口完全腹膜外切除,使肠道远离术野。JENTZMIK等[12]对比了经腹腔途径与经腹膜外途径的开放性根治性膀胱切除原位新膀胱术的疗效,认为经腹膜外途径显著降低了术后肠梗阻的发生率,但术后淋巴结囊肿的发生率较高,本研究总结前者经验,于盆腔放置2根引流管负压吸引,使得两种手术途径的淋巴囊肿发生率无明显差异。ZHAO等[13]比较了开放性腹膜外根治性膀胱切除术与腹腔镜下根治性膀胱切除术,两组得到了相似的肿瘤学控制效果,在围手术期输血率、术后排气时间、术后液体摄入时间、阿片类药物使用量及术后并发症发生率方面无明显差异,并推测腹腔镜下腹膜外根治性膀胱切除术可以改善术后结局,我们认为腹膜外根治性膀胱切除原位新膀胱术适用于生存预期较长的患者,应谨慎用于膀胱肿瘤位于膀胱顶壁的病例,若膀胱肿瘤靠近膀胱顶壁,可在术中切除部分膀胱顶壁的腹膜,再将剩余的腹膜缝合。此次研究中3例术后病理分期为T3的患者膀胱肿瘤均未位于膀胱顶壁。本研究通过对比腹腔镜下经腹途径与经腹膜外途径的根治性膀胱切除原位新膀胱术,得出经腹膜外途径可以减少患者术后住院时间,降低术后肠梗阻及总体并发症的发生,加快胃肠道功能恢复速度,并且未明显增加手术时间,以往认为经腹膜外途径由于空间狭小会对淋巴结清扫造成困难,但本研究得出两组淋巴结清扫数目无明显差异。
原位新膀胱术由于回肠作为储尿囊失去正常的膀胱排尿反射,并且新膀胱不能够提供持久、有效的膀胱内压力,患者需要增加腹压才能将尿液排出。蔡可可等[14]研究发现:腹膜外原位新膀胱仅需要相对较低的腹压就能够将尿液排出,当患者通过增加腹压排尿时,压力能够更好地通过腹膜传递到新膀胱,从而增加尿流率,腹膜外原位膀胱术后患者排尿通畅,储尿期和排尿期膀胱内压力安全,控尿功能接近于正常生理特征[14]。
本研究1例行腹膜外原位新膀胱术的患者,术后3月复查发现左侧输尿管吻合口狭窄,狭窄段长约5 cm,行腹腔镜下回肠代输尿管术,腹膜外途径明显减少肠管、脏器、腹壁之间的粘连程度,腹膜外途径可以减少术中操作、尿性囊肿及术后早期尿液从未完全愈合的新膀胱漏出对肠道的影响;新膀胱处于相对独立的空间,减少了与腹腔脏器的相互影响,使术后并发症局限化,并且为可能存在的二次手术创造有利条件。
综上所述,我们认为腹腔镜下腹膜外根治性膀胱切除原位新膀胱术可以降低术后并发症发生率,缩短住院时间,加快患者康复,且具有一定的安全性,特别适用于早期膀胱癌的患者,但仍需长期大量的研究来进一步验证该术式的肿瘤学结果。
