新生儿红斑狼疮15例临床分析及文献回顾
2021-07-28尹瑞瑞张芙蓉
王 静,尹瑞瑞,张芙蓉
新生儿红斑狼疮 (neonatal lupus erythematosus,NLE)是一种少见的累及胎儿和新生儿的获得性自身免疫性疾病[1],由 McCuistion和Schoch[2]于1954年首次报道,常表现为皮肤环形红斑和(或)先天性心脏传导阻滞。有关此病的临床特点及预后情况,国内外大样本的研究仍较少。本文回顾性分析徐州市儿童医院皮肤科15例新生儿红斑狼疮患儿的临床特征、治疗及随访情况,并进行文献回顾,加强对该病的认识,为新生儿红斑狼疮早期准确的诊治提供临床依据。
1 资料与方法
1.1 病例收集
收集近5年来就诊于徐州市儿童医院皮肤科的15例NLE患儿临床资料,详细记录就诊时间、患儿皮损出现及消退时间、母婴病史、临床表现、心电图、心脏彩超、实验室检查(血常规、肝肾功能、自身抗体)等一般资料。嘱患儿每3个月复诊1次,记录患儿皮肤及系统治疗及恢复情况。
1.2 诊断标准
①新生儿出现先天性心脏传导阻滞,同时伴有母亲或(和)新生儿SSA抗体和(或)SSB抗体阳性;②新生儿出现经皮肤科专家和(或)组织病理学确定与NLE相关的皮肤损害,同时伴有母亲或(和)新生儿SSA抗体和(或)SSB抗体阳性。满足上述任何一条即可诊断为NLE[1]。
2 结果
2.1 一般情况
15例患儿中男4例,女11例,男女比例为1:2.75;就诊年龄8 d~3个月;15例患儿母亲中有4例确诊为干燥综合征,11例无任何不适。
2.2 临床表现
皮肤表现:本组患儿皮损类型可分为两型,即环状水肿性红斑型(13例)和脂溢性皮炎型(2例)。皮损位于头面部14例,其次非暴露部位:躯干部3例,足跖4例,双侧腹股沟区1例。皮损主要表现见图1~图3。脏器受累:无脏器受累6例,7例出现血液系统受累,表现为轻到中度贫血;4例出现肝转氨酶轻到中度升高;3例出现心脏受累,其中1例为窦性心动过缓,完全左束支传导阻滞;1例房间隔缺损;1例卵圆孔未闭。
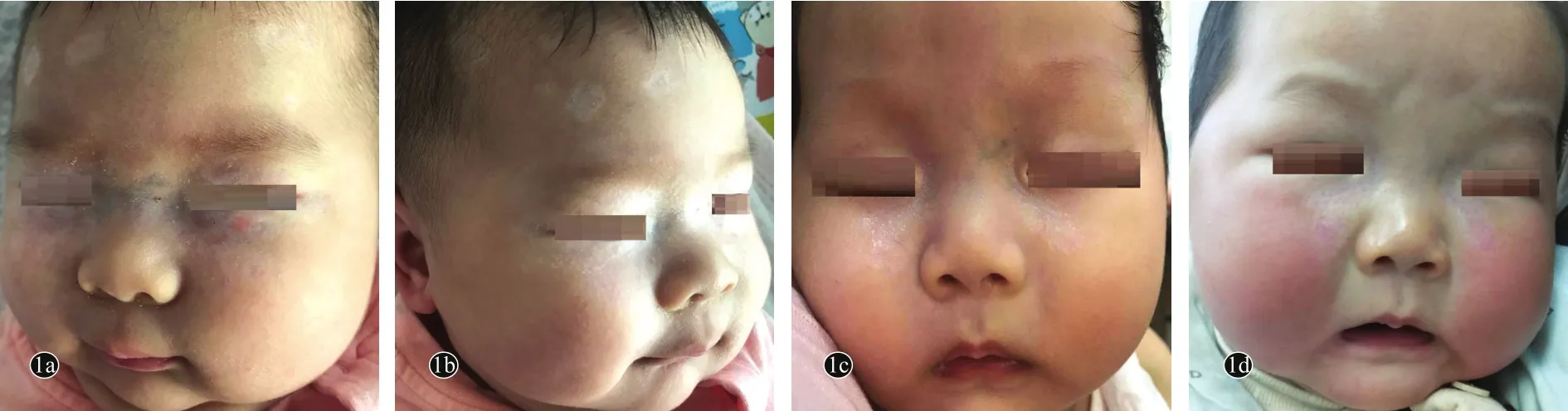
图1 新生儿红斑狼疮患儿面部皮损(脂溢性皮炎型)
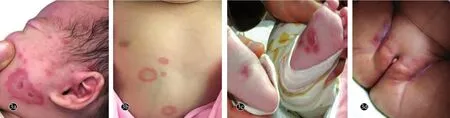
图3 新生儿红斑狼疮患儿面部、躯干、会阴部、足跖皮损(环状水肿性红斑型)
2.3 实验室检查
所有患儿抗核抗体(ANA)均阳性,比值1:100~1:1 600,单纯抗Ro/SSA抗体阳性7例,单纯抗La/SSB抗体阳性4例,同时出现抗Ro/SSA、抗La/SSB抗体阳性4例,1例抗Sm阳性。所有患儿梅毒血清学检查均阴性,真菌镜检阴性。15例患儿母亲ANA均阳性,抗体滴度呈现不同程度的升高,同时伴有抗Ro/SSA抗体和(或)抗La/SSB抗体阳性(表1)。

表1 15例新生儿红斑狼疮患儿及母亲临床表现及抗体检查
2.4 治疗及随访
所有患儿皮损给予弱效糖皮质激素软膏联合多磺酸粘多糖乳膏(喜辽妥)外用治疗,并嘱避免日晒,在6个月~1.5年均达到了治愈。部分患儿继发色素沉着、色素减退、皮肤轻度萎缩等。2例脂溢性皮炎型患儿皮损消退时间均>1岁,1例患儿在1岁随诊时面部皮损痊愈后出现了口唇的毛细血管扩张。在目前随访的2~5年,4例干燥综合征母亲在外院接受口服药物治疗,病情控制良好。所有患儿及无症状NLE母亲均未发生其他系统性自身免疫病,但经复查有部分NLE母亲ANA滴度仍未降至正常,继续跟踪随访中。系统治疗:1例患儿窦性心动过缓、完全左束支传导阻滞,转心内科治疗,目前患儿2岁,一直口服地高辛维持治疗;7例轻中度贫血患儿,给予口服药物;4例肝功能异常患儿在保肝治疗后转氨酶均恢复正常水平。

图2 新生儿红斑狼疮患儿面部皮损(环状水肿性红斑型)
3 讨论
目前认为NLE是一种发生在婴儿的亚急性皮肤红斑狼疮,其发病率有种族差异性,美国为1/2万,我国的发病率尚未见报道。NLE好发于女性患儿,本研究中男女之比值为1: 2.75。
NLE的皮肤损害多样化,皮损形态有靶型水肿性红斑、紫癜、水疱、细碎鳞屑、皮肤萎缩、毛细血管扩张等,好发于面部,尤其是眶周部位。光敏感在NLE中非常普遍,NLE可表现为短暂日晒后累及生殖器和足跖的非典型靶样皮损,表明紫外线照射可使NLE皮损进一步加重,尽管皮损通常分布在曝光部位,但紫外线照射对皮肤NLE的形成并不是必需的因素[3]。然而太阳的暴露与NLE皮损发生的关系仍然是NLE的一个独特表现。皮损可以在出生时即存在,本研究即有1例患儿皮损仅位于足跖非曝光部位。既往报道的NLE多表现为水肿性红斑,本研究中有13例患儿均为此型。但有2例患儿就诊时表现为红斑及油腻性鳞屑,外院多次误诊为湿疹,笔者将之命名为脂溢性皮炎型,在以往文献未见报道。此型患儿皮损早期表现为红斑鳞屑,类似脂溢性皮炎的表现,但仔细检查发现伴有皮肤萎缩和色素减退。随诊发现此型皮损不易消退,1岁后仍表现出明显的瘢痕及色素异常。红斑水肿性皮损消退后部分患儿遗留毛细血管扩张,一般没有瘢痕,但脂溢性皮炎型可能存在瘢痕和色素异常。皮损经治疗后均在6个月~1.5岁以内消退。部分患儿皮损消退后遗留色素沉着、色素减退和皮肤轻度萎缩等。有报道表明这种NLE后期出现的皮肤后遗表现可能会长期存在[4]。
NLE最严重的并发症是心脏损害,美国的发生率约为60%[2],而我国心脏损害仅为12.61%[5],这种差异性可能是由于我国自身抗体检测尚未纳入常规产检范围[6]。NLE心脏病变病死率较高,在美国病死率约为20%,大约2/3的患儿需要安装起搏器。本研究中只发现1例并发窦性心动过缓及房室传导阻滞患儿,家长拒绝安装起搏器,一直口服地高辛维持治疗,现仍在继续随访中。严重的并发症除了心脏传导阻滞外,也有一些罕见的并发症报道,如新生儿红斑狼疮患儿并发广泛性主动脉瘤、单侧胸大肌萎缩[7,8]。也有报道NLE患儿同时出现了自身免疫性耳聋[9],这些罕见的并发症也表明NLE发病机制的复杂性。本研究中并发房室传导阻滞的患儿仅表现为足底散在红斑,而3例严重皮肤损害的患儿系统并未出现严重的并发症。杜甜甜等[10]报道1例全身多发皮损的NLE患儿亦未出现系统性损害,表明皮损的严重程度与患儿的脏器损害程度并没有呈现一定的关联性。
目前与NLE相关的抗体主要为抗SSA和抗SSB抗体,也有抗U1-RNP抗体、Ro52抗体的相关报道。本组患儿中仍以SSA和SSB抗体阳性为主,研究发现所有非暴露部位皮损和脂溢性皮炎型的患儿均出现了抗SSA抗体阳性伴或不伴抗SSB抗体阳性,由此推测脂溢性皮炎型和非暴露部位的患儿皮肤表现与抗SSA抗体相关性更密切。国外文献报道261例NLE患儿皮肤的表现与抗SSB抗体水平的升高有关[11],该文献没有具体说明不同的部位是否存在一定的抗体差异性。由于本研究例数较少,不同类型、部位的皮肤表现与抗体的相关性仍值得进一步研究。有文献表明引起组织损伤的内耳感觉上皮细胞和内皮细胞的自身抗体与抗SSA抗体有交叉反应,推测抗SSA抗体引起内耳损害的发病机制可为NLE的发病机制提供重要线索[9]。
NLE需要与湿疹、荨麻疹、体癣、先天性梅毒、多形红斑、Stevens-Johnson综合征(SJS)、先天性大疱表皮松解症、金黄色葡萄球菌烫伤样皮肤综合征等鉴别[12-14]。有文献报道NLE的皮肤表现为SJS,即SJS样红斑红斑狼疮(LE),原因可能是由LE自身抗体介导引起基底细胞破坏和角质形成细胞凋亡,而不同于真正的SJS发病机制[15]。也有报道NLE的皮肤表现被误诊为Sweet综合征[16]。
由于该病的病程比较短,部分患儿很容易被忽视,或由于该病临床认识不足出现了部分漏诊、误诊,且目前我国自身抗体检测尚未纳入常规产检范围,NLE在我国的发病率可能会更高。因此提倡在我国对自身抗体检测纳入孕妇常规产检及对高危患者孕16~28周每周检查胎儿超声心动图,早发现早干预是至关重要且有效的。确定NLE风险患儿和对有风险因素的孕妇进行充分筛查必将是一项包括皮肤科、新生儿科、产科、心脏科、儿科、风湿科等多学科协作的工作,明确诊断后应终生随访。
