麻醉深度指数用于全麻甲状腺癌根治术期间麻醉深度监测的应用效果
2021-07-23卢亚男纪玮玮张璐璐刘伟
卢亚男,纪玮玮,张璐璐,刘伟
(南京鼓楼医院集团宿迁医院 麻醉科,江苏 宿迁 223800)
0 引言
在临床治疗工作中,手术治疗是比较常见的治疗措施,对于手术患者来说,麻醉是比较重要的内容,大部分操作是针对患者神经系统与呼吸循环系统实施,由于这两项机体系统与患者的生命安全联系比较紧密,如果在麻醉期间发生疏漏可能会威胁到患者的生命安全,为此需要做好麻醉深度监测工作[1]。传统麻醉当中,麻醉师是根据患者生命体征与自身经验调整麻醉药物使用剂量,具有一定的“盲目”性,不能充分保证患者的麻醉有效性与安全性。麻醉深度监测的目的有两方面,一方面是保证患者生命安全,另一方面则可根据麻醉深度情况合理调整麻醉药物使用剂量,稳定患者生命体征,避免出现深度麻醉或麻醉深度不足等情况,保证患者的麻醉安全性[2]。麻醉深度指数能够反映出麻醉深度的监测指标,能让患者在围手术期保持生命体征平稳,提升患者的麻醉安全性。本文主要以我院收治的80例甲状腺癌根治术患者作为研究样本,对患者实施麻醉深度指数,分析其监测效果,报道如下。
1 资料与方法
1.1 一般资料。选取2018年1月至2020年12月南京鼓楼医院集团宿迁医院接受治疗的甲状腺癌根治术患者80例作为研究对象,患者均需要接受全麻手术治疗,将样本经双盲法均分为实验组与参照组,每组各40例。实验组男19例,女21例;年龄22~65岁,平均(42.46±3.04)岁;ASA I级有23例,ASA II级有17例。参照组男17例,女23例;年龄22~65岁,平均(42.02±3.42)岁;ASA I级有22例,ASA II级有18例。经患者的一般资料对比分析结果为P>0.05,说明可进行对比研究。纳入标准:所有患者均需要接受全身麻醉甲状腺癌根治术,且满足手术指征;知晓研究内容且签署同意书;获得医学伦理委员会批准。排除标准:过度肥胖;年龄超过65周岁者;合并有恶性疾病性质者;合并有癫痫病史;脑电图异常者。
1.2 方法。麻醉方法:所有患者均需要接受全身麻醉方法,进入手术室前0.5 h予以患者阿托品肌肉注射,注射剂量为0.5 mg,或者予以患者1 mg盐酸戊乙奎醚肌肉注射;进入手术室之后需及时为患者开通静脉通道,麻醉诱导给予丙泊酚,舒芬太尼,顺苯磺酸阿曲库铵,药物使用剂量分别为2 mg/kg、0.5 μg/kg、0.15 mg/kg,3 min后经口气管插管,机械通气,将患者的呼吸频率设定为12~20次/min,潮气量设定为8~10 mL/kg;插管成功后立即给予持续静脉输注丙泊酚5~8 mg/(kg· h)、瑞芬太尼1~2 μg/(kg·h)维持麻醉,间断静脉注射顺苯磺阿曲库铵维持肌松。可结合患者实际情况酌情予以其他麻醉辅助药物。手术结束前30 min停止肌松药,待自主呼吸恢复后给予拮抗肌松药,两组手术完成后立即停止麻醉用药。麻醉监测:参照组患者由麻醉医生根据自身经验评价患者的麻醉深度,并据此合理调整麻醉药物的使用剂量。实验组患者则应用麻醉深度指数进行麻醉深度监测,应用的仪器为浙江普可医疗技术有限公司提供的麻醉深度监测仪,型号为ConView YY-106,对患者大脑麻醉深度进行监测,首先需要连接相应的电极,在患者相应的部位使用干布进行局部皮肤清洁,主要是将角质层与油脂层去除,而后需要连接麻醉深度检测仪与电源,常规监测患者的心率、血压等生命体征变化情况,记录患者不同时间段血流动力学变化情况、生命体征变化情况以及麻醉深度指数,根据监测结果合理调整麻醉药物的使用剂量。
1.3 研究指标。比较两组患者麻醉药物使用量与术后苏醒时间、不同时间段患者的心率、血压水平变化(插管前1 min、插管后3 min、手术刺激最强时、拔管前)、患者的警觉/镇静评分。采用常规方式监测患者的心率与血压变化情况,在麻醉诱导期间需要每20 s记录1次患者的CSI,并进行、患者的警觉/镇静评分。
1.4 数据处理。数据应用SPSS 21.0分析,计量数据采用(±s)表示,采用t检验,P<0.05表明有统计学意义。
2 结果
2.1 比较患者的麻醉药物使用量与术后苏醒时间。相比于参照组患者的麻醉药物使用量,实验组比较低(P<0.05);实验组相比于参照组的术后苏醒时间明显较短(P<0.05)。见表1。
表1 两组患者麻醉药物使用剂量与术后苏醒时间对比(±s)
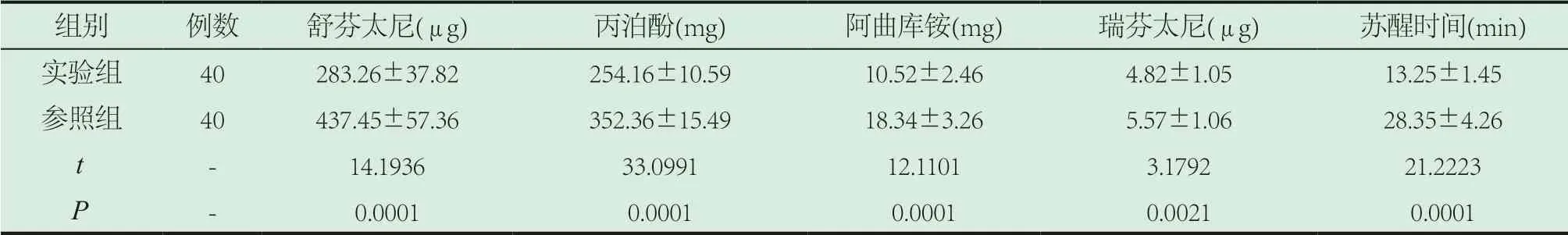
表1 两组患者麻醉药物使用剂量与术后苏醒时间对比(±s)
组别 例数 舒芬太尼(μg) 丙泊酚(mg) 阿曲库铵(mg) 瑞芬太尼(μg) 苏醒时间(min)实验组 40 283.26±37.82 254.16±10.59 10.52±2.46 4.82±1.05 13.25±1.45参照组 40 437.45±57.36 352.36±15.49 18.34±3.26 5.57±1.06 28.35±4.26 t - 14.1936 33.0991 12.1101 3.1792 21.2223 P - 0.0001 0.0001 0.0001 0.0021 0.0001
2.2 比较患者不同时间点生命体征变化情况。两组患者的生命体征指标在插管前1 min、插管后3 min并无明显差异(P>0.05);实验组患者拔管前的生命体征指标、手术刺激最强时心率指标相比于参照组低(P<0.05);实验组患者在手术刺激最强时血压水平相比于参照组高,参照组患者出现低血压症状(P<0.05)。数据见表2。
表2 患者不同时间点生命体征变化情况对比(±s)

表2 患者不同时间点生命体征变化情况对比(±s)
注:*与参照组相比无意义(P>0.05);#:与参照组相比有意义。
组别 心率(次/min) 舒张压(mmHg) 收缩压(mmHg)实验组 参照组 实验组 参照组 实验组 参照组插管前1min 75.35±12.52* 75.46±12.49 78.35±11.35* 78.51±11.69 126.35±15.36* 126.57±15.39插管后3min 71.52±13.35* 71.59±12.25 76.28±13.20* 76.45±13.29 117.26±10.36* 118.24±13.25手术刺激最强时 72.35±6.39# 79.54±12.29 69.52±15.26# 49.32±12.52 116.35±14.29# 100.08±19.25拔管前 79.59±14.52# 95.45±14.35 74.25±12.45# 80.66±10.57 121.51±15.35# 136.92±17.51
2.3 比较两组患者的警觉/镇静评分。两组患者的CSI会随着警觉/镇静评分下降而不断下降(P<0.05);患者的MAP水平虽然有所下降,但是相邻警觉/镇静评分之间比较仅仅在3分与2分时下降有统计学意义(P<0.05);从HR方面上看,各级警觉/镇静评分比较差异无意义(P>0.05)。具体数据可见表3。
表3 比较两组患者的警觉/镇静评分(±s)

表3 比较两组患者的警觉/镇静评分(±s)
注:#与参照组相比有意义。
分值 SI MAP(mmHg) R(次/min)实验组 参照组 实验组 参照组 实验组 参照组0 42.63±8.15# 45.35±9.61 82.62±9.48 82.15±9.38 78.56±9.62 78.62±9.49 1 50.36±9.62 51.27±5.49 84.27±7.62 84.18±7.45 79.27±8.63 79.36±8.44 2 60.81±8.26 61.24±7.29 87.61±8.45# 84.22±7.39 79.57±6.29 79.51±6.82 66.38±6.39 68.34±7.27 88.27±3.37# 85.22±3.61 75.15±8.62 75.18±7.15 4 82.45±6.38 83.62±6.37 91.72±7.15 91.48±7.19 77.37±7.16 78.36±7.18 5 94.57±3.62 95.48±2.71 91.82±6.37 91.57±8.37 78.39±8.49 77.24±8.37 3
3 讨论
对于全麻手术患者来说,麻醉剂量选择是麻醉工作中比较关键的步骤,随着人们日常生活水平逐渐上升,人们对医疗服务水平要求也住家上升。麻醉深度指数有助于判断患者术中麻醉深度,保证患者的麻醉安全性,BIS是一种新型麻醉深度检测仪,能实时反映出患者的麻醉深度,对患者意识消失与恢复都有一定的预测功能[3-4]。在患者麻醉过程中,大脑意识会呈现出一个逐渐变化过程,麻醉药物水平比较低时患者可能存在微小意识,能保留患者清晰记忆,当药物浓度比较高时,患者意识模糊不清,同时也会对患者记忆产生一定影响,对手术过程完全不清楚。麻醉医师虽然能够根据临床经验判断患者是否处于意识状态,但相比于仪器来说判断并不精确,BIS检测仪的应用则能根据指标变化情况进行麻醉深度监测,合理调整麻醉药物的使用剂量,在很大程度上能降低麻醉药物使用剂量,避免出现麻醉过深等情况。同时仪器的监测也能维持患者生命体征的稳定性,有助于减少麻醉药物使用剂量,缩短患者苏醒时间[5]。
在本次研究当中,对患者实施的麻醉方法是全身麻醉,并应用到麻醉深度指数监护仪,旨在通过观察患者在手术期间麻醉深度指数变化情况合理调整患者的麻醉药物使用剂量,最终达到预期效果。麻醉深度指数能预测患者意识消失或意识恢复过程,与BIS之间的区别在于:麻醉深度指数能够将常规应用的EEG信号经计算机处理之后转化为数字,BIS则应用非线性相位锁定原理对原始EEG波形进行处理,属于一种回归处理方法。临床可应用麻醉深度指数变化情况合理控制静脉麻醉药物使用剂量或输注速度,有效预防术中不良反应发生风险,避免发生麻醉深度过深,能缩短患者苏醒时间,保证患者围手术期安全性,降低麻醉风险,因此麻醉深度指数的具有较高的应用价值。
在研究当中,将麻醉深度指数监护仪应用于患者的全身麻醉当中,实验组患者应用这一方式进行麻醉维持,合理调整麻醉深度,患者血压、心率水平比较平稳,且用药量比较少,患者术后苏醒比较快。在手术过程中,探查、切片等操作对机体刺激性比较强,根据麻醉深度指数加深患者麻醉程度,手术结束之前根据麻醉深度指数能尽早减少镇静药物使用,有助于促进患者术后恢复与术后清醒。而通过经验开展麻醉维持的参照组患者麻醉深度指数变化比较明显,血压水平、心率水平波动相对明显,术中患者各种药物的应用剂量相对较高,部分患者出现苏醒延迟、躁动等不良反应。
随着现代麻醉技术不断发展,全身麻醉药物种类越来越多,针对麻醉深度调整也变得更加复杂,因此麻醉医师应该要将自身的理论知识与专业经验充分结合现代监测手段,合理调整麻醉药物的使用方法与应用剂量。在本次研究当中,患者手术过程中需要根据麻醉深度指数合理调整药物使用剂量,维持麻醉深度指数在(50.00±5.00)范围内,结果表明麻醉深度指数有助于指导全身麻醉患者维持良好的麻醉深度,也能保证患者在围手术期生命体征平稳,进一步保证患者的生命安全,缩短患者的住院时间,减轻患者经济负担。
尽管在本次研究中证明麻醉深度指数的应用能指导临床麻醉医生合理调整麻醉药物使用剂量,但是脑电信号质量还是会受到多种因素影响,在实际应用过程中应该要充分注意患者临床指标的变化情况,综合患者实际情况得到最精准的判断结论,从而指导患者麻醉,保证麻醉安全性。
综上所述,麻醉深度指数应用于甲状腺癌根治术全麻患者中的有效性显著,值得推广。
