唇腭裂患者上颌前部牙槽骨厚度及骨开窗、骨开裂的三维评价研究
2021-07-01薛曼玲刘璐玮张卫兵
薛曼玲,张 驰,刘璐玮,张卫兵
唇腭裂是一种由于胚胎发育障碍导致的先天性口颌系统疾病[1-2],与环境及遗传因素密切相关,常伴有近裂隙区牙齿迟萌、畸形、骨质缺损等[3],因此正畸治疗成为其序列治疗中必不可少的环节。正畸治疗基本原则为牙齿需在牙槽骨内移动,对牙槽骨厚度(alveolar bone thickness,ABT)有较为严格的要求,而对位于牙槽骨缺损区附近的牙齿进行不利移动极有可能加重骨缺损程度、影响牙齿稳定性。唇腭裂患者的错牙合畸形发病率和严重程度均较高[4],又因牙槽骨缺损的存在,增加了正畸治疗的难度。因此在正畸治疗开始前明确唇腭裂患者牙齿位置及牙槽骨情况显得尤为重要。
目前对前牙区牙槽骨情况进行评价和研究时多采用骨开窗、骨开裂这一指标,这是由于牙颈部或更多根尖区的皮质骨缺失导致牙根暴露而产生的骨缺损现象[5]。近年来广泛应用于口腔临床诊疗的锥形束CT(cone-beam CT,CBCT)影像可对牙槽骨进行更为精确的三维空间分析,不仅可以获得牙槽骨骨开窗、骨开裂患病情况,还可评价牙槽骨厚度和形态,显著优于传统二维X线片[6]。以往关于牙槽骨三维情况的研究多围绕正常人骨开窗、骨开裂患病情况展开[7-11],针对唇腭裂患者的研究较少且多以单一类型唇腭裂患者为研究对象[3,12-15],不同唇腭裂类型患者前部牙槽骨之间是否存在差异尚不清楚。
本研究旨在应用CBCT对不同唇腭裂类型患者的上颌前部牙槽骨厚度和形态,以及上前牙骨开窗、骨开裂情况进行比较分析,为不同类型唇腭裂患者的正畸治疗提供理论依据和指导作用。
1 资料与方法
1.1 一般资料
选择于2016年8月至2019年10月间在南京医科大学附属口腔医院正畸科就诊的唇腭裂患者作为研究对象,于正畸治疗前进行颌面部CBCT的拍摄。受试者纳入标准:①非综合征型先天性唇腭裂;②已行唇裂、腭裂修复术;③未行牙槽突裂植骨手术;④未行正畸治疗;⑤上前牙无明显唇腭向及近远中向倾斜;⑥上前牙无阻生、多生牙、牙形态异常;⑦无全身性及其他遗传性疾病。
本研究已获南京医科大学口腔医学院伦理委员会审核(批准号:PJ2019-060-001),所有受试者均被告知研究目的和程序,并取得受试者监护人同意,签署知情同意书。
1.2 测量方法
1.2.1 CBCT图像获取和测量 所有受试者均于正畸治疗开始前拍摄颌面部CBCT(NewTom 5G,QR S.r.l,意大利),扫描范围:颅顶至舌骨下缘;视野:18 cm×16 cm;曝光时间:3.6 s;管电压:110 kV;管电流:0.96~3.53 mA;重建层厚:0.125 mm。本研究所有CBCT扫描均由同一名放射专科医师进行拍摄,设定参数均一致。所得CBCT数据以DICOM数据形式导入Dolpin 11.9(Chatsworth,CA91311,美国)进行多平面重建(multi-planar reconstruction,MPR),在MPR平面调整坐标轴方向(图1)。
1.2.2 测量平面 最大唇腭截面[7]:调节水平切面至牙根横截面最大,使矢状向截面经过唇腭面最凸点;在冠状切面转动矢状向截面,使其通过牙尖与根尖,并在矢状切面转动冠状向截面,使其通过牙尖与根尖;重复上述步骤手动微调,所得牙矢状截面即为最大唇腭截面。
1.2.3 测量项目 骨开窗:连续3张CBCT切片中均观察到牙根唇侧、腭侧牙槽骨中间缺如,未达牙槽嵴顶记为骨开窗[8](图2A)。骨开裂:连续3张CBCT切片测量牙槽嵴顶到釉牙骨质界距离均大于2 mm记为骨开裂[16](图2B)。牙槽骨量:Dolphin 11.9将指定牙位统一放大5倍定位于测量平面截图保存,使用Image J 1.52a软件(Wayne Rasband, National Institutes of Health, 美国)进行测量,ABT测量项目如下。①2~3:根尖点唇侧;②2~4:根尖点腭侧;③5~6:根尖区中点唇侧;④7~8:根尖区中点腭侧;⑤9~10:根中区中点唇侧;⑥11~12:根中区中点腭侧;⑦13~14:根颈区中点唇侧;⑧15~16:根颈区中点腭侧;⑨17~唇侧牙槽嵴顶:唇侧牙槽骨高度;⑩18~腭侧牙槽嵴顶:腭侧牙槽骨高度(图3)。取每个牙位根尖区中点ABT、根中区中点ABT、根颈区中点ABT三者平均值,代表该牙位唇侧及腭侧平均ABT。

A:冠状面;B:水平向;C:矢状面;D:放大5倍的矢状面
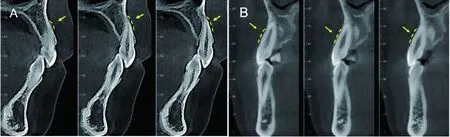
A:骨开窗;B:骨开裂

图3 测量标记点示意图Fig.3 Reference points and measurements used in the study
1.3 统计学分析
由两名经验丰富的口腔正畸专科医师采用上述测量方法,分别对样本资料进行独立测量分析,每人测量2次,每次间隔1周,取平均值作为最终结果。采用Kappa检验验证测量者组间一致性,组内相关系数(ICC)检验验证组内一致性。采用卡方检验/Fisher精确检验(25%期待值小于5)比较同类型唇腭裂健患侧、不同唇腭裂类型间骨开窗、骨开裂患病率有无差异。采用配对t检验(正态分布)/Wilcoxon符号秩检验(偏态分布)比较同类型唇腭裂健患侧、唇腭侧ABT有无差异。采用独立样本t检验/Mann-WhitneyU检验比较单侧唇裂伴牙槽突裂与单侧完全性唇腭裂健侧ABT及患侧侧切牙ABT;采用单因素方差分析(正态分布)/Kruskal-WallisH检验(偏态分布)比较三种类型患侧中切牙、尖牙的ABT。P<0.05为具有统计学意义。所有测量结果均使用SPSS 20.0软件(IBM,美国)进行统计学分析。
2 结 果
本研究共纳入受试者85例,其中单侧唇裂伴牙槽突裂(unilateral cleft lip and alveolus,UCLA)患者19例(男10例,女9例,年龄(14.20±4.95)岁),单侧完全性唇腭裂(unilateral cleft lip and palate,UCLP)患者52例(男31例,女21例,年龄(14.87±5.00)岁),双侧完全性唇腭裂(bilateral cleft lip and palate,BCLP)患者14例(男10例,女4例,年龄(14.45±5.13)岁)。BCLP组双侧骨开窗、骨开裂率及ABT无统计学差异,故两侧各记为1例,BCLP组实际测量28例。三组间受试者性别及年龄构成均无统计学差异(P>0.05)。一致性检验显示,测试者ICC均在0.998以上,Kappa值均大于0.8,组内及组间一致性均较好。
2.1 同类型唇腭裂患者健患侧及不同类型唇腭裂患者间骨开窗、骨开裂比较
在进行单侧唇腭裂健患侧比较时,UCLA患侧上前牙骨开裂总发生率及上中切牙、侧切牙骨开裂发生率分别为42.9%和44.4%、57.1%,显著高于健侧(P<0.05);上前牙患侧骨开窗总发生率为28.6%,高于其健侧(P<0.05)。上中切牙、侧切牙和尖牙健患侧骨开窗发生率及上尖牙骨开裂发生率则无统计学差异(P>0.05)。UCLP患侧上前牙骨开裂总发生率及上中切牙、侧切牙、尖牙骨开裂发生率分别为34.9%和23.9%、44.4%、50.0%,均显著高于健侧(P<0.05);其健患侧间骨开窗发生率则无统计学差异(卡方检验/Fisher精确检验,P>0.05,表1)。
在进行不同唇腭裂类型同侧间比较时,UCLA、UCLP、BCLP三者间患侧上中切牙、侧切牙、尖牙骨开裂及骨开窗发生率均无统计学差异(P>0.05)。UCLP健侧上中切牙、侧切牙骨开裂发生率分别为5.9%、9.7%,低于UCLA(P<0.05)。但UCLP与UCLA间健侧上尖牙骨开裂发生率及健侧上前牙骨开窗发生率均无统计学差异。UCLP与BCLP间患侧上前牙骨开窗、骨开裂率亦无统计学差异(卡方检验/Fisher精确检验,P>0.05,表1)。
2.2 同类型唇腭裂患者健患侧及不同类型唇腭裂患者间ABT比较
在进行单侧唇腭裂健患侧比较时,患侧大部分上前牙ABT小于其健侧。UCLA患侧上中切牙、侧切牙唇侧平均ABT((1.15±0.67)mm、(1.12±0.99)mm),中切牙、尖牙唇侧根颈ABT均小于其健侧,上中切牙唇腭侧平均ABT及根尖点ABT均小于其健侧,此外,中切牙唇侧根颈及腭侧根中、根尖ABT均小于其健侧。UCLP患侧上中切牙、侧切牙、尖牙腭侧平均ABT((2.95±1.33)mm、(1.95±1.25)mm、(4.11±2.14)mm)及根尖ABT((4.36±2.32)mm、(3.92±2.21)mm、(5.31±4.13)mm)均小于其健侧,上中切牙唇侧平均ABT((1.83±0.83)mm)却大于其健侧(P<0.05)。其中患侧尖牙腭侧根尖点ABT,侧切牙、尖牙腭侧根中ABT,中切牙唇侧及侧切牙腭侧根颈ABT均小于其健侧(配对t检验/Wilcoxon检验,P<0.05,表2)。
在进行唇腭裂唇腭侧比较时,大部分上前牙唇侧ABT小于其腭侧。UCLA健患侧中切牙((1.63±0.82)mm、(1.15±0.67)mm)、侧切牙((0.99±0.55)mm、(1.12±0.99)mm)、尖牙((0.78±0.21)mm、(0.80±0.61)mm)唇侧平均ABT均小于其腭侧,其中,患侧侧切牙、尖牙在根尖点处唇侧与腭侧ABT无统计学差异。UCLP健患侧上中切牙((1.62±0.73)mm、(1.83±0.83)mm)、尖牙((0.92±0.43)mm、(1.15±1.22)mm)唇侧平均ABT均小于其腭侧,患侧上侧切牙在根颈处唇侧ABT大于其腭侧。BCLP患侧中切牙、尖牙唇侧平均ABT((1.19±0.64)mm、(1.29±0.77)mm)均小于其腭侧,在根尖点处唇腭侧ABT则均无统计学差异(配对t检验/Wilcoxon检验,P>0.05,表3)。
在进行不同唇腭裂类型同侧间比较时,UCLA、UCLP、BCLP三者间患侧上中切牙、尖牙在同一测量部位的平均ABT无统计学差异(单因素方差分析/Kruskal-WallisH检验,P>0.05)。UCLP患侧上侧切牙在根颈、根中唇侧ABT大于UCLA(P=0.016,0.047);UCLP与BCLP患侧尖牙在根颈腭侧ABT大于UCLA(P=0.006);UCLP与UCLA间健侧上中切牙平均ABT无统计学差异;UCLP健侧上侧切牙唇侧平均ABT((1.08±0.67)mm)大于UCLA((0.99±0.55)mm)(P=0.039);UCLP健侧上尖牙腭侧平均ABT((6.01±2.30)mm)大于UCLA((3.99±1.66)mm)(独立样本t检验/Mann-WhitneyU检验,P=0.020)。UCLP与BCLP间患侧上前牙平均ABT无统计学差异(表2)。
综上,UCLA、UCLP、BCLP三型唇腭裂健患侧中切牙、尖牙牙槽骨厚度分布如图4(A、C),UCLA/UCLP健患侧侧切牙牙槽骨厚度分布如图4(B)。

表1 UCLA、UCLP、BCLP上前牙骨开裂、骨开窗发生率Tab.1 The dehiscence and fenestration prevalence of upper anterior teeth in cleft and normal sides of UCLA/UCLP/BCLP patients

表2 UCLA、UCLP、BCLP健患侧上前牙ABT

表3 UCLA、UCLP、BCLP上前牙ABT唇腭侧对比的P值Tab.3 Comparison between labial and palatal ABT of the upper anterior teeth in UCLA/UCLP/BCLP patients

灰色区域:唇侧;蓝色区域:腭侧。A:中切牙ABT;B:侧切牙ABT;C:尖牙ABT
3 讨 论
唇腭裂患者由于软硬组织缺损、手术瘢痕、肌肉活动异常等原因,常导致颌骨发育异常及严重错牙合畸形,多表现为反牙合、偏牙合、裂隙区牙齿形态或萌出异常等,需要进行相应的正畸治疗[17-18]。正畸牙移动的前提条件是牙齿需保持在牙槽骨内,而牙槽骨厚度决定了正畸牙移动的限度,超过一定限度可能导致牙周组织及牙体组织的损伤,尤其是牙齿过度唇舌运动可导致骨开裂、骨开窗和牙龈萎缩[19]。而唇腭裂患者存在的颌骨及牙槽骨骨质缺损更加限制了正畸牙移动的范围,增加正畸治疗过程中发生牙龈退缩、牙根吸收及牙槽骨吸收的风险[20],影响正畸疗效。因此,唇腭裂患者在接受正畸治疗前需要接受更为全面的检查,明确牙槽骨情况尤其是唇(颊)舌(腭)向厚度,制定详细的诊疗计划。
近年来辐射量小、费用低的三维CBCT影像技术迅速发展,已广泛应用于临床医学各个领域[21-22]。Sun等[23]认为牙槽骨高度和厚度测量可以从CBCT图像获得较好的可重复性。Braun等[24]比较了二维影像、根尖片、三维CBCT影像对于牙周骨缺损图像的诊断价值,认为CBCT相比传统二维影像是一个更精确的诊断工具。
自2015年起,陆续有学者开始研究唇腭裂患者的牙槽骨三维情况。Buyuk、敬怡等[3,25]发现UCLP患者上前牙区骨开窗、骨开裂发生率高于正常人,且裂隙侧骨开裂发生率高于健侧,Celicoglu等[12]发现BCLP患者上前牙区骨开窗、骨开裂发生率亦显著高于正常人。UCLP患者裂隙侧上中切牙、侧切牙、尖牙骨开裂率分别为43.2%、70.6%、34.1%,非裂隙侧分别为22.7%、53.1%、27.3%,BCLP患侧上中切牙、尖牙骨开裂率分别为76.19%、47.62%,均较本研究结果偏高。这可能与选取的三维重建层厚有关,前者重建层厚分别为0.15 mm、0.3 mm,本研究为0.125 mm。由于重建层厚减小,在进行骨开窗、骨开裂诊断时三张连续切片中连续多部位骨质缺损的检出率减低,可认为该区骨质并非连续缺损,从而降低骨开窗、骨开裂误诊率。以上研究均以单一类型唇腭裂患者为研究对象,缺乏不同类型唇腭裂患者上前牙区骨开窗、骨开裂及牙槽骨厚度的比较研究。
本研究对UCLA、UCLP、BCLP三种类型唇腭裂患者上前牙区牙槽骨进行比较,其中UCLP、UCLA患侧上中切牙腭侧平均ABT均小于其健侧,UCLP、UCLA患侧上中切牙、尖牙在根中1/3及根尖1/3处腭侧ABT显著小于健侧,提示应在UCLP、UCLA患侧腭侧植入更多移植骨以获得更佳植骨效果。UCLP、BCLP、UCLA三种唇腭裂类型患者进行自身唇腭侧ABT比较发现,除UCLA/UCLP患侧侧切牙外,其他牙位的唇侧平均ABT均小于腭侧,提示唇腭裂患者前牙区切忌过度唇向扩展,尤其正畸移动患侧牙齿时要更为关注唇舌向移动范围,遵循慢速轻力原则,及时调整转矩,避免加重骨缺损[15,20,26-27]。虽然UCLP、BCLP、UCLA三者间患侧上中切牙、尖牙在同一测量部位的唇腭侧平均ABT无统计学差异,但UCLP患侧侧切牙在根颈、根中唇侧ABT大于UCLA,UCLP、BCLP患侧尖牙在根颈腭侧ABT大于UCLA,即完全性唇腭裂患者上侧切牙唇侧、尖牙腭侧牙槽骨厚度较唇裂伴牙槽突裂患者偏厚,尤其是邻近裂隙区牙齿的根颈部更为明显,这可能与大部分患者处于恒牙早期,裂隙侧尖牙未完全萌出或因牙列拥挤而低位萌出,位置更靠近鼻底区有关。唇腭裂患者健患侧牙槽骨状况均较正常人更不理想,故唇腭裂患者进行正畸牙移动时均需给予高度重视。在正畸治疗前可在已有骨开窗、骨开裂的牙位进行引导骨组织再生术(guided bone regeneration, GBR),从而获得良好的正畸前牙槽骨条件。在正畸治疗过程中,应根据不同类型唇腭裂患者的不同牙位设计不同的牙移动方案,轻力慢速。必要时可应用牙周辅助加速成骨正畸治疗技术(periodontally accelerated osteogenic orthodontics, PAOO),在加速牙移动的同时于骨缺损区植入骨材料,以减少牙周组织损伤。此外,在进行牙槽突裂植骨时可在植骨区植入更多移植骨,尤其是腭侧,以增加牙槽骨厚度,提高植骨手术成功率,利于后续正畸牙移动及种植修复缺失牙。
4 结 论
单侧完全性/唇裂伴牙槽突裂唇腭裂患者患侧上前牙骨开裂总发生率及上中切牙、侧切牙骨开裂发生率均高于其健侧,而健患侧骨开窗发生率无统计学差异。UCLP健侧上中切牙、侧切牙骨开裂发生率低于UCLA,但UCLA、UCLP、BCLP三者间患侧上前牙骨开裂、骨开窗发生率无统计学差异。单侧完全性唇腭裂/唇裂伴唇腭裂患侧上前牙ABT在多部位厚于健侧,且多为腭侧厚于唇侧。UCLP患侧侧切牙在根颈、根中唇侧ABT大于UCLA,UCLP、BCLP患侧尖牙在根颈腭侧ABT大于UCLA。UCLP与BCLP间患侧上前牙平均ABT无统计学差异。
