64例不同年龄段发作性睡病患者临床症状和多导睡眠监测结果的特征性分析
2021-06-30葛义俊饶季娴张香侠厉雪艳陈贵海
葛义俊,饶季娴,张香侠,厉雪艳,陈贵海
发作性睡病从首次报道至今已有140余年,其典型的临床症状即白天过度嗜睡、猝倒发作、睡眠瘫痪和夜间睡眠障碍[1]。随着现代睡眠医学的发展,特别是得益于多导睡眠监测(PSG)技术的推广和应用,更多的典型症状报道,更丰富的临床研究,指导我们对发作性睡病有了更多的认识[2]。但临床实践中仍有大量患者因非典型症状而被误诊为癫痫、阻塞性睡眠呼吸暂停(OSA),甚至精神障碍,从发病到确诊常常历经数年[1]。本文结合现有研究[3],整理发作性睡病的临床资料并分析不同年龄段患者临床症状和PSG的特征,以期为临床及时有效诊断提供参考。
1 对象与方法
1.1 对象 选取2019年1月至2020年12月在安徽医科大学附属巢湖医院睡眠障碍科确诊的发作性睡病患者共64例。所有患者均符合国际睡眠障碍分类第三版(ICSD-3)中发作性睡病的诊断标准[4]:(1)患者每天均出现难以抑制的思睡,持续时间至少3个月,有或无猝倒发作;(2)多次睡眠潜伏期试验(MSLT)显示平均睡眠潜伏期≤8 min,出现两次以上的入睡期始发的快速眼动(REM)睡眠(SOREMP),睡眠起始15 min内出现的REM睡眠可替代MSLT中的一次SOREMP;(3)思睡和(或)MSLT结果不能以其他原因更好地解释,如睡眠不足、OSA、睡眠时相延迟及药物或毒品应用。排除标准:(1)神经精神疾病所致的嗜睡,如脑血管病、颅内肿瘤、神经变性疾病、痴呆、癫痫及其他精神障碍等;(2)因睡眠剥夺或倒班等因素所致的嗜睡;(3)病程中服用可能导致睡眠增加的药物或物质滥用;(4)合并有心、肺、肝等重要脏器的严重原发性疾病;(5)怀孕或哺乳期;(6)PSG记录时间<6 h,夜间导联脱落,脑电信号质量差,或者无法坚持完成监测等。
本研究64例发作性睡病患者年龄范围12~70岁。按年龄段分为两组:12~18岁为青少年组,共37例,男∶女为20∶17,平均年龄(14.38±2.93)岁;19~70岁(其中60~70岁6例)为成人组,共27例,男∶女为24∶3,平均年龄(51.73±16.59)岁。本研究通过安徽医科大学附属巢湖医院医学伦理委员会批准(编号:201805-kyxm-01),所有的受试者均签署知情同意书。
1.2 方法
1.2.1 临床资料整理 系统性的询问病史,完成EEG、头颅CT/MRI等检查排除其他神经精神疾患。收集64例患者的一般临床资料。包括:性别、年龄、体重指数(BMI)、就诊时主诉的典型临床症状(日间嗜睡、猝倒发作、睡前幻觉和睡眠瘫痪等)和其他伴随症状和疾病[失眠障碍、OSA、周期性肢体运动障碍(PLMD)、REM睡眠行为障碍(RBD)、焦虑抑郁等精神障碍]。其中,睡眠相关疾病诊断参考ICSD-3中相应的诊断标准。精神障碍的诊断则由2名精神科主治医生使用简明国际神经精神访谈进行结构化问诊,并且临床特征等符合《精神障碍诊断与统计手册第5版》(DSM-5)中相应的诊断标准。
1.2.2 监测数据收集 使用康迪Grael v2型PSG仪进行整夜PSG和MSLT。所有监测均在患者停用影响睡眠的药物2周后进行,监测前1周记录睡眠日志,监测当日患者禁用咖啡因、酒精及其他可能影响睡眠的药物或物质[5]。监测当天中午避免午睡,监测前30 min禁止吸烟,处理个人卫生穿上舒适衣物后接线。
1.2.2.1 PSG技术 根据国际10-20系统准确测量及定位,正确安装各电极(F3,F4,C3,C4,O1,O2,E1,E2,M1,M2,REF,GND)。监测和记录电极阻抗,获得稳定的图形后定标,然后关灯,开始记录,嘱患者安静休息。次日早晨6点再次监测和记录电极阻抗并定标,然后停止记录,监测结束[5]。PSG判图参照《美国睡眠医学会睡眠及其相关事件判读手册(2013版)》[6]标准执行,分析指标包括总睡眠时间(TST)、睡眠效率(SE)、睡眠潜伏期(SL)、REM睡眠潜伏期(RL)、非REM睡眠各期(N1、N2、N3)时间及占TST的百分比(N1%、N2%、N3%)、REM睡眠时间及占TST的百分比(REM%)、觉醒次数(NW)和觉醒时间(WASO)、呼吸暂停指数(AHI)和腿动指数(PLM)。
1.2.2.2 MSLT MSLT在次日PSG结束后3 h进行,保持环境安静、避光、温度可控。自上午9点至下午5点,每间隔2 h一次,每次持续约30 min,共进行5次。第一次监测前1 h进食早餐,第二次监测结束后进食午餐,饮食清淡。每次监测前准备同PSG,并在监测前5 min给出一系列指令,完成生物校准。熄灯表示监测开始,观察20 min,患者若未入睡,结束监测;若入睡,持续记录15 min后结束监测。一次测试观察时间最短15 min,最长30 min。测试间歇期,患者必须离开床,保持清醒,不能饮用含酒精和咖啡因饮料,避免强光照射,整个过程由患者家属和监测人员监督[5,7-8]。指标有平均SL(MSL)、平均RL(MRL)和SOREMP次数。

2 结 果
2.1 两组发作性睡病临床症状的比较 见表1。与青少年组相比,成人组男性比例明显增加,BMI值明显升高(均P<0.05)。从临床症状来看,64例均主诉日间嗜睡(100%)。23例出现猝倒发作(35.9%),青少年组猝倒发生率明显高于成人组(P<0.05)。两组睡前幻觉和睡眠瘫痪发生率差异无统计学意义。从伴随疾病来看,青少年组的失眠障碍、OSA、PLMD和RBD的发生率均明显低于成人组(均P<0.05),而精神障碍的发生率则明显高于成人组(P<0.05)。
2.2 两组PSG和MSLT结果的比较 见表2。青少年组的TST、SE和N3%均明显高于成人组(均P<0.05),青少年组的N1%、SL、NW和WASO均明显低于成人组(均P<0.05),两组的N2%和REM%差异无统计学意义。成人组AHI和PLM均明显高于青少年组(均P<0.05)。两组MSLT结果显示,两组MSL差异无统计学意义,但MRL和SOREMP差异有统计学意义(均P<0.05)。
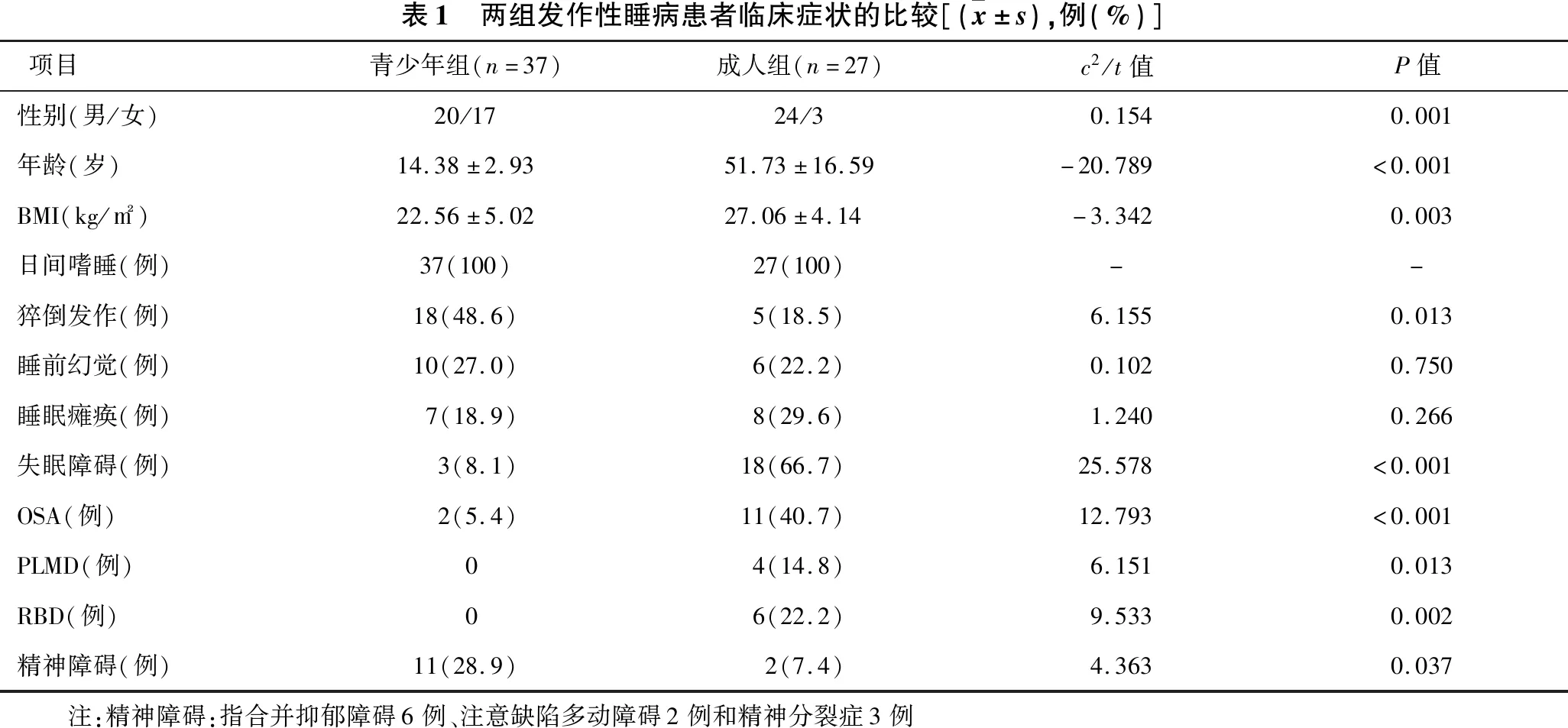
表1 两组发作性睡病患者临床症状的比较[( x±s),例(%)]项目青少年组(n=37)成人组(n=27)c2/t值P值性别(男/女)20/1724/30.1540.001年龄(岁)14.38±2.9351.73±16.59-20.789<0.001BMI(kg/m2)22.56±5.0227.06±4.14-3.3420.003日间嗜睡(例)37(100)27(100)--猝倒发作(例)18(48.6)5(18.5)6.1550.013睡前幻觉(例)10(27.0)6(22.2)0.1020.750睡眠瘫痪(例)7(18.9)8(29.6)1.2400.266失眠障碍(例)3(8.1)18(66.7)25.578<0.001OSA(例)2(5.4)11(40.7)12.793<0.001PLMD(例)04(14.8)6.1510.013RBD(例)06(22.2)9.5330.002精神障碍(例)11(28.9)2(7.4)4.3630.037 注:精神障碍:指合并抑郁障碍6例、注意缺陷多动障碍2例和精神分裂症3例
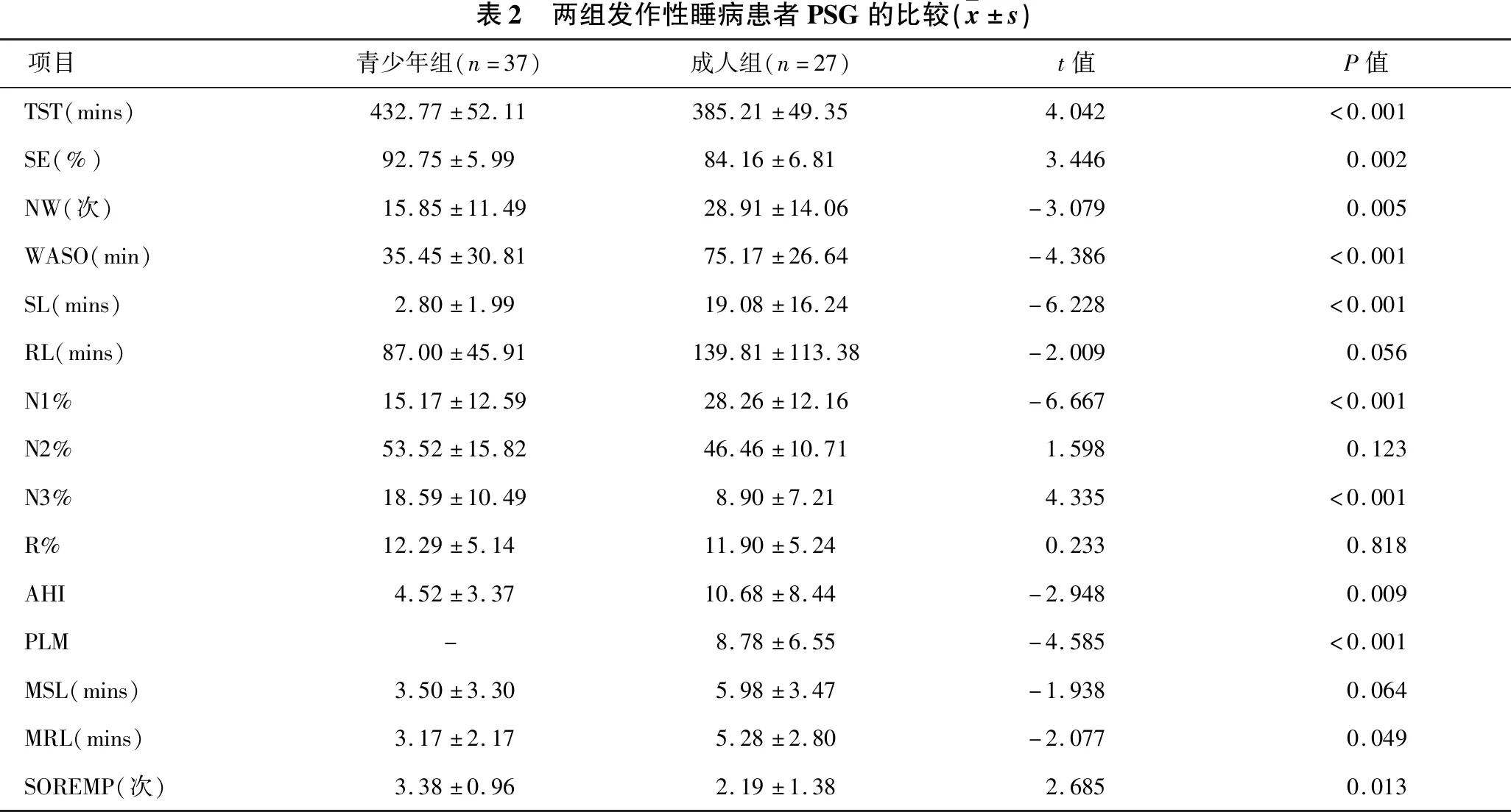
表2 两组发作性睡病患者PSG的比较( x±s)项目青少年组(n=37)成人组(n=27)t值P值TST(mins)432.77±52.11385.21±49.354.042<0.001SE(%)92.75±5.9984.16±6.813.4460.002NW(次)15.85±11.4928.91±14.06-3.0790.005WASO(min)35.45±30.8175.17±26.64-4.386<0.001SL(mins)2.80±1.9919.08±16.24-6.228<0.001RL(mins)87.00±45.91139.81±113.38-2.0090.056N1%15.17±12.5928.26±12.16-6.667<0.001N2%53.52±15.8246.46±10.711.5980.123N3%18.59±10.498.90±7.214.335<0.001R%12.29±5.1411.90±5.240.2330.818AHI4.52±3.3710.68±8.44-2.9480.009PLM-8.78±6.55-4.585<0.001MSL(mins)3.50±3.305.98±3.47-1.9380.064MRL(mins)3.17±2.175.28±2.80-2.0770.049SOREMP(次)3.38±0.962.19±1.382.6850.013
3 讨 论
发作性睡病的典型症状包括日间过度思睡、猝倒发作、入睡前幻觉和睡眠瘫痪,同时还伴随其他临床症状和疾病[1]。虽然发作性睡病可能出现上述症状的各种各样的组合,然而报告最多最普遍的症状仍是日间过度思睡。目前大多数研究[9-10]指出,发作性睡病的典型四联症同时出现概率较低,约为10%~15%,猝倒发作的概率为50%左右,睡前幻觉和睡眠瘫痪发生率约为30%。本研究结果也提示日间嗜睡是其核心症状,睡前幻觉和睡眠瘫痪的发生率较低,与既往报道一致。
正因为典型症状的低概率呈现,导致发作性睡病的诊断具有挑战性。相对于儿童青少年发作性睡病的诊断周期长,其原因可能是白天嗜睡导致注意力不集中、学习成绩下降、社会关系紧张和情绪改变,常被误解为单纯的“懒惰”或情绪问题;猝倒发作可能会与癫痫发作或神经-肌肉疾病相混淆;睡眠瘫痪有时会被误解为噩梦或“夜惊”。然而研究[1-2]显示,儿童发作性睡病常与性早熟、注意缺陷多动障碍、社交功能缺陷、抑郁和焦虑,甚至精神障碍共病[1-2]。如本组青少年患者中合并精神障碍比率高达28.2%,应引起临床重视。成人发作性睡病的最常见症状仍然是日间嗜睡,其典型的猝倒发作、睡前幻觉和睡眠瘫痪发生率较青少年更低。但对于白天嗜睡的成人来说,若伴有肥胖及打鼾,极易被诊断为OSA。此时需评估发作性睡病和REM分离行为的其他支持证据,包括睡眠麻痹、与睡眠相关的幻觉、睡眠开始时生动的梦境等以明确诊断。相对于青少年患者,成人共病失眠障碍发生率较高,特别是60岁以上患者[10-11]。随着年龄相关的睡眠结构的改变(如TST减少、慢波睡眠减少、REM睡眠减少、夜间睡眠碎片化、白天小睡次数增多等),其共病睡眠障碍的比例较其他年龄段也更高,可出现失眠、OSA、PLM和RBD等,或几种睡眠疾病同时出现。此外,当老年患者并发其他严重内科疾病或服用多种药物而出现日间嗜睡时,也容易被忽视。
目前鉴于CSF检测的有创性和基因检测的高额费用,PSG监测和MSLT仍然是临床上诊断发作性睡病的重要的、可操作性强的工具[12],但目前PSG临床操作的不规范性[13]也是导致诊断效率低下的主要原因。因此,依据PSG规范化操作专家共识[14]所提出的规范化操作是提高PSG监测效能的重要措施,这也是本研究重点阐述研究方法的初衷。本研究显示青少年组MRL更短,SOREMP次数更多,提示青少年患者的白天嗜睡情况更严重,更易出现猝倒发作,这点与青少年的临床症状也相符。值得注意的是,相对于指南[1]中提到的诊断标准之一是MSL需满足≤8 min,临床实践中本研究小组观察到PSG结果中SL和RL均≤5 min的情况下,发作性睡病诊断可靠性更高,且这一现象在青少年患者中的诊断意义更强。
综上,本文在结合以往研究基础上总结了发作性睡病各年龄段的临床特征和PSG特点,可见各年龄段发作性睡病既有其共性,但又表现出不同的个性,临床实践中不能仅依靠典型四联症对其诊断,对于日间嗜睡患者应综合分析其临床特征及时且规范化的完善PSG和MSLT监测,有利于提高诊断的准确性。
