孤立脑干梗死患者出院时功能结局的影响因素研究
2021-06-30赵凤丽刘宏顺
赵凤丽,刘宏顺
脑梗死具有高发病率和死亡率。急性缺血性脑梗死约占全部急性脑梗死的80%[1],在缺血性脑梗死里,25%涉及后循环缺血性梗死,其中60%发生在脑干[2-4]。据估计,缺血性脑干梗死(BSI)占首次缺血性脑梗死的11%[4-6]。脑干是维持生命活动和意识状态的重要中枢,它在控制平衡、协调运动、听觉、言语、眼球运动和吞咽方面发挥着重要作用;罹患BSI的患者通常表现为共济失调和吞咽困难,以及瘫痪、复视和构音障碍[7]。孤立BSI无论大小都可以定位在单个穿通动脉的区域内或多组穿支的供应区域内,病因可能是由于动脉粥样硬化斑块导致分支阻塞,或由于小动脉玻璃样变性或纤维素样坏死引起的小动脉闭塞[8-11]。根据病变的形状和位置可以初步区分病因,如邻接脑干基底表面较大的内侧或旁中心梗死通常与动脉粥样硬化斑块引起的分支阻塞有关,而深部的、较小的、不邻接脑干表面的梗死多由小动脉疾病引起。不同病因的BSI发病时及出院时的症状表现各异[11-15]。以前的研究多为单中心,包括少量样本,仅涉及影像学特征对患者预后的影响,较少考虑到临床特征和临床干预对结果的影响[16-19]。因此,本研究旨在分析与新发孤立BSI患者出院时症状较重的相关因素,以便制定早期干预措施及做好二级预防。
1 对象与方法
1.1 对象 本研究所选对象来自中国颅内动脉粥样硬化研究(ICAS)。ICAS是一项前瞻性,多中心,以医院为基础的研究,包括22家综合医院,其研究方案经中国首都医科大学机构审查委员会批准。所有患者或其指定亲属签署知情同意书,严格确保患者隐私和数据机密性。该研究包括发病后7 d内的首发非心源性缺血性卒中共2 864例。纳入标准:发病7 d内的年龄18~80岁之间的新发孤立BSI患者。排除标准:(1)病情不稳定而需要密切监护或垂死的患者;(2)入院前mRS评分>2的患者;(3)因为各种主观或客观原因无法行MRI检查的患者;(4)有心源性栓塞(CE)危险因素(包括心房颤动、瓣膜性心脏病、心脏瓣膜置换术后等)的卒中患者;(5)病因不明或其他病因的卒中患者。共302例新发孤立BSI患者入选。
1.2 方法
1.2.1 关于ICAS ICAS研究详细的设计及患者的基线信息见之前已经发表的文献[20]。
1.2.2 资料收集及量表评估 收集患者的各类详细临床和影像资料。包括年龄、性别、脑血管病的各类危险因素、溶栓情况、各类二级预防药物的治疗情况。评价患者的头颅MRI检查结果,包括新发梗死灶位于脑干的具体部位、是否位于旁正中穿支动脉供血区、是否位于多组脑干穿支动脉供血区、新发梗死灶的大小和体积,脑白质疏松的严重程度、无症状陈旧性腔隙性梗死的数量等,并且根据缺血性卒中病因学分类TOAST(SSS-TOAST)分型[21]。使用NIHSS评分来评价患者入院和出院时的病情严重程度。NIHSS ≤ 3分被认为是轻型BSI,NIHSS≥4分被认为是非轻型BSI。使用mRS量表来评价患者脑梗死发病前、出院时的日常生活活动能力,mRS≥2分即认为患者存在残障。
1.2.3 头颅MRI检查 302例患者均完成MRI检查,包括T1加权成像、T2加权成像、Flair、三维时间飞跃法MRA以及DWI。通过MRA评价颅内动脉是否存在狭窄及狭窄程度,使用注射对比剂的增强MRA(CE-MRA)或彩色多普勒超声评价颅外动脉是否存在狭窄以及狭窄程度。
BSI位置的按血管区域区分,累及旁中央支的为单纯旁中央支受累,其余均归类为非单纯旁中央支受累[8];只累及单个穿支动脉的归类为单组穿支动脉受累,累及2组及以上穿支动脉的归类为多组穿支动脉受累。
缺血性卒中病因亚型根据SSS-TOAST分型标准进行分类。椎-基底动脉系统大动脉狭窄≥50%为肯定的大动脉病变(LAD),MRA可见、但程度不到50%的血管狭窄为可能的LAD,归到大血管病因;而无MRA可见的血管狭窄被假定是小血管病变(SAD)类型。
无症状性腔隙性梗死是在所有序列上与CSF的信号一致,在Flair序列上有一个高信号环(当病灶位于幕上时)的直径3~15 mm的圆形或卵圆形病灶[22]。无症状性腔隙性梗死与脑白质疏松的鉴别点在于前者在T1序列上呈显著的低信号,与血管周围间隙扩大的鉴别点在于前者多呈楔形,并且在Flair序列上多有一高信号的环[23]。
通过Fazekas评分对脑白质疏松的严重程度进行分级,脑白质疏松的严重程度根据脑室旁和深部WMH的评分之和分为1级(二者评分之和<3分)和2级(二者评分之和≥3分)。其中后者被认为是严重的脑白质疏松[24]。
1.2.4 统计学方法 采用SAS V9.1软件进行分析。非正态分布的计量资料采用中位数和四分位数[M(Q25,Q75)]表示,组间比较使用Mann-WhitneyU检验对非正态分布的连续性变量进行比较。计数资料采用频数、百分数表示,分类资料组间比较采用χ2检验。使用多元Logistic回归来分析与脑干新发单个梗死灶患者出院时的神经功能缺损程度和发生残障相关的危险因素。所有的分析采用双侧检验,P<0.05为差异有统计学意义。
2 结 果
2.1 新发孤立BSI患者的基线特征 见表1、表2。302例新发孤立BSI患者的中位年龄是63岁,112例患者(37.1%)为女性,65岁以上患者较多,比例接近半数。高血压、脂代谢异常、糖尿病依然是最常见的危险因素。250例(83.1%)患者有高血压,241例(80.3%)患者有脂代谢异常,143例(47.4%)患者有糖尿病。肌力下降266例(89.9%),构音障碍207例(69.0%),感觉障碍106例(35.1%)。频度排在后四位的临床症状是眩晕、吞咽困难、复视和意识障碍。4例(1.3%)患者的梗死灶在延髓,出院时NIHSS评分3例患者≤3分,1例患者在4分以上;282例(94.0%)梗死灶位于脑桥,8例(2.6%)位于中脑,6例(2.0%)位于脑桥和中脑;150例(49.7%)患者为SAD病因分型,150例(50.3%)为LAD病因分型;156例(51.7%)为单组穿支动脉受累,146例(48.3%)为多组穿支动脉受累;139例(46.0%)为旁正中支动脉受累,163例(54.0%)为非旁正中支动脉受累。
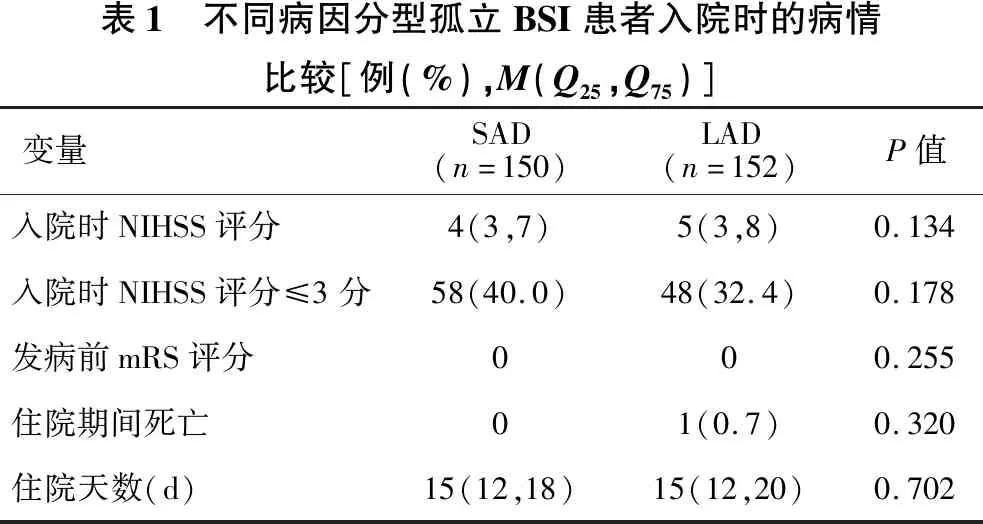
表1 不同病因分型孤立BSI患者入院时的病情比较[例(%),M(Q25,Q75)]变量SAD(n=150)LAD(n=152)P值入院时NIHSS评分4(3,7)5(3,8)0.134入院时NIHSS评分≤3分58(40.0)48(32.4)0.178发病前mRS评分000.255住院期间死亡01(0.7)0.320住院天数(d)15(12,18)15(12,20)0.702
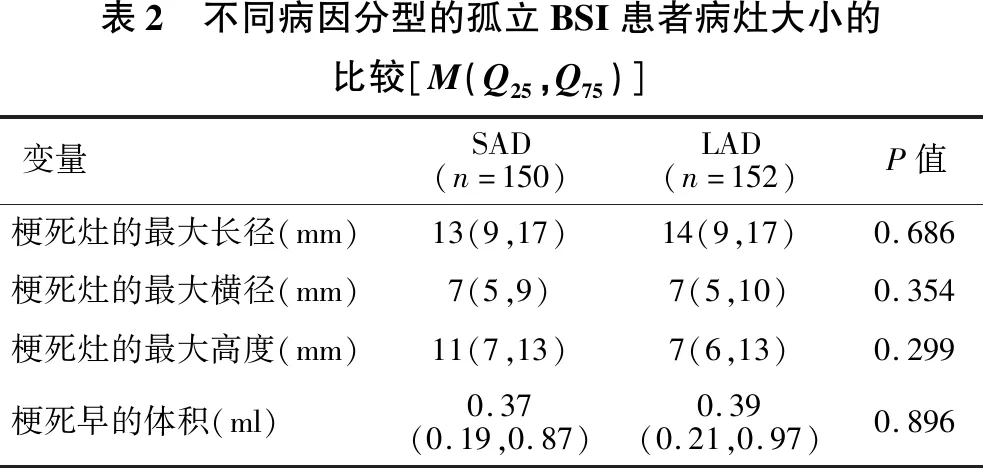
表2 不同病因分型的孤立BSI患者病灶大小的比较[M(Q25,Q75)]变量SAD(n=150)LAD(n=152)P值梗死灶的最大长径(mm)13(9,17)14(9,17)0.686梗死灶的最大横径(mm)7(5,9)7(5,10)0.354梗死灶的最大高度(mm)11(7,13)7(6,13)0.299梗死早的体积(ml)0.37(0.19,0.87)0.39(0.21,0.97)0.896
2.2 出院时神经功能缺损程度的相关因素分析 见表3、表4。两例脑桥梗死患者出院时信息不全,系统默认按缺失处理,共分析了300例患者的出院信息。单因素分析发现,入院时神经功能缺损程度较重、首发症状有肌力下降、眩晕、构音障碍、吞咽困难、意识障碍与出院时神经功能缺损程度较重(NIHSS评分≥4分)密切相关(均P<0.05);与影像相关的因素是:非单纯旁中央支受累、多组穿支动脉受累、BSI灶体积>0.5 ml、LAD病因分型的脑梗死、存在脑白质疏松是出院时神经功能缺损程度较重(NIHSS评分≥ 4分)的危险因素(均P<0.05)。
2.3 出院时神经功能缺损较重的独立危险因素 见表5。多元Logistic回归发现,入院NIHSS评分≥3分、BSI梗死灶体积>0.5 ml、LAD病因分型的脑梗死、首发症状有眩晕是出院时神经功能缺损程度较重(NIHSS评分≥ 4分)的危险因素(均P<0.05)。
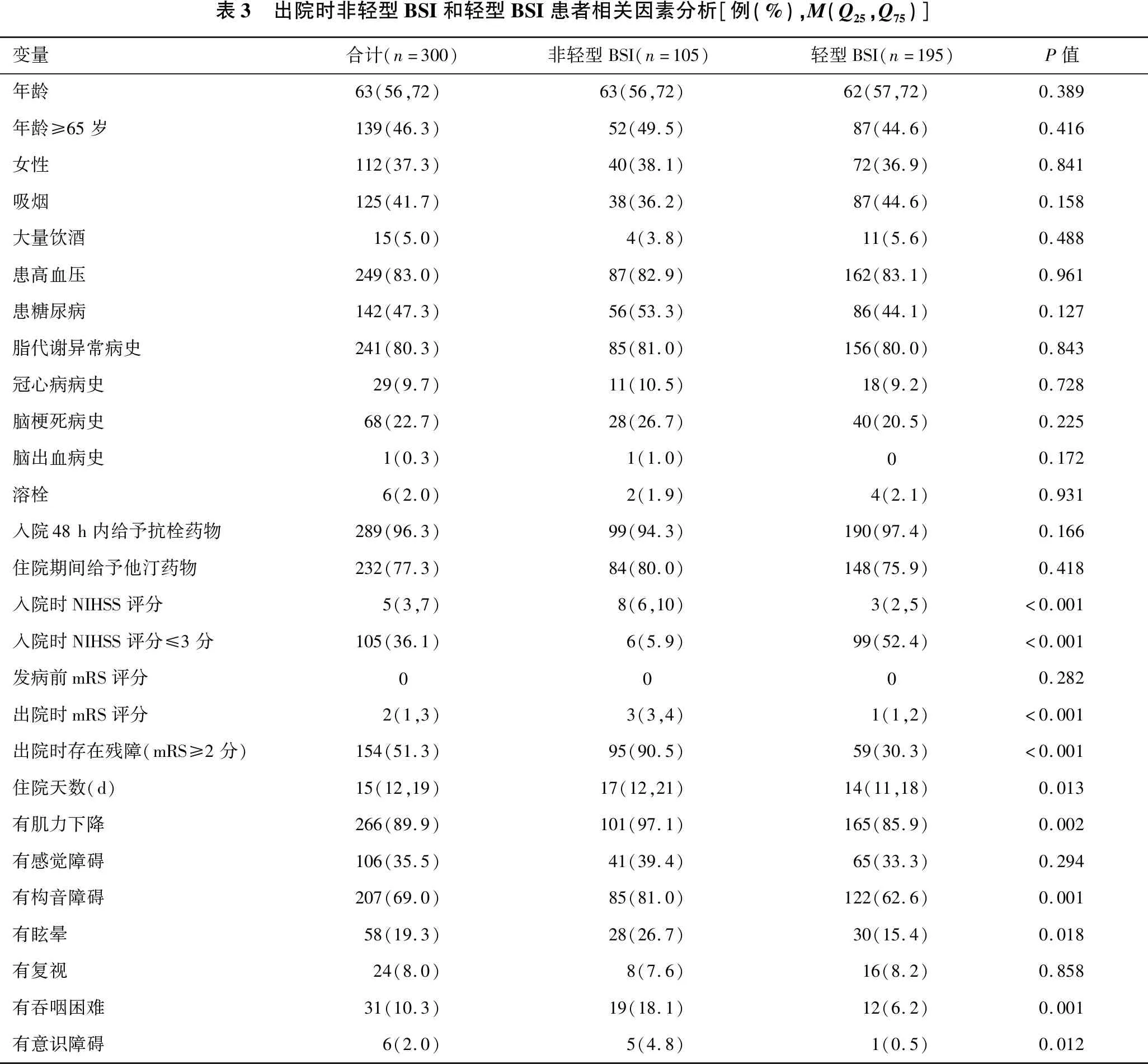
表3 出院时非轻型BSI和轻型BSI患者相关因素分析[例(%),M(Q25,Q75)]变量合计(n=300)非轻型BSI(n=105)轻型BSI(n=195)P值年龄63(56,72)63(56,72)62(57,72)0.389年龄≥65岁139(46.3)52(49.5)87(44.6)0.416女性112(37.3)40(38.1)72(36.9)0.841吸烟125(41.7)38(36.2)87(44.6)0.158大量饮酒15(5.0)4(3.8)11(5.6)0.488患高血压249(83.0)87(82.9)162(83.1)0.961患糖尿病142(47.3)56(53.3)86(44.1)0.127脂代谢异常病史241(80.3)85(81.0)156(80.0)0.843冠心病病史29(9.7)11(10.5)18(9.2)0.728脑梗死病史68(22.7)28(26.7)40(20.5)0.225脑出血病史1(0.3)1(1.0)0 0.172溶栓6(2.0)2(1.9)4(2.1)0.931入院48h内给予抗栓药物289(96.3)99(94.3)190(97.4)0.166住院期间给予他汀药物232(77.3)84(80.0)148(75.9)0.418入院时NIHSS评分5(3,7)8(6,10)3(2,5)<0.001入院时NIHSS评分≤3分105(36.1)6(5.9)99(52.4)<0.001发病前mRS评分0 0 0 0.282出院时mRS评分2(1,3)3(3,4)1(1,2)<0.001出院时存在残障(mRS≥2分)154(51.3)95(90.5)59(30.3)<0.001住院天数(d)15(12,19)17(12,21)14(11,18)0.013有肌力下降266(89.9)101(97.1)165(85.9)0.002有感觉障碍106(35.5)41(39.4)65(33.3)0.294有构音障碍207(69.0)85(81.0)122(62.6)0.001有眩晕58(19.3)28(26.7)30(15.4)0.018有复视24(8.0)8(7.6)16(8.2)0.858有吞咽困难31(10.3)19(18.1)12(6.2)0.001有意识障碍6(2.0)5(4.8)1(0.5)0.012
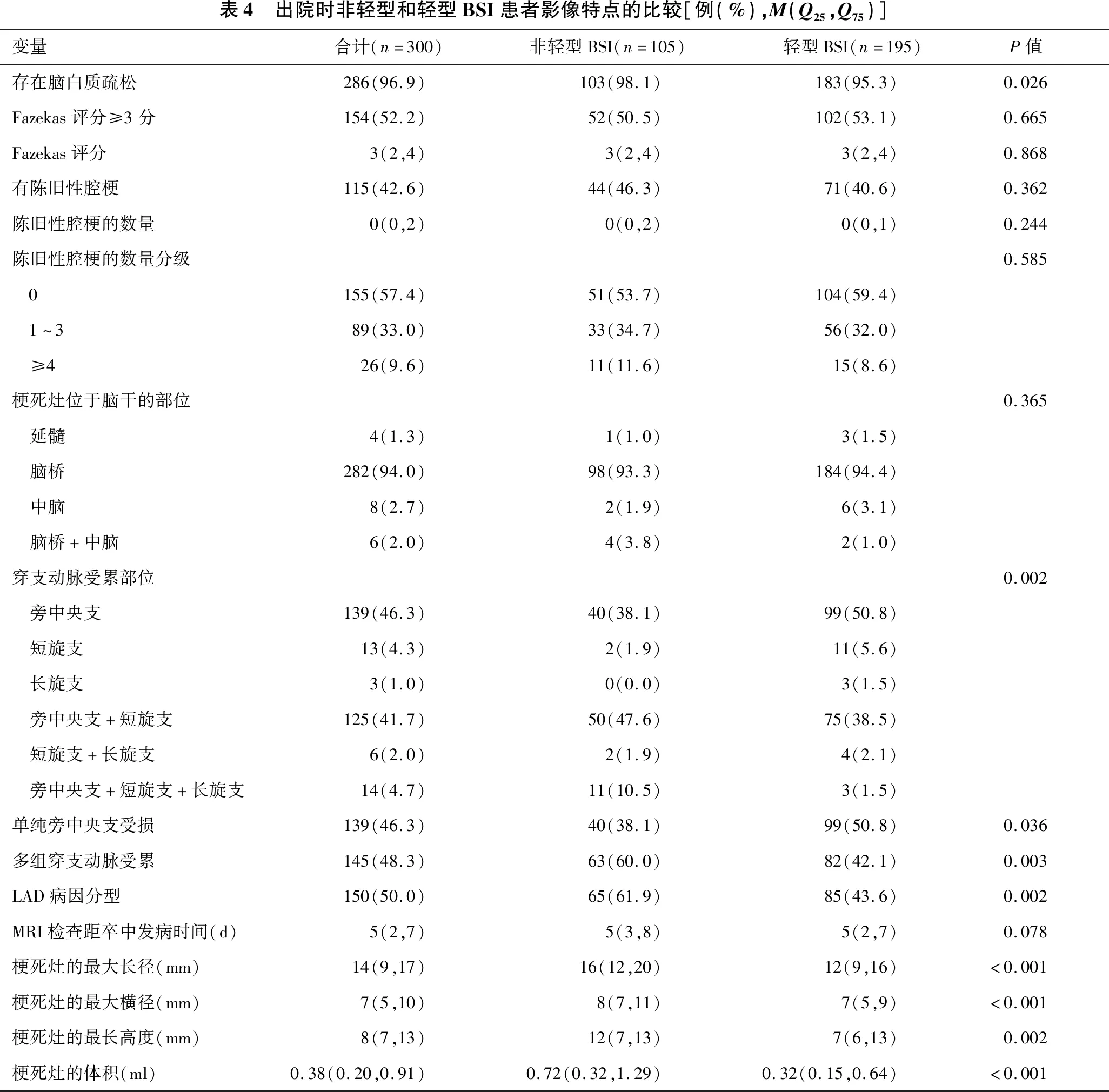
表4 出院时非轻型和轻型BSI患者影像特点的比较[例(%),M(Q25,Q75)]变量合计(n=300)非轻型BSI(n=105)轻型BSI(n=195)P值存在脑白质疏松286(96.9)103(98.1)183(95.3)0.026Fazekas评分≥3分154(52.2)52(50.5)102(53.1)0.665Fazekas评分3(2,4)3(2,4)3(2,4)0.868有陈旧性腔梗115(42.6)44(46.3)71(40.6)0.362陈旧性腔梗的数量0(0,2)0(0,2)0(0,1)0.244陈旧性腔梗的数量分级0.585 0155(57.4)51(53.7)104(59.4) 1~389(33.0)33(34.7)56(32.0) ≥426(9.6)11(11.6)15(8.6)梗死灶位于脑干的部位0.365 延髓4(1.3)1(1.0)3(1.5) 脑桥282(94.0)98(93.3)184(94.4) 中脑8(2.7)2(1.9)6(3.1) 脑桥+中脑6(2.0)4(3.8)2(1.0)穿支动脉受累部位0.002 旁中央支139(46.3)40(38.1)99(50.8) 短旋支13(4.3)2(1.9)11(5.6) 长旋支3(1.0)0(0.0)3(1.5) 旁中央支+短旋支125(41.7)50(47.6)75(38.5) 短旋支+长旋支6(2.0)2(1.9)4(2.1) 旁中央支+短旋支+长旋支14(4.7)11(10.5)3(1.5)单纯旁中央支受损139(46.3)40(38.1)99(50.8)0.036多组穿支动脉受累145(48.3)63(60.0)82(42.1)0.003LAD病因分型150(50.0)65(61.9)85(43.6)0.002MRI检查距卒中发病时间(d)5(2,7)5(3,8)5(2,7)0.078梗死灶的最大长径(mm)14(9,17)16(12,20)12(9,16)<0.001梗死灶的最大横径(mm)7(5,10)8(7,11)7(5,9)<0.001梗死灶的最长高度(mm)8(7,13)12(7,13)7(6,13)0.002梗死灶的体积(ml)0.38(0.20,0.91)0.72(0.32,1.29)0.32(0.15,0.64)<0.001
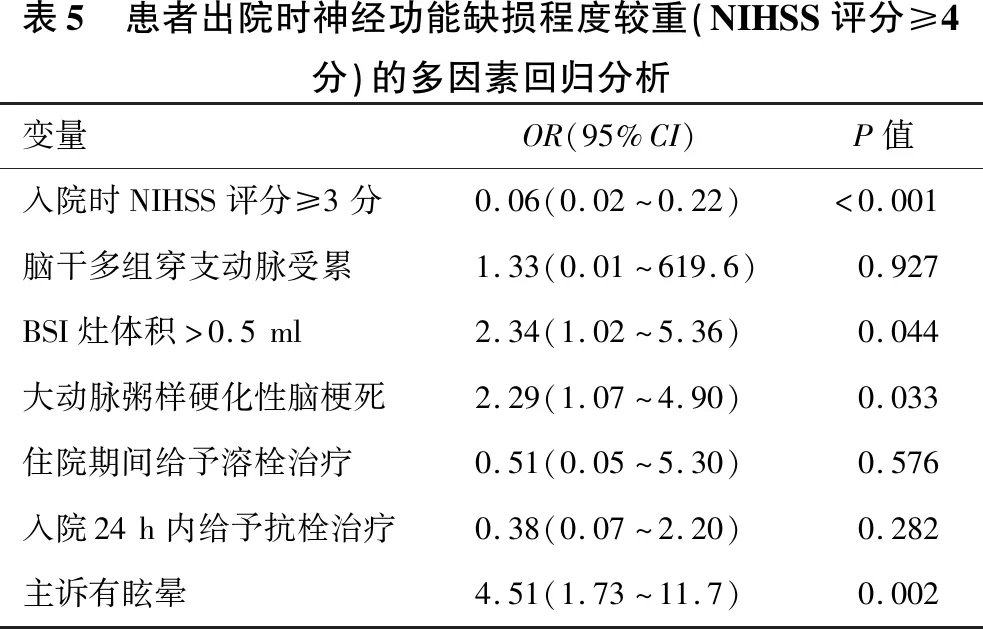
表5 患者出院时神经功能缺损程度较重(NIHSS评分≥4分)的多因素回归分析变量OR(95%CI)P值入院时NIHSS评分≥3分0.06(0.02~0.22)<0.001脑干多组穿支动脉受累1.33(0.01~619.6)0.927BSI灶体积>0.5ml2.34(1.02~5.36)0.044大动脉粥样硬化性脑梗死2.29(1.07~4.90)0.033住院期间给予溶栓治疗0.51(0.05~5.30)0.576入院24h内给予抗栓治疗0.38(0.07~2.20)0.282主诉有眩晕4.51(1.73~11.7)0.002
3 讨 论
本研究发现,出院时恢复相对好的轻型BSI组和恢复欠佳的非轻型组BSI患者相比,糖尿病、高血压、脂代谢异常、吸烟等危险因素差异无统计学意义。高血压、脂代谢异常、糖尿病、吸烟、老年仍是常见的BSI危险因素。本研究的结果与以前的研究[25]结果一致。
BSI患者中,肌力下降266例(89.9%),其次常见的是构音障碍,将近占70%。眩晕、吞咽困难、复视等见于小部分患者。非轻型组肌力下降、构音障碍、吞咽困难及眩晕、复视患者明显多于轻型组。根据Burger等[6]提出的分类系统,可以将脑干的解剖位置中细分为4个部分:前内侧(AnM)、前外侧(AnL)、侧面(L)和后侧(P)。脑干旁正中梗死是最多见的梗死类型,上述症状与对应结构损害有关。有研究[26]发现了解剖部位和临床症状对应的关系,延髓梗死占缺血性BSI的7%,延髓外侧梗死(LMI)比延髓内侧梗死(MMI)相对常见3~4倍。MMI出现对侧偏瘫、对侧位置觉振动觉的缺失、同侧舌肌无力,也可有眼球活动异常和构音障碍。LMI即Wallenberg综合征,患者可表现为声音嘶哑和软腭瘫痪,同侧面部和对侧躯干痛温觉缺失,同侧Horner综合征、共济失调等,还可有眼震、眩晕、复视等。
Bassetti等[27]根据前人的解剖研究,对36例急性脑桥梗死患者的临床表现进行研究,确认脑缺血遵循可预测的分布,与脑桥内血管明显固定的区域一致,并描述了脑桥腹侧,被盖部和双侧梗死的三种主要综合征,其中腹侧梗死是最常见的脑桥梗死类型,有21例(58%)。这些梗死是由于前内侧和前外侧闭塞,通常局限于中下部脑桥,累及内侧脑桥被盖并不少见,但很少达到第四脑室底部。Kobayashi等[28]按照脑桥受累的区域,对205例脑桥梗死的患者做了病因学研究发现,前内侧组梗死占73%,14%属于前外侧组,后组和外侧组受累及比较少见,纯运动性轻偏瘫常见于前内侧梗死,外侧梗死患者多出现感觉和眼球运动障碍。Baran等[29]的研究则发现脑桥和中脑以前内侧和前外侧梗死多见,延髓以外侧梗死多见。中脑由大脑后动脉、基底动脉、小脑上动脉和脉络膜前动脉供血。中脑梗死通常伴有丘脑、脑桥和小脑的梗死,并且局限于中脑的梗死是罕见的。由于解剖上的对应关系,可以解释本研究中有旁中央支受累(有重叠)患者占大部分,且因锥体束受损,多有肌力下降、构音障碍等,外侧和后部受损少见,所以感觉障碍、眩晕、复视等患者相对少。
BSI患者入院时的严重程度与出院时的恢复状况存在着极强的相关性,入院时非轻型BSI组的平均NIHSS为8分,NIHSS 3分以上有99例(94.3%),出院时mRS评分平均3分,95例(90.5%)存在残障;而轻型BSI组的平均NIHSS是3分,NIHSS在3分以上有96例(52.4%)。入院时神经功能缺损严重的组别出院时存在残障的患者数量和比例明显高于入院时缺损轻的患者。BSI患者的在早期功能恢复情况与发病时的疾病严重程度呈比较强的正相关。本研究结果与以前的研究[30]结果一致。有报道[31-32]称,NIHSS评分≥20分、昏迷和四肢瘫的患者比那些没有这些症状的患者更有可能出现不良结果。有研究[33]指出,基底动脉阻塞患者良好预后的重要因素包括年龄小、卒中严重程度轻、症状出现波动等,但入院时临床严重程度轻的患者有些在入院后会有加重[34]。Egan等[35]报道,入院时的临床表现严重程度与结果无关。也有研究[36]发现,12例发病时NIHSS评分较低的脑卒中患者中,有6例住院期间病情恶化,NIHSS评分由5分增加到19.2分。
有些入院时神经功能损害轻的患者在住院过程中逐渐恶化,临床需要仔细观察,及时发现和处理。在一项大型回顾性分析研究[37]中发现,大血管疾病和椎-基底动脉区域的临床恶化更为频繁,缺血性损伤发生的机制非常复杂,不同的机制可能导致不同病因亚型和病变部位的临床病情恶化。与脑桥深部梗死患者相比,神经系统恶化似乎更常见于病变延伸至脑桥基底表面的患者;临床恶化与大血管疾病和分支动脉粥样硬化病(BAD)呈正相关[38-39]。较低的脑桥病变可能导致急性脑桥梗死患者的进行性运动功能障碍,在低位脑桥,皮质脊髓束位于脑桥基底部的中心,其被穿越脑桥的纤维包裹,而在上脑桥水平皮质脊髓束位于脑桥基底的背外侧部分[40-41],因此,脑桥下部区域的梗死可能比上脑桥区域梗死引起更多的皮质脊髓束损伤。有研究[42-43]显示,在症状发作后,皮质脊髓束的沃勒变性可以在症状出现后检测到沃勒变性,脑桥基底部解剖上不常见灰、白质。这个特征被认为是该区域对离子和渗透压变化的易受伤区域[44],最初缺血后脑血液的减少导致氧和葡萄糖较少,随之急性细胞死亡,最终导致梗死核心。Kim等[45]研究发现,基底动脉粥样硬化性疾病与脑桥基底梗死的亚急性病变体积增加有关,但与患者的最终不良临床结果无关。非轻型BSI组患者的入院时NIHSS平均8分,显著高于轻型BSI组的平均分,主要可能与累及的穿支血管多、病灶大、影响的神经结构多,尤其是脑桥前内、前外侧受损有关。也不除外部分差异也来自于患者发病距入院时间不等,很有可能部分入院时NIHSS高的患者在收住医院时已经经历过症状加重。
本研究中,出院时NIHSS≤3分的BSI,被认为是轻型BSI,NIHSS≥4分的BSI被认为是非轻型BSI,出院时轻型BSI组和非轻型BSI组穿支受累的部位差异有统计学意义。轻型BSI组单纯旁中央支受累的比例明显高于非轻型BSI组(50.8%vs.38.1%),非轻型BSI组多组穿支受累比例明显高于轻型BSI组(60.0%vs.42.1%);两组梗死灶的大小差异也有统计学意义(0.72 mlvs.0.32 ml),出院时症状重的非轻型组,大多数属于大动脉粥样硬化分型(65例,61.9%)。由于解剖上的原因,多组穿支受累,引起的病变范围大,对应的临床症状和NIHSS评分也相应多[46]。大动脉粥样硬化及小血管闭塞在BSI中都比较常见。有研究[47]指出,椎动脉及其分支动脉粥样硬化是引起延髓梗死的最常见原因。孤立的脑桥卒中在BSI中常见,基底动脉狭窄是所引起的穿支阻塞是引起脑桥梗死最重要的原因。上世纪70年代初,Fishe等[48]报道了一组小样本的临床病理研究,发现一部分急性孤立脑桥梗死是由于基底动脉穿支动脉粥样硬化所致而非经典的小动脉纤维玻璃样变。基于这一重要发现,1989年Caplan[49]根据3例患者的病理结果首先提出了BAD这一新的病理概念,即由于动脉粥样硬化所致的穿支动脉口狭窄或闭塞导致的脑深部的单个脑梗死,颠覆了长期以来将这部分患者统一认为是纤维玻璃样变小血管病(SVD)的认识。穿支病变既包括载体动脉粥样硬化斑块阻塞穿支,也包括动脉硬化性小血管闭塞。动脉粥样硬化性SVD通常涉及小血管的近端部分并且产生相对大的病变[35],所以LAD引起的的穿支流域梗死的大小和范围可用于区分动脉硬化和小血管脂质透明变性梗死。一些BSI的研究通过梗死的形态、位置、临床表现和影像特点揭示病因,推断穿支疾病在BSI中起着重要作用,是最常见的BSI病因[11,50]。近年,有研究[51-52]利用高分辨MRI证实穿支病变是BSI最常见的原因。在本研究里,恢复不良的患者组多为LAD类型,且梗死范围和体积明显比轻型BSI组的病变大。本研究的病因分型里,把椎-基底动脉等大血管没有狭窄的患者归到小血管组,很可能把相当一部分穿支病变归入了SVD组,可能是高估了SVD在BSI中的发病率。
本研究通过比较不同病因患者的临床及影像特点、出院时症状较轻和症状较重的亚组患者的临床及影像特点,分析与新发孤立BSI出院时症状较重的相关因素,有助于其预后的预测。对于体积较大、大动脉粥样硬化类型的BSI患者,早期抗栓及他汀治疗干预和及时的二级预防对其康复非常必要。
