进食时机对急性胰腺炎患者胃肠功能和短期转归的影响分析▲
2021-06-07华占楼邓彬耿盼盼孙继妹谢金春邓丽娟仇颖琰
华占楼 邓彬 耿盼盼 孙继妹 谢金春 邓丽娟 仇颖琰
1 江苏省仪征市人民医院消化内科,仪征市 211400;2 扬州大学附属医院消化科,江苏省扬州市 225000
急性胰腺炎(acute pancreatitis,AP)是常见的急腹症之一,起病迅猛、病情凶险,目前对其的认知已较为全面,已具备相对完善的诊治策略[1]。临床上对AP患者通常采取针对性的保守治疗措施,严格禁食也备受推崇,旨在避免食物经消化道时对胰腺产生刺激,防止病情加重或复发,胰腺的外分泌功能静息时间越长越有利于控制炎症[2]。然而近年来国内外临床对“胰腺休息”观点的质疑越来越强烈,尤其是随着肠内营养支持治疗(EN)消化系统疾病能取得良好效果被充分的证实,对患者经口进食的时机也产生了剧烈的争议[3-4]。欧洲肠外肠内营养学会(ESPEN)主张,通过缩短对AP患者的禁食时间可避免其无法耐受而自行进食而破坏治疗依从性以及和谐医患关系,但临床至今仍未获得足够循证依据,也无法保障患者早期进食能获得良好的预后[5]。为探究不同进食时间对AP患者胃肠功能障碍恢复和短期转归的影响,本研究选择我院收治的86例患者进行了比较分析,现将结果报告如下。
1 资料与方法
1.1 临床资料 选取2016年4月至2018年3月我院收治的AP患者86例为研究对象。纳入标准:(1)符合AP相关诊断标准,分级诊断为轻、中症AP患者[6];(2)年龄18~75岁。排除标准:(1)合并胃肠炎症、消化道肿瘤或自身免疫性疾病;(2)有消化系统外科手术史;(3)治疗10 d内因症状加重转换治疗方法或死亡;(4)有引流手术治疗指征;(5)妊娠期或哺乳期妇女;(6)精神障碍或沟通障碍,无法配合治疗。根据患者不同进食时机将纳入研究的患者分为观察组(早期进食,36例)与对照组(循常规指征进食,50例)。观察组患者男21例、女15例;年龄25~71岁,平均(43.29±14.67)岁;胆源性AP患者17例、酒精性AP患者6例、高血脂性AP患者11例、其他病因所致AP患者2例。对照组患者男29例、女21例;年龄22~74岁,平均(45.31±16.90)岁;胆源性AP患者24例、酒精性AP患者8例、高血脂性AP患者15例,其他病因所致AP患者3例。两组患者性别、年龄等一般资料比较差异无统计学意义(P>0.05)。
1.2 治疗情况 两组患者被确诊后,根据相关指南推荐方案给予保守治疗[6]。对患者采取胃肠减压、液体复苏、器官功能维护、抗感染、肠外营养支持等措施,常规给予胰酶抑制药物、止痛解痉药物等,针对病因(胆源性、高血脂性、酒精性等)对症治疗,严密监测生命体征。在此基础上,观察组患者早期进食:患者腹胀、腹痛等体征缓解且有饥饿感时,在病程第3~5天开始进食,同时停止肠外营养支持,减少补液量。对照组患者在上述保守治疗基础上,循常规指征进食:患者CT等检查提示胰腺肿大显著消退,腹部压痛消失,且血、尿淀粉酶与脂肪酶水平均降低至正常值上限2倍量以下,在病程5~7天开始进食,同时停止肠外营养支持,减少补液量。两组患者进食方式相似,首先进食白稀粥、蔬菜汤、蛋花汤等流质食物;若无不良反应则换为汤面、菜泥、馄饨等半流质食物;若无不适症状,转为常规饮食。进食速度由慢到快,嘱患者保持清淡低脂饮食,食物温度适宜,鼓励患者多下床活动。
1.3 观察指标
1.3.1 血清胃肠激素 治疗前、治疗10 d后,分别采两组患者肘静脉血,部分血样低温下静置充分凝血,高速离心后提取血清。采用酶联免疫吸附试验(ELISA)检测胃动素(MTL)、胃泌素(GAS)、血管活性肠肽(VIP)水平。
1.3.2 血清营养指标 采用全自动生化分析仪及配套试剂,检测两组患者的血清白蛋白(ALB)、血红蛋白(Hb)、转铁蛋白(TRF)水平。
1.3.3 血液T淋巴细胞亚群 将两组患者部分血样置于抗凝管,依次加入荧光标记抗体、红细胞裂解液并孵育至清亮透明,离心后弃去上清,用磷酸缓冲液(PBS)洗涤并重悬,采用流式细胞仪检测CD3+、CD4+、CD4+/CD8+水平。
1.3.4 疾病转归及并发症 自治疗开始,观察记录两组患者开始排便的时间、停止输液时间、住院治疗时间、复发及并发症发生情况。
1.4 统计学处理 采用SPSS 20.0统计学软件进行数据分析。计量数据以x±s表示,两组间均数的比较采用t检验,同组治疗前后比较采用配对t检验;计数资料以%表示,比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者治疗前后的血清胃肠激素水平比较 治疗10 d后,两组患者的MTL、GAS水平均显著升高,观察组患者的水平显著高于对照组;两组患者的VIP水平均显著下降,观察组患者的水平显著低于对照组,差异有统计学意义(P<0.05)。见表1。
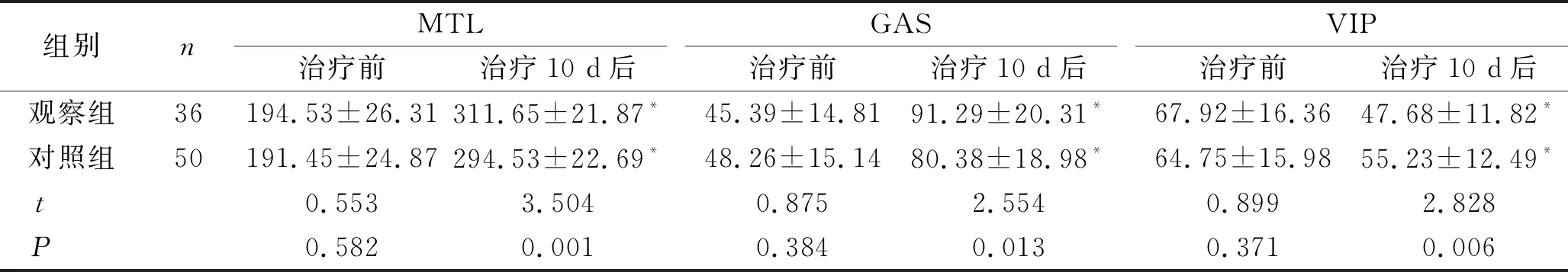
表1 两组患者治疗前后的血清胃肠激素水平比较 (ng/L,n,x±s)
2.2 两组患者治疗前后血清营养指标水平比较 治疗10 d后,两组患者的ALB、Hb、TRF水平均显著升高,观察组患者的水平明显高于对照组,差异有统计学意义(P<0.05)。见表2。
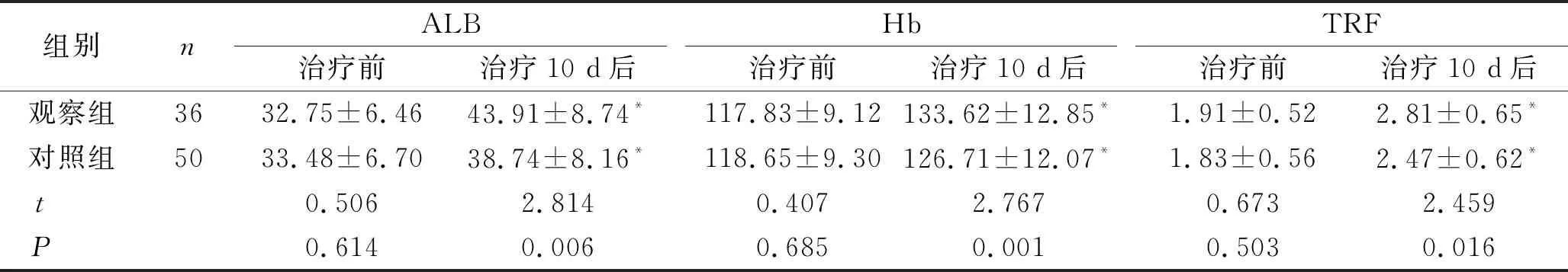
表2 两组患者治疗前后血清营养指标水平比较 (g/L,n,x±s)
2.3 两组患者治疗前后的T淋巴细胞亚群比较 治疗10 d后,两组患者CD3+、CD4+、CD4+/CD8+水平均显著升高,观察组患者的水平明显高于对照组,差异有统计学意义(P<0.05)。见表3。
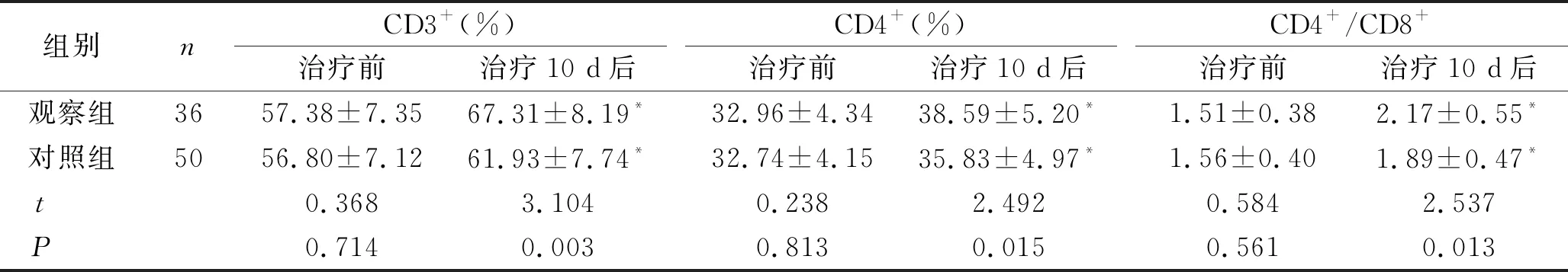
表3 两组患者治疗前后的T淋巴细胞亚群比较 (n,x±s)
2.4 两组患者的疾病转归情况比较 自治疗开始,观察组患者开始排便的时间、停止输液时间、住院时间均显著短于对照组,差异均有统计学意义(P<0.05)。见表4。
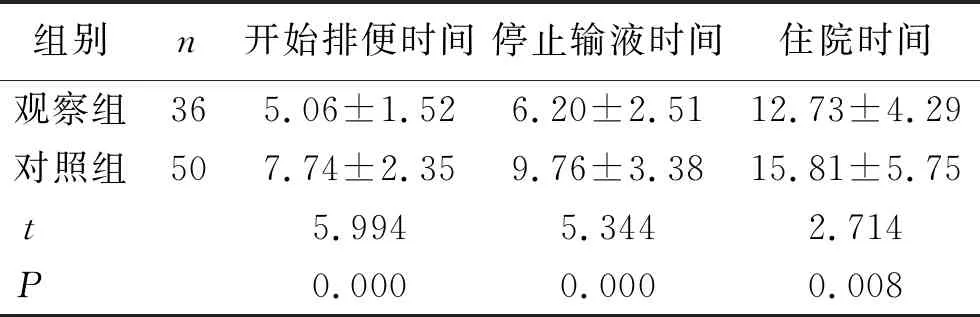
表4 两组患者疾病转归情况比较 (d,n,x±s)
2.5 两组患者的复发及并发症发生情况比较 两组患者的复发及并发症发生情况比较,差异无统计学意义(P>0.05)。见表5。
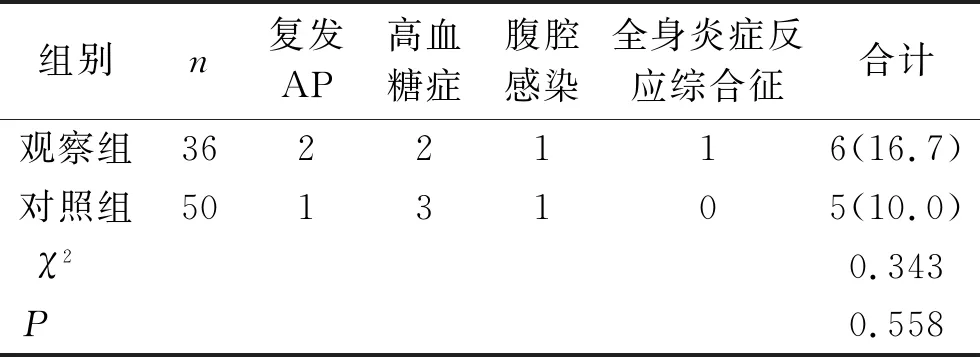
表5 两组患者的复发及并发症发生情况比较 [n(%)]
3 讨 论
绝大多数AP患者均伴有不同程度的胃肠功能障碍,多因全身性炎症引发的胃肠黏膜供血、供氧不足,炎症因子损伤黏膜所致,轻者出现腹胀、肠麻痹等症状,严重者可导致肠道菌群移位而引发肠源性感染,加重病情[7]。胃动素(MTL)、胃泌素(GAS)是在食物刺激下由胃肠道黏膜细胞分泌的胃肠激素,是引发平滑肌收缩的主要激素,正常情况下二者共同控制胃肠道平滑肌收缩[8]。AP患者出现炎性介质瀑布反应导致胃肠道渗出液增加,非肾上腺素能、非胆碱能神经元异常兴奋,释放血管活性肠肽(VIP)拮抗平滑肌收缩[9]。在本研究中,治疗10 d观察组患者的血清MLT与GAS水平显著高于对照组,而VIP水平显著低于对照,提示早期进食能有效改善AP患者的胃肠功能障碍,可能与早期给予患者流质食物对其胃肠道产生适宜强度的刺激,促进其神经与激素调节恢复正常,促进胃肠道蠕动排空,有效避免胃肠黏膜炎症浸润损害或萎缩,从而避免感染或病情恶化有关。生长抑素是辅助治疗AP患者的药物之一,能在一定程度抑制胰腺分泌、缓解病情,但对胃肠动力有抑制作用,其结合早期肠内营养支持治疗(EN)能充分维持患者肠道黏膜的通透性,延缓患者胃肠功能障碍持续进展,有助于改善患者预后[10]。
AP患者机体受到应激影响,通常处于代谢亢进状态,能量消耗大,极易引发营养不良或免疫功能降低[11];AP所致的全身炎症反应可促进蛋白质分解与糖异生、炎症细胞过度分泌细胞因子,机体出现负氮平衡、内环境发生紊乱,患者营养状况恶化、治疗时间延长[12]。本研究结果显示,治疗10 d后,两组患者的ALB、Hb、TRF水平显著升高,观察组患者的水平明显高于对照组;两组患者CD3+、CD4+、CD4+/CD8+水平显著升高,观察组患者的水平明显高于对照组;观察组患者开始排便的时间、停止输液时间、住院时间均显著短于对照组,提示早期进食能有效改善AP患者营养状况,增强其免疫功能,促疾病恢复,缩短治疗时间。鼻空肠管是目前较为常用的EN途径,能有效输送营养并避免刺激胰腺,维护胃肠功能,但导管可能会压迫鼻咽腔黏膜及食道黏膜导致溃疡,若导管脱落、发生误吸则会增大患者获得性肺炎(HAP)的发生风险[13]。目前在AP患者中推广早期进食的阻力为食物对胰腺的刺激,患者进食后可能会触发吞咽反射、改变胃肠道黏膜张力,造成液体积聚引发腹痛,因此选择早期进食的时机十分关键[14]。在本研究中,选取患者腹胀、腹痛等症状缓解且有饥饿感为早期进食时机,不会显著增加患者并发症的发生风险。吴同利等[15]报道,轻症AP患者给予EN后其血淀粉酶、脂肪酶水平会有所上升,但很少出现腹痛、腹胀症状,因此认为以患者可耐受为前提,在腹痛、腹胀体征缓解且有饥饿感时便可给予EN可促进康复。
