经皮内镜下颈椎后路循椎弓根360°神经根减压术△
2021-05-23肖清清楚福明王艳杰唐小松
肖清清,李 越,吴 忌,楚福明,王艳杰,唐小松,王 雯,苏 洪
(四川省骨科医院,四川成都 610041)
神经根型颈椎病是脊柱外科常见退行性疾病,椎间孔狭窄为其常见致病原因,椎间孔狭窄前后径变窄因素为后界的侧块关节增生、前界的钩椎关节增生,上下径变窄主要原因为椎间盘退变导致的椎间隙高度丢失。椎间孔狭窄使得骨性神经根管变小,进而压迫血管引起神经根缺血或直接压迫神经引起神经根症状。大多数可经保守治疗得到缓解,但仍有少部分患者需采取手术进行减压。颈椎前路椎间盘切除植骨融合术(anterior cervical discectomy and fusion,ACDF)是手术治疗各类颈椎病的金标准[1,2]。但椎间融合牺牲了椎间活动度,加速了邻近节段退变。近年来,随着微创技术的发展,经皮内镜下颈椎间孔切开术具有创伤更小、能够保留运动节段的优点,迅速获得推广[3~5]。脊柱内镜治疗伴椎间孔骨性狭窄的神经根型颈椎病,一般选择经后路颈椎间孔切开术[6~8]。
颈椎后路颈椎间孔切开术的关键步骤包括显露“V”点、部分侧块切除及钩椎关节骨赘切除,如何做到快速、安全、充分的侧块切除是技术的核心,同时也是缩短该手术学习曲线的关键,增生钩椎关节切除亦是重要的环节。2017年5月~2020年1月,作者采用内镜下颈椎后路循椎弓根360°神经根减压术治疗伴颈椎间孔骨性狭窄神经根型颈椎病38例,现将手术技术与初步成果介绍如下:
1 手术技术
1.1 术前准备
根据病史、临床表现与影像学检查,确定颈椎间孔骨性狭窄的责任节段与程度,设计手术方案。
1.2 麻醉与体位
采用全身麻醉下进行手术。患者俯卧位,硅胶圈固定头部,将颈椎处于微屈曲位,双肩及上肢以轻柔的张力拉向尾端(图1a)。
1.3 手术操作
C形臂X线机透视后标记手术节段、椎弓根及侧块关节外缘,常规消毒铺巾,2.0 mm克氏针穿刺(图1b),C形臂X线机再次透视位置满意后锚定于侧块关节上(图1c)。紧贴克氏针作1.0 cm横向切口,使用逐级扩张器行软组织扩张,取出逐级扩张器后放置7.1 mm脊柱内镜(德国Spinendos公司,Lus⁃ta大通道脊柱内镜),以双极射频凝结和髓核钳清理侧块关节及椎板上方的软组织,以磨钻磨除少许骨质再次镜下标记节段。显露“V”点结构,如上下椎板叠加时以磨钻磨除部分椎板后显露黄韧带、椎板、侧块內缘,然后,使用磨钻或椎板咬骨钳向下外切除椎板至下位椎体椎弓根內缘,再沿下位椎弓根內缘切除椎弓根上缘侧块,至椎弓根外缘,以椎板咬骨钳确认边界(图1d);椎板咬骨钳向头端切除椎板至上位椎体椎弓根內缘,再切除椎弓根下缘侧块,到椎弓根外缘时以椎板咬骨钳确认边界;以上下位椎弓根外缘作为侧块向外切除边界,以椎板咬骨钳椎间孔背侧剩余侧块以充分减压(图1e)。确认椎弓根、神经根腋部及肩部,以神经探子、射频清除神经根周围粘连组织以减压神经根。沿神经根肩部及腋部推开神经根检查神经根腹侧钩椎关节增生情况(图1f)。如需切除增生钩椎关节则以工作导管尖端拨开神经根显露增生骨赘,以磨钻磨除(图1g),以射频电极清理周围软组织。最后确定充分减压(图1h)。观察无活动性出血,取出所有器械后,不放置引流,4-0可吸收线缝合切口。
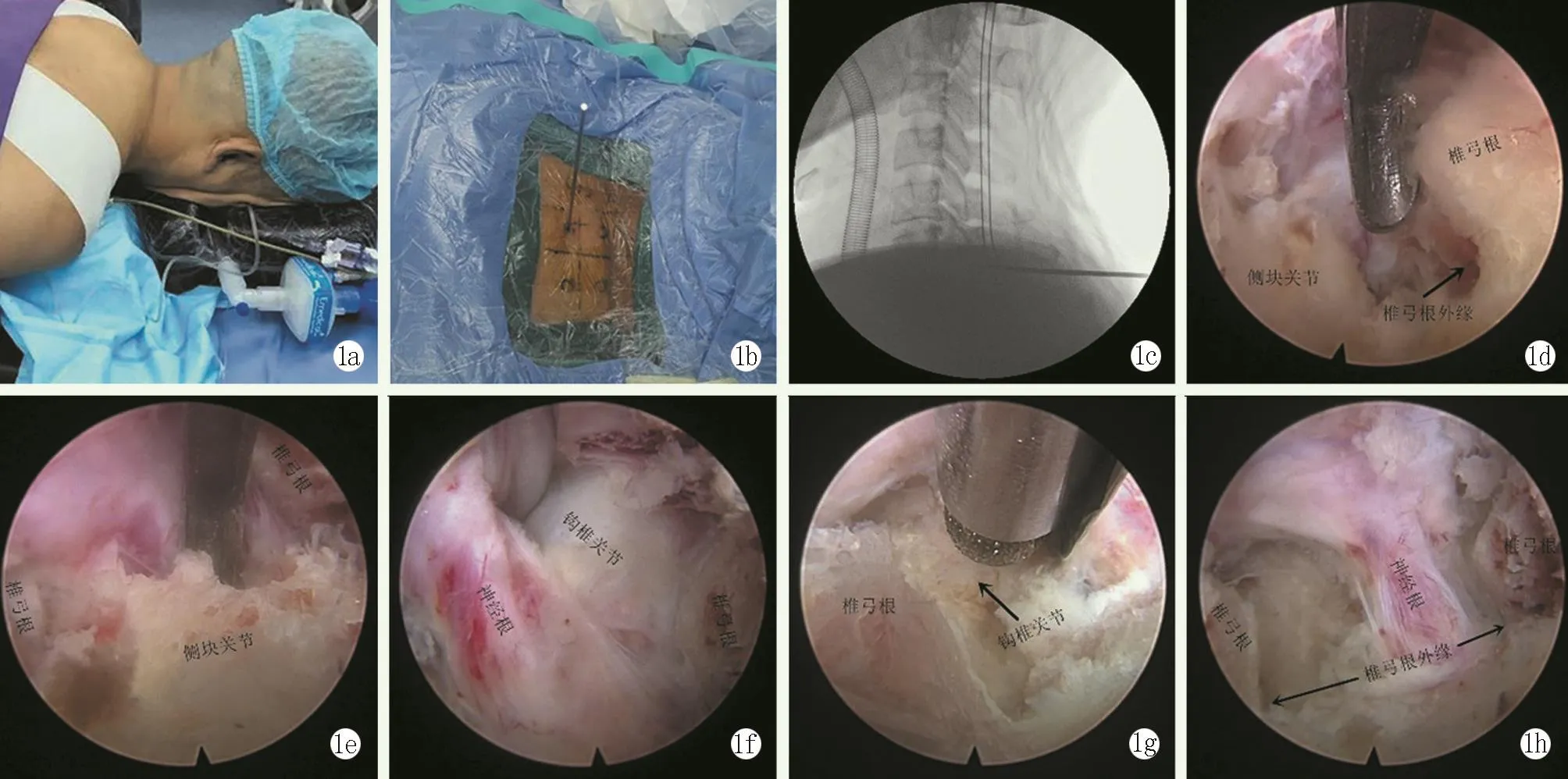
图1 患者,男性,45岁,左侧C<下标> 6/7 椎间孔骨性狭窄,行经皮内镜下颈椎后路循椎弓根360°神经根减压术 1a:手术体位 1b:穿刺锚定 1c:透视确定穿刺锚定位置 1d:沿C<下标> 6 、C<下标> 7 椎弓根內缘、上下缘减压到外缘 1e:以上下椎弓根外缘连线为界切除侧块关节 1f:使用神经探子检查钩椎关节增生情况 1g:使用工作导管保护下磨除增生钩椎关节 1h:神经根充分减压后镜下所见
1.4 术后处理
术后第1 d即可佩戴颈托逐渐下地活动,术后根据疼痛情况予非甾体类消炎镇痛药物,术后2 d复查颈椎CT及MRI后即可出院。术后采用Nakamu⁃ra等[9]的方法测量侧块关节切除范围(图2a,图2b),测量术前小关节长度(facet length,FL)和术后小关节长度(postoperative facet length,poFL),使用公式计算侧块关节平面切除率(facet resection rate,FRR)=(FL-poFL)/FL×100%。术后3周门诊复查无特殊后,可去除颈托逐渐恢复正常工作生活。
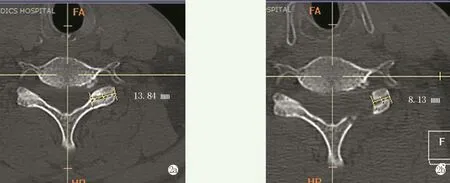
图2 侧块关节平面切除率 2a:术前小关节长度(FL) 2b:术后2 d小关节长度(poFL),侧块关节平面切除率(FRR)=41.3%
2 临床资料
2.1 一般资料
2017年5月~2020年1月,共治疗38例患者,均为单根神经根受压伴椎间孔骨性狭窄的神经根型颈椎病。其中男性27例,女性11例;年龄38~72岁;病程1周~48个月;病变节段:C3/4节段1例,C4/5节段3例、C5/6节段12例、C6/7节段21例、C7/T1节段1例。其中所有38例患者均有上肢疼痛,所有患者无同部位手术史。本研究获医院医学伦理委员会批准,所有患者及家属均知情同意。
2.2 初步结果
所有38例患者手术均顺利完成,平均手术时间67 min(45~85 min),术中出血量 10~30 ml。术中未出现神经、硬膜损伤等并发症。住院时间4~7 d。颈痛VAS评分由术前(4.84±1.10)分,显著减少至末次随访时(0.76±0.67)分,差异有统计学意义(P<0.001);上肢疼痛 VAS评分由术前(6.76±0.54)分,显著减少至末次随访时(0.68±0.57)分,差异有统计学意义(P<0.001);颈椎NDI评分由术前(22.84±6.76)分,显著减少至末次随访时(1.39±0.91)分,差异有统计学意义(P<0.001)。术后3~6个月复查颈椎CT及MRI与术前对比所有患者椎间孔减压区域均实现彻底减压,颈椎动力位片未见颈椎不稳征象。
3 讨论
对于颈椎后路颈椎间孔切开手术,充分的椎间孔减压是手术成功的关键和前提。患者的症状、体征、疼痛的性质及部位是明确责任节段的主要因素,必要时颈椎神经根选择性阻滞更能精确明确责任节段。神经根管狭窄的减压范围决定手术的疗效,理想的手术方式为术中对神经根进行充分的减压且不影响颈椎的稳定性。Zdeblick等[10]报告说,FRR在50%以内,颈椎不稳定性会随着FRR的增加而略有增加,但在FRR为75%时会出现显著不稳。在确定最佳切除区域以获得足够减压和椎间稳定性方面的诊疗标准尚未达成共识。有文献报道根据术前影像学测量确定切除区域的宽度,但术中很难量化切除小关节的范围。尽管国内外文献报道了多种术中明确减压范围的方法,但仍无法在术中直视下明确减压边界[9,11-12]。
椎弓根是理想的解剖学界标,可以在内镜下轻松识别。椎弓根不仅是椎间孔的尾端,而且是颈椎管的外侧边界。术中沿上下位椎弓根內缘减至椎弓根外缘,切除椎弓根外缘连线以内的侧块关节,再切除增生的钩椎关节,进行神经根360°进行减压。术后通过测量侧块关节切除率FRR均在50%以内,术后复查颈椎CT及MRI与术前对比所有患者椎间孔减压区域均实现彻底减压,颈椎动力位X线片也未见颈椎不稳,从而证实了该方法减压的有效性。在颈椎间孔骨性狭窄的颈椎后路手术采用该方法可在术中镜下直视明确椎间孔的减压范围,该方法循椎弓根减压可沿椎弓根内侧缘检查到椎弓根外侧缘,至椎间孔外口。在切除椎间孔的背侧侧块关节后,术中也可以磨钻磨除上下位椎弓根内侧皮质,获得更大的空间以充分暴露神经根腹侧或腋下的钩椎关节增生骨赘,以磨钻部分或全部磨除后以进行充分的减压[13]。
综上所述,采用内镜下颈椎后路循椎弓根360°神经根减压术治疗伴椎间孔骨性狭窄的神经根型颈椎病患者在术中以固定的解剖标志行神经根从起始部位到椎间孔出口进行充分的减压,能够在直视下明确减压的边界,同时可确保侧块关节切除在50%以内,避免术后出现颈椎不稳,有助于准确、快速、充分椎间孔减压,并且能降低硬脊膜及神经根损伤风险。
