53893 例宫颈癌筛查结果及分析
2021-05-18刘雪花黄红玲
刘雪花 黄红玲 赵 艳
(1.上海电力医院妇科,上海200050;2.上海第六人民医院东院妇产科,上海201706)
宫颈癌是妇科肿瘤中最常见的恶性肿瘤,高发年龄为50~55 岁[1]。世界卫生组织数据显示,2006 年有50 万左右的宫颈癌新发病例,其中在2006 年内死于宫颈癌的近10 万人,95%是发展中国家妇女[2]。中国每年新增病例13.6 万人左右,占全球1/4~1/3,每年有2~3 万的妇女死于宫颈癌,部分地区由于社会生活方式的改变,HPV 感染率上升,宫颈癌发病也有增高趋势,而且在近20 年明显年轻化[3]。目前的研究认为,持续性感染高危型人乳头瘤病毒是导致宫颈癌特有的发病机制,而宫颈癌有较长的癌前病变阶段,通常从CIN 发展为浸润癌需要10~15 年,且最终只有0.5%的感染者发生浸润癌,在浸润癌前进行人工干预,其治愈率可达100%。因此,在全面评估基础上进行宫颈癌筛查,可有效预防宫颈癌。本文收集53893例2017 年10 月1 日至2019 年9 月30 日在上海电力医院行宫颈癌筛查的妇女,对统计数据结果进行分析,为积累宫颈癌临床资料提供参考。
1 资料与方法
2017 年10 月1 日至2019 年9 月30 日在上海电力医院体检部妇科组拟行宫颈癌筛查的妇女有68134 人次,因各种原因弃查14241 人次,已筛查53893 人次,年龄22~96 岁,平均45.32 岁,其中全子宫切除78 人次(非肿瘤指征61 人次,内膜病变3 人次,宫颈病理结果≥高级别病变14 人次),次全子宫切除23 人次(均为非肿瘤指征),宫颈锥切术后24 人次(宫颈高级别病变)。
2 研究方法
2.1 宫颈脱落细胞病理学检测方法采用杭州迪安诊断技术集团股份有限公司的离心式液基细胞制片检测技术(Thin-Cytologic Test TCT)产品。细胞学诊断标准[1]:采用TBS 细胞学分级判读系统,包括无上皮内病变或恶性病变(negative for intraepithelial lesion or malignancy,NILM)、非典型鳞状细胞[(atypical squamous cells,ASC)包括不明确意义的非典型鳞状上皮 细 胞(atypical squamous cell of undetermined significance,ASC-US)和不除外高度病变的非典型鳞状上皮细胞(atypical squamous cell cannot exclude high -grade squamous intraepithelial lesion,ASC -H)]、低高度鳞状上皮内病变low-grade squamous intraepithelial lesion,LSIL)、高 度 鳞 状 上 皮 内 病 变(high-grade squamous intraepithelial lesion,HSIL)、不典型腺上皮细胞(atypical glandular epithelial cells,AGC)。
2.2 HPV-DNA 亚型检测方法采用杭州迪安诊断技术集团股份有限公司生产的人乳头瘤病毒(HPV)核酸分型检测试剂盒(荧光PCR 熔解曲线法),对宫颈脱落细胞中的高危型(16、18、31、33、35、39、45、51、52、53、56、58、59、66、68、73)、低危型(6、11、42、70、81、82、83)共23 种人乳头病毒(HPV)进行分型检测,其中≥2 个阳性者,即视为高危型阳性。
2.3 采样方法 患者在排空膀胱后,取截石位,充分暴露宫颈,采用宫颈细胞采样刷在宫颈管内和宫颈外口鳞柱交叉处,沿同一方向旋转3~5 周采集宫颈脱落细胞,期间尽可能避免宫颈组织损伤出血。采集完毕后,将一次性刷头取下放至保存液中保存,核对患者信息,做好标记。有TCT+HPV 联合筛查时,先取TCT 样本,后取HPV 样本。遇宫颈口因萎缩或手术等因素导致宫颈口狭窄甚至仅剩针尖大小宫颈口而鳞柱交叉处暴露困难者,仅取宫颈外口的表面脱落细胞,以减少人为损伤宫颈的可能。
3 结果
3.1 不同单位筛查方式选择的筛查套餐方式不一致,单纯TCT 检查51337 人次,TCT+HPV 联合筛查2556人次。TCT 筛查结果。见表1

表1 TCT 筛查结果
3.2 阳性结果不同病变级别的年龄段分布特点见图1,HPV 检测结果。见表2

图1
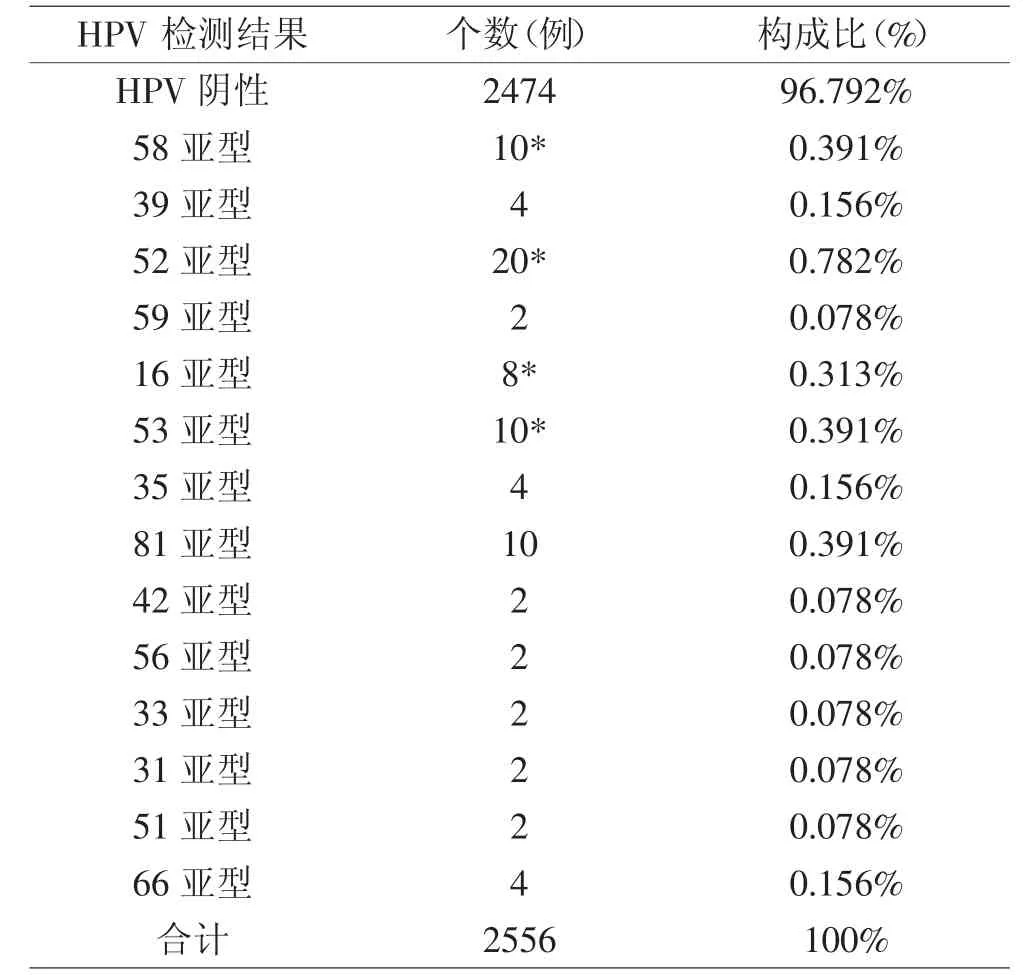
表2 HPV 各亚型检测结果
4 讨论
人乳头瘤病毒(HPV)是一种种属特异性的双股环状小量DNA 病毒,它主要侵犯人体生殖器和皮肤等组织的上皮细胞,可引起局部上皮增生、增厚或呈乳头状。HPV 的高危亚型持续性感染宫颈可引起宫颈上皮不典型增生、宫颈内瘤变及宫颈癌[4]。早期病例采用子宫颈细胞学检查和(或)HPV 检测、阴道镜检查、子宫颈活组织检查的“三阶梯”程序进行筛查及确诊[1]。
本文收集了53893 例2017 年10 月1 日至2019年9 月30 日在上海电力医院行宫颈癌筛查的妇女,对统计数据结果分析如下:
4.1 数据特点 从TCT 检测的年龄分布特点来看,检测结果呈阳性的人群集中在40~65 岁为发病高峰年龄段,与国内大数据统计的高发年龄基本符合[5]。数据中TCT 阳性率较低,考虑与在该院体检人员绝大多数为电力系统职员及离退休人员,每年均有固定的单位组织体检,失随访率低,可以很早期发现病变、及时诊断及处理有关。病史资料显示,有过全子宫切除或者宫颈锥切手术的患者,除了非肿瘤指征的患者,大多数都是因体检时发现异常细胞后进一步活检,提示存在高级别及以上病变而行手术,从而阻止了病变进一步发展。因此,常规组织单位进行宫颈防癌检测,可达到宫颈癌筛查的基本预期目标。对于选择行TCT+HPV 联合筛查套餐的筛查单位,有高危型16 或18 亚型阳性或同时合并TCT 异常的患者,仍按照诊疗常规转诊阴道镜进行宫颈活检,但因联合筛查单位的例数较少,目前尚无法用统计学方法判断其临床意义,仍需继续积累数据。见图1
4.2 弃查比例较高 由于该院主要筛查对象是电力系统单位集体人员,在固定时间期限内统一实施检查,筛查项目均为自愿选择,随意性较强,2 年中拟行宫颈癌筛查的妇女有68134 人,因各种原因弃查人员14241 人,占拟定筛查人员20.90%。弃查原因包括:外出,月经期,妊娠,畏惧妇检,误认为阴超可替代宫颈癌筛查,未婚无性史,年龄大行动不便,无不适不愿查等。因此,加强高危人群对宫颈癌相关知识的宣教,提高医务人员的业务水平及与体检对象的交流沟通能力等方面,有待进一步改进与提升。
4.3 筛查结果阳性的处理 对于任何一个筛查结果≥ASC-US 和/或HPV 阳性的病例,均按照宫颈癌前病变筛查的“三阶梯”诊断步骤进行处理。在阳性结果回报后第一时间进行电话通知,建议妇科门诊进一步就诊处理。以上流程可将宫颈细胞学与HPVDNA 检测进行有机结合,很好地分流随访、进行阴道镜检查或镜下实施活体组织病理诊断,并结合患者的年龄、生育要求、随访条件等决定后期处理,最大可能的避免了宫颈癌的漏诊,也减少了过度检查或过度治疗等资源浪费行为。
4.4 对群体性筛查方式的思考2014 年12 月3 日,美国医学协会杂志(JAMA)发表的ACOG 宫颈癌筛查指南要点包括:不论是否有性行为或是否为高风险人群,宫颈癌筛查应从21 岁开始;21~29 岁的女性,应每3 年做一次宫颈细胞学检查;对30~65 岁的女性,每5 年做一次宫颈细胞学检查及HPV 联合检查,或每3 年进行液基宫颈细胞学检查替代宫颈癌刮片筛查;对于有宫颈癌高危因素的女性,必须增加筛查的频率,检测其HIV 感染、免疫功能不全、子宫有己烯雌酚暴露、CINⅡ-Ⅲ及癌变等情况;如果上述筛查结果均阴性,无≥CINⅡ级别的病变,且年龄>65 岁,可停止宫颈癌筛查,包括在过去10 年连续≥3 次宫颈细胞学检测结果呈阴性,或连续2 次宫颈细胞学检查联合HPV 检查结果均呈阴性者(最后一次检查在5年内进行)。以上宫颈癌筛查原则及流程对于在门诊就诊的患者来说,比较容易实行个体化处理,但是对于单位组织的大批量群体性体检方式,很难完全符合宫颈癌筛查指南要求。一方面,筛查结果阴性人群的重复筛查频率高;一方面,筛查方式是按照单位自行选择的套餐模式统一筛查,无法按照21~30~65 岁的年龄段方式选择。因此,如何细化单位体检的规则,也需要临床医师去不断地总结经验。
综上所述,单位常规每年度的群体性宫颈癌筛查,其优点在于漏查率低,更容易达到“早发现、早干预、早治疗”的目的,但是也存在着非高危人群筛查频率过高、无法个体化处理的问题。宫颈癌是可以预防的肿瘤,目前的宫颈癌筛查能在群体中识别可能患有宫颈癌前病变的个体,但不能作为确诊宫颈癌的方法[4]。因此,如何既要避免资源浪费,又要加强对高危人群的宣教,进行群体筛查人群内更细致的筛查方式的选择甚至是否可以被更为简单易行、敏感性高的检查方法所替代,都仍然是今后临床医生需要不断修正和改进的方向。
