早产儿视网膜病变自然消退儿童的视功能发育研究
2021-05-11孙光华满滕滕王自冠刘军洋孙振静
孙光华,满滕滕,张 楠,王自冠,刘军洋,孙振静,博 文
早产儿视网膜病变(retinopathy of prematurity,ROP)是新生儿在全球范围内的常见致盲性眼病之一。近年来,ROP逐渐被广大小儿眼科医师认识,ROP筛查在临床上受到重视[1,2]。2005年中华医学会制定了《早产儿治疗用氧和视网膜病变防治指南》[3],2014年重新修订了《中国早产儿视网膜病变筛查指南》[4]。现已有发生ROP并进行干预治疗(冷冻、激光、抗血管内皮生长因子药物的使用或手术治疗)的患儿有长期的随访和视功能研究[5]。但是对发生ROP但自然消退的儿童缺乏长期的随访及相关的视功能研究。本研究通过对3~6岁学龄前期儿童出生时发生ROP但自然消退者的远期视功能进行回顾性分析,以了解其视功能发育特点。
1 对象与方法
1.1研究对象 选取2012-01~2015-12于枣庄市妇幼保健院眼科进行ROP筛查,诊断为ROP自然消退[4]的儿童238例(476眼)纳入观察组,其中男童136例(272眼),女童102例(204眼);出生胎龄为25.89~36.72(32.52±2.18)周;出生体重为825~2 360(1326.8±483.00)g;3~≤4岁组72例(144眼),4~≤5岁组65例(130眼),5~≤6岁组101例(202眼)。以同期未发生ROP的儿童262例(524眼)作为对照组,其中男童152例(304眼),女童110例(220眼);出生胎龄为26.32~35.65(32.36±1.96)周;出生体重为783~2 651(1338.25±385.00)g;3~≤4岁组89例(178眼),4~≤5岁组82例(164眼),5~≤6岁组91例(182眼)。纳入标准:(1)无其他器质性眼病,未接受其他眼部治疗者;(2)屈光间质清,能进行视网膜检影验光者。排除标准:(1)病变进展为阈值前期1型或阈值期;(2)具有其他眼底病变;(3)具有严重全身性疾病;(4)家长不愿签署知情同意书;(5)具有家族性视网膜疾病遗传史的患者。两组性别、出生胎龄、出生体重比较差异无统计学意义(P>0.05),具有可比性。见表1。所有检查均已向患儿家长告知并获得患儿家长的知情同意。本研究通过医院伦理委员会批准。

表1 两组儿童基本资料比较
1.2方法
1.2.1 一般检查 入组儿童均检查视力,裂隙灯显微镜检查眼前节,广角数码儿童视网膜成像系统(wide field digital pediatric retinal imaging system,RetCamⅢ)检查眼底并拍照和注视性质。在睫状肌麻痹状态下进行检影验光,以复方托吡卡胺滴眼液(美多丽,日本参天制药株式会社)点眼4次,每次间隔10 min,最后一次滴完20 min后,观察瞳孔散大6 mm以上且瞳孔对光反射消失,再行视网膜检影验光。
1.2.2 眼球生物学参数测量 眼球生物学参数测量采用Lenstar光学生物测量仪(LS900,Haag-Streit,Berne,Switzerland)。检查在半暗室下进行,取3次测量的平均值。主要指标:眼轴长度(axial length,AL)、角膜曲率半径(corneal curvature radius,CR)、晶状体厚度(lens thickness,LT)、中央角膜厚度(central corneal thickness,CCT)、前房深度(anterior chamber depth,ACD)参数。其中平均CR=(K1+K2)/2。轴率比(AL/CR)=眼轴/平均角膜曲率半径。
1.2.3 黄斑中心凹视网膜厚度检查 采用RTVue-FD-OCT(美国Optovue公司)进行黄斑中心凹视网膜厚度测量。检查在正常光线下进行,无需散瞳,入选对象取坐位,下巴置于颌拖上,调整眼位置,选择内固视。光源波长820 nm,26 000个A扫描/秒的采集速度,分辨率5 μm,软件版本BE4.0.5.100。
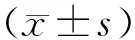
2 结果
2.1两组儿童屈光状态分布比较 两组同年龄段球镜度数、柱镜度数、平均等效球镜度数比较差异均无统计学意义(P>0.05),即自然消退ROP儿童和无ROP儿童之间的球镜度数、柱镜度数、平均等效球镜度数无显著差异。不同年龄段组内比较中球镜度数和平均等效球镜度数差异有统计学意义(P<0.05),即自然消退ROP儿童和无ROP儿童之间的球镜度数随着年龄增加而变化。见表2。
2.2两组儿童眼部生物学参数比较 两组同年龄段各生物学参数3~≤4岁组和4~≤5岁组AL以及两组间ACD差异有统计学意义(P<0.05),其余差异均无统计学意义(P>0.05)。不同年龄段组内比较AL、CR、ACD、LT差异均有统计学意义(P<0.05),即自然消退ROP儿童和无ROP儿童之间随年龄变化AL、CR、ACD、LT表现出正常发育变化。不同年龄段组CCT差异无统计学意义(P>0.05),即CCT发育变化不大。见表3。
2.3两组儿童黄斑中心凹视网膜厚度比较 两组同年龄段黄斑中心凹视网膜厚度比较差异无统计学意义(P>0.05),即自然消退ROP儿童和无ROP儿童之间的黄斑中心凹视网膜厚度无显著差异。不同年龄段组内比较黄斑中心凹视网膜厚度之间的差异有统计学意义(P<0.05),即自然消退ROP儿童和无ROP儿童之间随年龄变化黄斑中心凹视网膜厚度表现出正常发育变化。见表4。

表2 两组儿童屈光状态分布比较
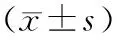
表3 两组儿童眼部生物学参数比较

表4 两组儿童黄斑中心凹视网膜厚度比较
3 讨论

3.2Özdemir等[9]发现正常足月儿与无ROP的早产儿相比,早产儿眼球形态表现为眼轴短,前房浅,但是角膜曲率较高。早产儿比较容易发生屈光不正的原因正是这样的眼球形态学差异,因此系统的前瞻性研究对于发生过ROP儿童的远期视觉发育具有重要意义。决定眼球屈光状态的三个主要因素为角膜屈光力、晶体的屈光力和位置以及AL。眼轴增长多与年龄、种族和性别相关,而目前国内外对于眼球生理变化参数的研究集中在AL与近视的关系。AL是指角膜正中到视神经与视网膜黄斑中心凹之间的距离,也就是眼球前后径的长度,与眼球发育密切相关,眼轴的增长会导致眼球病理性的改变。吕帆等[10]研究发现早产儿与足月儿在CR、AL具有显著的差异,这意味着在眼球生物学基础上早产儿和足月儿的眼屈光状态具有差异。
3.3有研究表明,发生在儿童的眼底病变或遗传性眼底病常合并黄斑区视网膜厚度的改变,如视网膜色素变性[11]、视锥细胞营养不良[12]、Stargardt病[13,14]、卵黄样黄斑变性[15,16]、性连锁青少年视网膜劈裂[17]等。而对于自然消退ROP儿童是否存在黄斑区视网膜厚度变化,目前国内外鲜有研究报道。以往的研究主要关注成年人检测到的黄斑厚度的变化,而本研究检测的是学龄前(3~6岁)儿童的黄斑中心凹视网膜厚度。本研究发现自然消退ROP儿童和无ROP儿童的黄斑中心凹视网膜厚度比较情况与其他研究一致[18~22]。
3.4欧美国家通过对3月龄、6月龄、1岁、3岁以及5岁的儿童进行视力筛查,从而达到视力异常和弱视的早发现、早诊断、早治疗的目的,因此他们已经对早产儿建立了比较完善的视力筛查及随访体系。目前,我国正在建立针对早产儿的筛查随访体系,有针对性地关注发生过ROP的儿童,但是对于自然消退的ROP儿童还有待进一步的观察随访其视功能发育情况。尽管自然消退ROP解剖结构恢复正常,但其视功能发育情况尚不明确,需要长期观察随访,以达到早期干预和矫治,以提高其远期的生活质量。
综上所述,3~6岁ROP自然消退儿童与无ROP儿童的屈光状态和眼部生物学参数无明显差异,出现ROP自然消退后对儿童的屈光状态未产生明显影响。我们还将继续对ROP自然消退儿童今后的视功能发育情况进行随访追踪,探索ROP自然消退儿童屈光状态的变化机制及规律,降低儿童屈光不正发病率。
