常规超声联合超声造影在乳腺癌诊断及新辅助化疗效果评估中的应用观察
2021-05-10马纯华林强记
马纯华 林强记 肖 妍
(汕头市潮阳区大峰医院超声科 汕头 515154)
乳腺癌是我国女性最为常见的恶性肿瘤之一,主要发生在乳腺导管上皮及末端导管上皮,一般疾病早期无明显症状,仅表现为一侧乳房无痛性肿块,质地较硬,边界不清晰,随着疾病发展肿瘤逐渐长大,便可出现皮肤溃疡、皮肤结节、橘皮样改变,少数出现乳头溢液及乳头内陷,还可伴有周围淋巴结肿大及远处转移[1]。因此乳腺癌患者的治疗方法及预后,主要取决于能否早期正确诊断并及时治疗,目前筛查诊断乳腺恶性肿瘤的主要方法有X线检查、乳腺超声、MRI、超声造影等,新辅助化疗(NAC)是目前医学界提倡的一种较新的治疗手段,通过手术前的全身化疗,使肿块缩小,并消灭转移细胞,有助于后续手术进行,一般用于局部晚期乳腺癌患者,同时还能观察化疗前后肿瘤变化,及时对NAC做出疗效评估[2]。据袁靖等[3]的研究显示超声造影对乳腺癌诊断率高,灵敏度强,可作为乳腺癌的鉴别条件之一,并且对于评估NAC临床疗效具有较高的指导意义。为此,将我院60例乳腺癌患者作为观察对象,以病理结果为金标准,分析常规超声与超声造影在乳腺癌中的诊断效能及对NAC疗效评估的应用价值,现报道如下。
1 资料与方法
1.1 一般资料
选取2020年2月~2020年7月汕头市潮阳区大峰医院行NAC的乳腺癌患者60例,于治疗前后行常规超声及超声造影检查,根据检查方式不同,分为实验组(常规超声联合超声造影)和对照组(常规超声)各30例。其中实验组年龄40~62岁,平均年龄(51.76±8.53)岁;体质指数(BMI)20~25kg/m2,平均体质指数(22.46±1.87)kg/m2;包括乳腺导管癌10例、浸润性导管癌8例、小叶癌6例、三阴性乳腺癌6例。对照组年龄41~63岁,平均年龄(50.89±8.61)岁;平均BMI 21~26kg/m2,平均BMI(23.17±2.12)kg/m2;包括乳腺导管癌11例、浸润性导管癌9例、小叶癌6例、三阴性乳腺癌4例。两组临床资料比较无统计学意义(P>0.05),具有可比性。
1.2 纳入与排除标准
纳入标准:(1)所有病例均经手术病理确诊为乳腺癌[4],且临床资料完整详实;(2)均为首次进行NAC且无化疗禁忌症。排除标准:(1)合并其他肿瘤疾病;(2)伴有其他严重传染病;(3)肝肾代谢障碍;(4)妊娠期及哺乳期妇女。
1.3 检查方法
超声检查:患者采取仰卧位,上肢自然向外展,将双手置于头顶上方,充分暴露双侧乳房,采用5~10MHz宽频线阵探头,与双侧乳房垂直并以患者乳头为中心,进行旋转扫查,或以顺时针方向由外向内进行辐射状扫查,每次扫查时需重叠部分乳腺,以覆盖第一次扫查范围1/3以上为标准,确保无漏扫现象,待扫查到可疑病灶时,观察并描述病灶部位、大小、边界、包膜、内部回声等情况,在2个及以上切面确认后选择最长颈线面测量最大横径及上下径。
超声造影检查:选取边界清晰完整、血流信号丰富的病灶作为观察切面,一般选取的造影剂为声诺维(瑞士BraccoSuisseSA 上海博莱科信谊药业分装,国药准字J2018005,规格:59mg六氟化硫),将其混合于3~5ml的0.9%氯化钠溶液中,经患者肘静脉注入4.5~5.0ml,注射结束后再次使用0.9%氯化钠溶液冲洗患者血管;然后将超声检查转换为超声造影模式,并固定探头位置,确保观察切面不变, 对患者乳腺病灶区域进行持续动态观察,如病灶造影剂分布情况、有无灌注缺损、穿入血流等,并利用超声图像记录最大横径及上下径;待病灶增强图像消散,将动态造影图像存于超声设备中,后期对曲线上升斜率(WIS)、始增时间(RT)、峰值时间(TTP)、NAC后峰值强度(PI)及曲线下面积(AUC)进行测量并记录。
NAC方法及疗效评价:所有患者在NAC前均进行肝肾、CT、血常规、消化道等检查,完全符合NAC适应症的患者,分别于治疗前12及6h服用地塞米松(广东南国药业有限公司,国药准字H44024618,规格:0.75mg*100片),可避免过敏等情况发生;然后采用CMF方案,即环磷酰胺(江苏盛迪医药有限公司,国药准字H32020857,规格:0.2g*10瓶)+甲氨喋呤(山西普德药业有限公司,国药准字H14022462,规格:5mg)+氟尿嘧啶(海南卓泰制药有限公司,国药准字H20051626,规格:0.25g(按氟尿嘧啶计)*10瓶)予以静脉滴注,以减轻患者化疗过程中胃肠道反应,并注射盐酸格拉司琼(齐鲁制药有限公司,国药准字H20054797,规格:3ml∶3mg),每次1mg,每天2次,21d为1疗程,持续3个疗程。并按照实体瘤疗效评价标准(RECIST)将其NAC疗效分为完全缓解(CR):所有目标病灶完全消失;部分缓解(PR):基线病灶长径总和至少缩小30%;疾病进展(PD):基线病灶长径总和至少增加20%或出现新病灶;疾病稳定(SD):基线病灶长径总和有缩小但未达PR或有增加但未达PD。其中临床有效为CR和PR,无效为PD和SD。
1.4 观察指标
(1)以手术病理结果为金标准,计算两种诊断方法对乳腺癌的准确性;(2)记录两组NAC前后原发病灶变化;(3)对比NAC前后超声造影血流灌注参数指标,如WIS、RT、TTP、PI及AUC。
1.5 统计学方法

2 结果
2.1 两种检查方法对乳腺癌的准确性比较
实验组检查确诊27例,准确率为90.00%;对照组检查确诊20例,准确率为66.67%。二者比较具有统计学意义(χ2=4.812,P<0.05)。
2.2 两组NAC前后原发病灶比较
NAC前两组发病灶最大横径及上下径比较无明显差异,NAC后显示两组患者乳腺癌原发病灶最大横径及上下径在NAC后较化疗前明显下降(P<0.05),见表1。
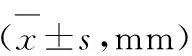
表1 两组NAC前后原发病灶比较
2.3 NAC前后超声造影血流灌注参数指标比较
实验组NAC前后WIS、RT及TTP比较无统计学意义(P>0.05),但NAC后PI及AUC均低于NAC前,差异具有统计学意义(P<0.05),见表2。

表2 NAC前后超声造影血流灌注参数指标比较
3 讨论
NAC具体是指在乳腺癌患者进行局部放疗或手术之前的一种全身化疗方式,可有效减少淋巴结转移及控制病灶体积,降低临床分期,尽可能保留患者乳房,进而延长其生存期。但就目前医疗技术而言,NAC对大多数患者疗效并不理想,仍然有少数存在一定风险,因此在接受治疗期间需准确评估患者NAC疗效,以便及时更改治疗方法提高治疗效果,目前临床评价NAC疗效的方法包括触诊、影像学、钼靶、超声等[5]。本研究采取的超声检查具有无创、分辨率高的特点,能准确测量病症形态大小、血流、回声等;超声造影则是利用造影剂使得回声增强,显著提高超声诊断的分辨力、敏感性及特异性,是一种无创伤的、无电离辐射的新型影像学技术,同时还能有效增强实质性器官的二维超声影像及血流信号,更加准确地反映出血流灌注情况[6]。目前已有研究发现在NAC后通过超声造影观察乳腺造影剂出入速度、灌注顺序、造影剂分布、微小血管等情况,可辅助诊断乳腺良恶性;另外还能通过观察超声造影形态学特征及血流灌注参数的情况来对乳腺病变进行准确判断[7]。
本研究结果显示常规超声联合超声造影准确率高于单纯超声,说明两种检查方法联用可提高乳腺癌诊断效能,可能是乳腺病变本身就具有不同超声造影特征,在超声检查后进一步利用血液微泡非线性效应及背向散射增强对比图像, 对比良恶性病变的血流、增强速度、周边血管分布等,从而提高超声诊断准确率,与韩彦峰等[8]的研究结果具有一致性。同时超声检查后显示两组患者乳腺癌原发病灶最大横径及上下径在NAC后较化疗前明显下降,实验组NAC前后WIS、RT及TTP比较无统计学意义,但NAC后PI及AUC均低于NAC前,表明超声及超声造影对病灶大小敏感度均较高,能与X线钼靶检查一样显示出乳腺癌病灶体积变化情况,而超声造影还能准确反映造影形态学特征及血流灌注参数,对于动态监测NAC疗效具有较高的评估价值,可对肿瘤切除范围进行准确判断,便于指导术后化疗,以达到NAC早期治疗的目的,这与杨月杰[9]的研究结果一致。
综上所述,常规超声联合超声造影能显著提高乳腺癌的诊断效能,同时还能反映乳腺肿瘤病灶体积、曲线上升斜率、始增时间、峰值时间等变化情况,可作为临床诊断乳腺癌及评价NAV疗效的辅助手段之一。
