炎症性肠病患者饮食管理研究进展
2021-05-07朱姗姗林梦月陈亚梅
朱姗姗,林梦月,陈亚梅
【提要】 近几十年来,随着我国城市化和工业化发展,炎症性肠病(IBD)的患病率、发病率均呈上升趋势,已成为我国的常见病和多发病。发病特点为青壮年为主,迁延不愈,并发症较多且严重影响患者的生活质量。IBD的病因复杂,涉及到遗传、环境和微生物相互作用的因素和免疫反应,且IBD目前没有治愈方法,饮食作为一个可控的环境风险因素,已经成为预防和治疗IBD颇具吸引力的方式,国内外研究者都在积极探讨有效的饮食管理办法。本文对IBD患者饮食管理的研究进展进行综述,为临床向患者实行有效的干预措施提供理论基础。
炎症性肠病(inflammatory bowel disease, IBD)是一种发病原因及机制尚未明确,可累及直肠、结肠、回肠甚至全消化道的慢性非特异性疾病。该病主要包括克罗恩病(Crohn′s disease, CD)和溃疡性结肠炎(ulcerative colitis, UC),发病人群以青壮年为主,主要临床表现为腹泻、腹痛、血便、黏液便等,具有病程长、容易复发等特点[1]。IBD是一个日益增长的公共卫生问题,发病率在世界范围内不断增加[2],且目前IBD没有治愈方法,饮食作为一个可控的环境风险因素,越来越受到重视。因为IBD影响胃肠道系统,患者经常质疑改变饮食会如何影响IBD症状[3],“吃什么?怎么吃?”一直是患者咨询最多的问题,也是医务工作者关心的问题,探讨其与IBD的关系,从而制定合理的饮食方案,对降低IBD的发病率和复发率具有重要的意义。
1 营养元素与炎症性肠病的关系
1.1 碳水化合物
碳水化合物按其结构分为单糖(如葡萄糖、果糖)、双糖(如蔗糖)、低聚糖(如低聚果糖、低聚半乳糖)和多糖(如淀粉、纤维素、菊粉)。有mete分析显示,碳水化合物的摄入与IBD的风险缺乏关联[4-6],但高纤维摄入量可能会降低CD患病风险[6]。国际炎症性肠病研究组织的饮食指南[7]推荐CD患者谨慎的提高蔬菜水果的摄入量,但狭窄的CD患者应减少不可溶性纤维的摄入。亚洲饮食指南[8]指出对于没有明显阻塞风险的IBD患者,不需要限制膳食纤维,除非在活跃的爆发期,应适当监测所有患者对纤维摄入的耐受性。尽管尚未明确补充纤维可以使IBD患者受益,但可溶性纤维是产生短链脂肪酸(如丁酸)的最佳方法,具有抗炎作用[9]。有调查显示,在IBD患者中果糖和乳糖吸收不良的发病率增加,高蔗糖摄入可能会增加IBD的风险[5-6,10]。目前普遍认为高糖低纤维素饮食是IBD尤其是CD的危险因素[5-6,9]。
一种普遍被接受的假设认为,可吸收碳水化合物(如葡萄糖、蔗糖、乳糖、果糖等)可能是通过影响肠道的吸收机制,进而增加肠腔内糖浓度,促进细菌在肠道中的过度生长有关[9,11]。
1.2 脂肪
食物中的脂肪包括饱和脂肪酸、单不饱和脂肪酸、多不饱和脂肪酸(polyunsaturated fatty acids,PUFA)、和反式脂肪酸。PUFA有n-3PUFA和n-6PUFA两种主要类型,必须通过食物获取。国际炎症性肠病研究组织的饮食指南[7]指出对于CD和UC患者应谨慎限制饱和脂肪,避免反式脂肪。有研究显示饮食习惯西方化造成动物脂肪、食用油和人造奶油等富含n-6PUFA的食品摄入过多,而n-3PUFA摄入不足,这一现象与全球IBD发病率升高有关[12-13]。ESPEN临床营养指南[14]指出富含n-3PUFA,而n-6PUFA脂肪酸含量低的饮食可以降低患CD或UC的风险。IBD营养支持治疗专家共识[15]也指出IBD患者应适当控制脂肪的摄入,少食红肉、人造脂肪和食用油。虽然一些流行病学显示出n-3PUFA的益处,但这些数据不足以建议在临床实践中特意补充n-3PUFA以维持IBD患者的缓解[7,9,13-14,16],国际炎症性肠病研究组织的饮食指南[7]推荐UC患者可以从饮食上获取自然来源的n-3PUFA,如深海鱼。观察性研究的系统回顾和荟萃分析[17]显示鱼类消费与CD风险之间呈负相关,饮食中的长链n-3 PUFA与UC风险之间存在显著的负相关。
膳食脂肪的摄入量及脂肪成分是影响IBD发病的重要因素,普遍认为高脂饮食通过使肠道菌群失调、破坏肠道屏障、改变固有免疫及其与遗传风险的组合作用导致IBD的发生[9,11]。
1.3 蛋白质
可食用蛋白质分为动物蛋白和植物蛋白。动物蛋白的来源主要是肉、蛋、奶等,植物蛋白来源如大豆、坚果、谷薯类等。蛋白摄入量高,尤其是动物蛋白、红色的肉或加工过的肉类与IBD的风险相关[10,15],但也有研究显示红肉和加工肉类与CD的风险无显著关联[18]。国际炎症性肠病研究组织的饮食指南[7]指出UC患者应谨慎地减少红肉和加工肉类地摄入,而CD患者可适当摄取未经加工的红肉和瘦鸡肉(如鸡胸肉)和鸡蛋作为蛋白质来源。陈婷婷[19]的研究显示,确诊后IBD患者避免乳制品尤其牛奶的现象普遍,而亚洲饮食指南[8]显示除非患者有严重的低乳糖酶症,否则IBD患者不应常规限制牛奶。来自国际炎症性肠病研究组织的饮食指南[7]对是否应食用乳制品没有达成统一,但在减少摄入乳制品脂肪和富含麦芽糊精和乳化剂地加工乳制品,避免未经巴氏消毒的乳制品上意见达成一致。
尽管蛋白质引起的改变促进IBD的机理需要进一步阐明,一个有效的假设是从肉、奶酪、牛奶、鱼、坚果和鸡蛋等中提取的蛋白质为结肠细菌提供硫酸盐和亚硫酸盐,通过发酵形成硫化氢,蛋白质代谢产生的硫化物对结肠细胞具有毒性作用,此外,蛋白质的代谢产物可能为肠道细菌提供可改变微生物组成(如导致病原体扩张)的发酵底物,进而影响肠上皮细胞功能[9,11]。
1.4 矿物质与膳食补充剂
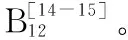
2 炎症性肠病患者饮食中的危险因素
据研究,IBD发病率的增加和饮食的西方化与商品化食品有关[12]。许多最近流行的饮食都有一个共同的观念,那就是避免加工食品,这可能与加工食品中食品添加剂有关。食品添加剂是诱发IBD的危险因素之一[8]。麦芽糊精、卡拉胶、甜味剂、乳化剂和防腐剂等食品成分,可能在IBD发展中起作用[8,9,24-25]。聚山梨酸酯80、羧甲基纤维素、二氧化钛和亚硫酸盐的加工食品等已被证实可诱导IBD小鼠结肠炎[7,24]。一些研究中表明酒和IBD的关系不明确[26-27],但在亚洲的饮食指南中建议患者戒酒[8],国际炎症性肠病研究组织的饮食指南中显示没有足够的证据改变低酒精的消费[7],但应回避含有高亚硫酸盐的酒精如啤酒、葡萄酒。过量摄入软饮料也会增加IBD的风险,这可能和饮料高糖有关[26-27]。
3 炎症性肠病患者饮食管理评价
3.1 肠黏膜愈合
内镜是评价饮食管理是否可改善肠道黏膜愈合的客观指标,但这是一项侵入性操作,实际上并不易于实现,伦理上也不易于接受,很少的研究将内镜作为结果指标,除了少数例外[28-29]。
3.2 炎性指标
在一些研究中观察肠道炎症的水平用来替代肠镜的方法。粪便钙卫蛋白(Fecal calprotectin,FC)是一种嗜中性粒细胞衍生的蛋白质,已成为黏膜愈合的非侵入性预测因子,现已在临床中确立[30]。在一些饮食与IBD的研究中,常被用来作为关于肠道炎症的客观评估工具[31]。红细胞沉降率(ESR)、C反应蛋白(CRP)是非常常见的血液学测试,是炎症反应的非特异性测量指标[28-29]。
3.3 疾病活动度
对于UC疾病活动判断,改良Truelove和Witts疾病严重程度分型标准易于掌握,临床上非常实用[1],改良Mayo评分更多用于临床研究的疗效评估[1,32]。临床上用克罗恩病活动指数(Crohn disease activity index, CDAI)评估疾病活动性的严重程度并进行疗效评价[1],Best等的CDAI计算法被广泛应用于临床和科研[1,28-29],Harvey和Bradshow的简化CDAI计算法较为简便[1,32]。
3.4 营养指标
IBD患者易发生营养不良,多部指南均推荐应关注IBD患者营养状况[8,14-15,33],所有IBD患者都需要定期进行营养筛查与营养状况评定[14]。住院患者每周进行营养风险筛查,筛查工具NRS-2002[15,21],对筛查出的有营养风险的患者应进行营养状况评定,常用的主观评定工具PG-SGA,客观评定工具:人体测量指标,生化指标、氮平衡、白蛋白等[15]。
3.5 生存质量
IBD生存质量问卷(inflammatory bowel disease questionnaire, IBDQ)应用较为广泛,IBDQ是专用于IBD患者,可有效的评价疾病对患者的生存质量的影响,IBDQ包括全身症状、肠道症状、社会能力和情感能力四个维度,共32个条目,每个条目得分为1~7分,分值越高代表生活质量越好[34]。其中文版具有较好的信效度,周薇等[35]对其的检验结果为:Cronbach′s系数0.95,折半信度0.92。Hughes LD等[36]等在2016年开发了一份IBD患者食物相关生活质量(food-related quality of life, FRQoL)问卷,包含29个问题,它评估饮食、饮食行为和食物相关焦虑对人的健康相关生活质量的具体影响,并验证了结构效度=0.96、区别效度(FR-QoL-29与一般QoL有显著相关性)和重测信度= 0.83, 但该问卷尚未得到广泛应用。
4 影响炎症性肠病患者饮食管理的因素
目前,学者对IBD患者饮食管理的影响因素研究多数集中于患者文化程度、心理、疾病的预后、饮食信念和行为及家庭和社会支持。
4.1 文化因素
在IBD患者中,受教育水平较低的患者饮食摄入更加不足,受教育水平高的患者能够正确了解疾病的发生发展及饮食管理的重要性、积极配合治疗、努力提高饮食自我管理能力[37]。
4.2 心理因素
患者对疾病认知不良,焦虑、抑郁、压力等心理健康问题会影响其营养状况[38],导致饮食自我管理能力差,治疗依从性也不高。有研究显示焦虑越严重的患者,膳食摄入越不足[38]。
4.3 疾病因素
研究显示患者的膳食与疾病的复发呈相关性[37,39],与不活跃的患者相比,活跃的患者饮食摄入量较低,更倾向于避免进食,疾病活动性更高的患者,食物相关的生活质量更差[36],且无论患者的疾病状况如何,宏量和微量营养素的摄入都是不充分的[40]。
4.4 患者的饮食信念及行为
在英国的一项研究中,近50%的IBD患者认为饮食是他们疾病的起始因素,57%的人认为饮食因素会引发复发[41],这与Kamp KJ[39]和他的同事在美国的一项研究中的观察结果相似,且调查中均发现患者表现出过度的自我饮食限制。饮食观念和习惯在IBD患者对疾病的认知中起着核心作用,大部分IBD患者改变了饮食习惯,这可能会导致营养不良,需要适当的饮食咨询来预防营养不良[14]。
4.5 家庭及社会因素
国内外很多研究已经证实了家庭及社会的支持对于慢性病患者对疾病的管理能力有着积极的影响作用[42]。同样,良好的家庭及社会支持也会帮助IBD患者掌握疾病的饮食知识、积极配合,从而提高饮食的管理能力[34,42]。
5 炎症性肠病患者饮食管理的问题
5.1 IBD患者缺乏相关饮食知识
IBD患者的饮食营养认知行为正确性及合理性不高,自我饮食限制情况突出,尤其在CD患者中更加明显[3,41,43-45],这种饮食自我限制进一步加重了IBD患者的营养不良状况,而有效的饮食宣教有利于改善患者的营养状态[46],ESPEN临床营养指南也推荐所有缓解期的IBD患者应接受营养师的咨询[14]。一项来自印度的观察研究发现,86%的患者在诊断IBD后改变了饮食,只有不到50%的人接受了饮食咨询[45]。对294名荷兰IBD患者饮食信仰和行为的调查中发现81%的患者营养知识来源于经验[44],而非专业人士。对中国342位CD患者微信使用中的调查,83%的CD患者对互联网上关于饮食和与IBD有关的日常健康生活信息感兴趣[47],说明患者对饮食相关内容的需求较大。
5.2 专业人员给出的建议不足
食物选择是IBD患者关注的中心问题,然而很少有医疗服务者提供患者就诊时提到饮食问题,这主要是由于就诊时间有限、缺乏营养知识,以及有限的膳食指南[25]。N-ECCO共识声明[48]中指明护士需要了解IBD患者潜在的营养问题,需要对患者持续的支持和营养方面的教育,特别是在肠道狭窄或手术后。而病人得不到来自医疗专业人士基于科学证据支持的饮食建议或得到的建议不一致,导致患者寻求信息媒体、互联网和其他来源来解决他们未满足的需求,而这潜在地促使患者获得不准确和引起误导的信息,且会助长患者自我限制饮食并产生不利影响[3]。这使得医生和医疗保健专业人员有必要更好地了解IBD饮食知识和患者饮食习惯以能更好地提供个性化的饮食指导[3]。
5.3 缺乏社会支持
有力的社会支持有助于慢性疾病的管理,而IBD由于高发地区在西方国家,国内病人基数相对于其他慢性疾病较少,国人对IBD知晓率较低[34]。Nguyen NH等[49]2015年对美国全国健康访问调查中发现,每8个IBD患者中有一个食用不安全的食物,这可能与经济相关。
5.4 IBD饮食管理的研究充满挑战
饮食研究充满了挑战,包括复杂的炎症生物学及其无数的触发因素,以及食物成分影响肠道并诱发症状的多种假定机制,尤其是包括饮食摄入量的多种变量,食物摄入量相对于其他饮食成分的比例,食物组之间复杂相互作用的可能性,个体之间的食物代谢变化,以及食物产品的内在差异等[3]。IBD饮食管理的研究还处于初始阶段,相互冲突的科学文献和知识的空白造成饮食建议的限制,也是导致患者饮食知识缺乏的重要原因[3]。现有文献有些有可信的证据,而另一些没有可信的证据,对于医疗保健专业人员来说,熟悉现有文献的优势和局限性以确保对IBD患者建议的可信性是非常必要的。
综上所述,由于饮食在IBD中的复杂作用和缺乏饮食金标准,Cochrane的系统评价显示饮食干预对IBD的影响是不确定[50],但关于饮食中宏观营养元素、微量营养元素、膳食补充剂等和IBD的关系有很多研究,很多文献表明限制n-6PUFAs、饱和脂肪、动物蛋白、食品添加剂、糖和软饮料,同时增加水果和蔬菜可降低IBD的风险。对IBD患者饮食管理评价的临床研究多从内镜、FC、炎症指标、疾病活动度、营养指标、生活质量等几个方面进行评价。IBD的饮食管理受到文化、心理、疾病、饮食信念行为和家庭社会支持等多方面的影响,且面临IBD患者饮食相关知识缺乏、专业人员给出的建议不足、缺少社会的支持和饮食管理研究上充满挑战等问题。但IBD患者对饮食相关知识有强烈的兴趣与需求,饮食与基因组、肠道微生物组间的相互作用的研究将为IBD患者提供更有效的、个体化的治疗方法提供有力的依据,这些都是驱动饮食管理研究的动力。
