多囊卵巢综合征患者孕早期自然流产的危险因素分析*
2021-04-17庞海燕覃卫玲黄丽棉
覃 晓,庞海燕,黎 枝,覃卫玲,黄丽棉
(广西百色市人民医院生殖医学中心,百色 533000)
多囊卵巢综合征(polycystic ovary syndrome,PCOS)是一种以排卵异常、月经紊乱、高雄激素及卵巢多囊样改变为主要特点的育龄期女性最常见的生殖内分泌疾病。因为存在种族差异及国内、外诊断标准的定义差别,相关的研究发现其患病率存在差异。目前许多国家地区的流行病学研究数据显示,在全球范围内PCOS 的发病率约为6%~15%,而在不孕症患者中,其占比明显增高[1]。在临床实践工作中,PCOS 除可导致不孕之外,PCOS 妊娠患者孕早期发生流产概率显著增加,其发生率甚至达到30%~50%。因此,本研究通过回顾性分析117例PCOS 妊娠患者的病例资料,探讨影响PCOS妊娠患者发生孕早期自然流产的相关危险因素,以期为PCOS患者的管理及干预提供参考。
1 对象与方法
1.1 研究对象 选取广西百色市人民医院生殖医学中心2017年1月至2019年12月诊治的117例PCOS 妊娠患者作为研究对象,根据孕早期是否发生自然流产情况(孕12周前妊娠丢失),分为自然流产组(观察组)51例,未发生自然流产组(对照组)66例,年龄22~38岁,平均(29.13±3.82)岁。所有患者妊娠前诊断PCOS 明确,均符合PCOS 诊断依据美国生殖医学学会(ASRM)鹿特丹工作组修正的诊断标准[2]:(1)高雄激素的临床表现和(或)高雄激素血症;(2)稀发排卵或无排卵;(3)卵巢多囊样增大(单侧或双侧卵巢2~9 mm,卵泡数≥12个)或卵巢体积≥10 mL。3个条件中满足2个,且随访资料完整者,随访观察为孕12周妊娠继续或12周前妊娠丢失为随访终止。排除其他引起雄激素水平升高的疾病和存在排卵问题的相关疾病,以及临床资料不完整者。
1.2 方法 收集两组PCOS 患者的相关临床资料:(1)一般情况:身高、年龄、体重及体重指数(Ibm)。(2)病史:经期、月经周期等月经史、有无口服避孕药(OC)预处理史、PCOS家族史以及本次妊娠是否促排卵、是否黄体支持等。(3)体格检查:是否存在高雄体征(如多毛、脱发、痤疮、皮脂溢出)。(4)检验:性激素及代谢相关指标,性激素可于患者卵泡期空腹抽取肘静脉血,包括雌二醇(estradiol,E2)、卵泡刺激素(follicle stimulating hormone,FSH)、黄体生成素(luteinizing hormone,LH)、催乳素(prolactin,PRL)、睾酮(testosterone,T)。代谢性相关指标包括空腹血糖(FBG)、空腹胰岛素(FINS),通过计算得出患者的HOMA-IR 指数[HOMA-IR=(FBG×FINS)/22.5]。
1.3 统计学方法 采用SPSS 22.0软件进行数据分析。计量资料以均数±标准差()表示,组间比较采用t检验;计数资料以百分率(%)表示,组间比较采用χ2检验。多因素分析采用Logistic 回归模型,计算相对危险度(OR)值及其95%可信区间(95%CI),以P<0.05为差异有统计学意义。
2 结果
2.1 两组一般资料比较 两组患者年龄、平均月经周期、经期、有无OC预处理、是否促排、是否黄体支持等情况比较,差异无统计学意义(P<0.05),见表1。

表1 两组患者一般资料比较
2.2 影响PCOS 患者孕早期发生自然流产的单因素分析 观察组Ibm、胰岛素抵抗指数、LH、LH/FSH、T、家族史及高雄体征与对照组比较,差异均有统计学意义(P<0.05),见表2。

表2 影响PCOS患者孕早期发生自然流产的单因素分析
2.3 多因素Logistic回归模型 单因素分析有意义的相关因素纳入Logistic 回归分析,结果发现Ibm、胰岛素抵抗指数、LH水平是影响PCOS妊娠患者孕早期自然流产发生的独立危险因素(P<0.05),见表3。
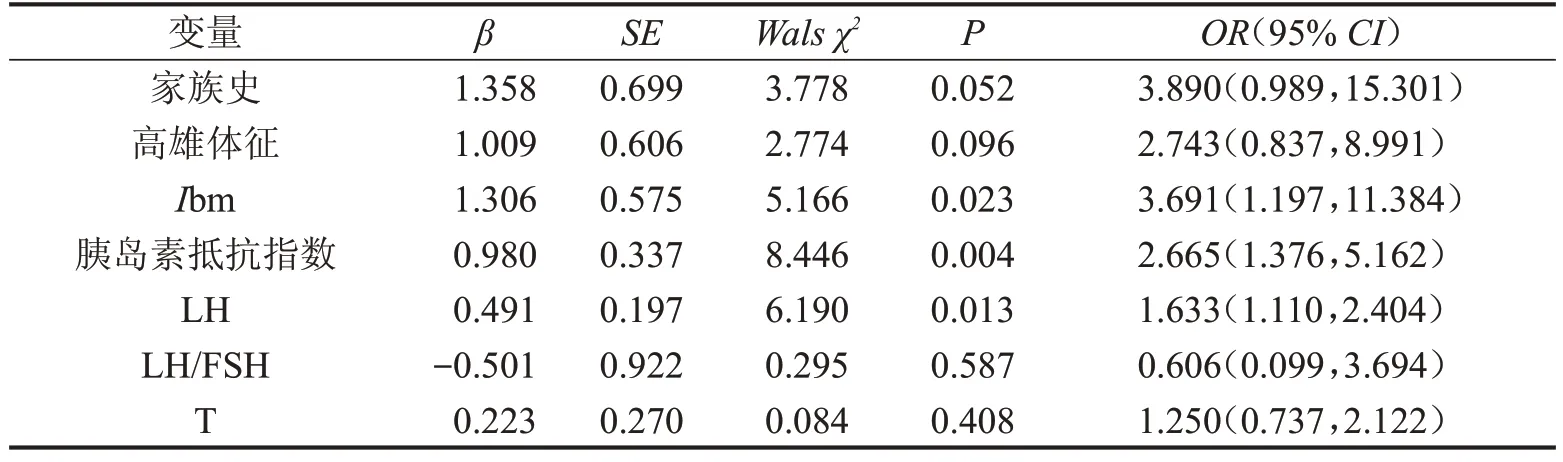
表3 影响PCOS患者孕早期发生自然流产的多因素分析
3 讨论
PCOS是临床上育龄期女性中较常见的一种内分泌疑难疾病,目前发病机制尚未明确,可能与遗传及环境等因素有密切联系。其主要的临床表现有月经紊乱、不孕、高雄体征(如多毛、痤疮等)、双侧卵巢呈多囊性增大等,因其肥胖、高雄激素血症、高胰岛素血症、胰岛素抵抗及炎症等病理生理特征,PCOS除可导致生育力低下之外,还可导致不良的妊娠结局[3]。据研究报道,PCOS患者妊娠后自然流产率较正常妊娠者明显升高,孕早期自然流产率高达40%左右[3-4]。因此,探讨PCOS 妊娠患者自然流产的相关危险因素在临床工作中至关重要,可指导临床上的预防诊疗工作。
相关研究表明,肥胖与复发性流产息息相关[4-7]。随着人们生活质量的提高,肥胖目前已经成为热点问题,更是育龄期女性一大生殖健康阻碍。国内、外相关数据显示,PCOS患者大多数为超重或肥胖,其占比达30%~65%,由于大量的脂肪沉积可使患者体内的性腺轴失去平衡,进而影响类固醇激素的代谢水平,导致排卵异常、不孕、妊娠并发症等疾病发生的风险增加[4-6]。既往的研究数据亦显示,PCOS 患者随着其Ibm 的增加,妊娠流产率显著增加[6-7]。本研究亦得出相似结论,与未发生早期自然流产组与孕早期发生自然流产组Ibm 比较,差异有统计学意义(P<0.05)。其可能原因:肥胖与胰岛素抵抗及代谢紊乱的相互作用影响子宫内膜容受性及胚胎质量,从而导致流产率增高[6-8];有学者研究发现,肥胖可能通过增加子宫内膜结合珠蛋白haptoglobin 的表达,从而干扰子宫内膜正常功能,进而使得流产率增加[8-9];另外,Metwally 等[9]和Christine等[10]发现Ibm>25 kg/m2可导致胚胎的形态和代谢异常。因此,在预防孕早期自然流产,超重或者肥胖的PCOS患者或许能从减轻体重中获益[11]。
PCOS 患者除肥胖多见之外,常存在不同程度的代谢异常,主要为胰岛素抵抗及高胰岛素血症[12]。既往研究已证明,胰岛素抵抗在PCOS 的发生、发展中起着非常关键的作用,是PCOS发病公认的危险因素[13],肥胖型PCOS 患者中发生胰岛素抵抗占70%~80%,瘦型PCOS 患者发生率则降低至20%~25%。胰岛素抵抗可通过干扰细胞内信号通路、内分泌及炎症等机制导致众多不良妊娠结局[14],其中就包括妊娠早期自然流产。相关的数据显示,存在胰岛素抵抗的患者发生流产的风险极高,是非胰岛素抵抗患者的8倍之多[15]。本文研究结果亦与既往研究相符,通过单因素及Logistics 回归模型分析均显示,胰岛素抵抗与PCOS 妊娠患者孕早期发生自然流产密切相关,是危险因素之一(P<0.05)。胰岛素抵抗可通过干预葡萄糖摄取及代谢,导致HOXA10 基因表达异常,致使免疫抑制性糖蛋白(glycodelin,介导抑制母胎界面的免疫应答)和IGFBP-1 血清浓度降低,从而影响子宫内膜的容受性,导致胚胎种植失败[16]。胰岛素抵抗还可导致血液中同型半胱氨酸增加,诱发胎盘血管床微血栓形成,其慢性炎症的模式亦可引起螺旋血管重塑异常,致使血管滋养层的深度降低,异常胎盘出现,进而造就不良妊娠结局[14]。
除了肥胖及胰岛素抵抗可能导致PCOS妊娠患者孕早期自然流产风险增高之外,本文研究结果还显示,LH水平与PCOS妊娠患者孕早期自然流产风险成密切相关(P<0.05),水平越高风险越大。既往研究发现,在卵泡的生长发育过程LH 发挥着关键作用,异常增高的LH 可能通过抑制卵子成熟抑制因子导致卵子质量下降、未成熟卵泡排卵[16-17]。同时,过高LH 可减少颗粒细胞中芳香化酶活性和抑制细胞生长,导致卵泡闭锁和过早黄素化,使颗粒细胞功能紊乱并最终引起卵泡凋亡。另外,过高LH 水平可能引起子宫内膜分泌不良,子宫内膜容受性下降,影响早期囊胚的种植。因此,高水平的LH 可能影响卵子质量进而增加了异常胚胎风险,干扰子宫内膜正常功能,最终导致自然流产率增加。而高雄激素血症作为公认的复发性流产的高危因素在本文多因素回归分析中,差异无统计学意义(P>0.05),考虑可能与样本量偏倚相关,尚需收集更大样本的分析以进一步证实。
PCOS为育龄期女性临床上较常见的一种内分泌疾病,因其错综复杂的内分泌及代谢异常,与自然流产密切相关,本文结果表明,Ibm、胰岛素抵抗指数及LH水平越高,PCOS妊娠患者孕早期自然流产风险就越高,临床上应重视上述指标,针对性进行PCOS 患者孕前指导及规范管理,以改善不良的妊娠结局。
