IVF/ICSI-ET妊娠周期中迟发性中重度OHSS的危险因素
2021-04-14王慧慧马倩莹
王慧慧,邓 颖,马倩莹
(1.广州医科大学附属第三医院生殖医学中心//广东省产科重大疾病重点实验室,广东广州 510150;2.广州中医药大学针灸康复临床医学院,广东广州 510405)
1966 年,Melvin Taymor 和Somers Sturgis 首 次描述了卵巢过度刺激综合征(ovarian hyperstimulation syndrome,OHSS)[1]。卵巢过度刺激综合征是诱导排卵(induced ovulation,OI)或控制性超促排卵(controlled ovarian hyperstimulation,COH)后的医源性的并发症,可危及生命[2]。在接受体外受精/胞浆内单精子注射-胚胎移植(in vitro fertilization/intracytoplasmic sperm injection-embryo transfer,IVF/ICSI-ET)诊疗的患者中,30%会发生OHSS[3],重度OHSS 发生率为2%~9%[4-5]。在欧洲,3/10 万的IVF/ICSI 患者死于OHSS[6]。OHSS 的病理为卵巢分泌的血管内皮生长因子(vascular endothelial growth factor,VEGF),与内皮细胞上的VEGF 受体2 结合,致小动脉血管扩张和毛细血管通透性增加,液体从血管内渗漏到血管外[7],人绒毛膜促性腺激素(chorionic gonadotropin,hCG)是重要的诱发因素。腹水、胸腔积液和卵巢体积增大是OHSS 典型临床表现,呼吸窘迫综合征、急性肾功能不全和血栓栓塞是OHSS 最严重的并发症[8]。OHSS 孕妇早产的风险增加,后代心血管疾病风险增加[9]。早发性OHSS 发生在取卵后10 d 内,与外源性hCG 诱发的卵巢过度反应有关,有自限性。迟发性OHSS在取卵后≥10 d 出现,是由植入胚胎的滋养层产生的内源性hCG诱导的,上升的hCG水平不断刺激卵巢,症状可持续整个孕早期[10]。年龄、体质量指数(body mass index,BMI)、多囊卵巢综合征(polycystic ovary syndrome,PCOS)、妊娠、雌二醇(estradiol,E2)水平、促性腺激素(gonadotropin,Gn)剂量、窦卵泡计数(antral follicle counting,AFC)和获卵数为OHSS发生的预测因子[11-12]。获卵数在10~20之间,存在迟发性OHSS高风险,称为“magic”范围[12]。本研究旨在确定妊娠周期中迟发性中重度OHSS,尤其是患者获卵数在10~20 个范围时的最佳预测因子。
1 材料与方法
1.1 研究对象
我们分析了2017 年12 月至2018 年12 月在广州医科大学附属第三医院接受IVF-ET/ICSI-ET 的患者资料。研究方案经我院伦理委员会批准,所有患者均提供书面知情同意书。如果生化妊娠后胚胎丢失,人绒毛膜促性腺激素水平会下降,OHSS症状也会很快缓解。然而,如果获得临床妊娠,OHSS症状可能会持续孕期前3 个月。因此,在这项回顾性队列观察研究中,对临床妊娠的1 386 个周期的数据进行了分析,共有115 个周期出现迟发性中重度OHSS 症状。入组标准:超促排卵方案:促性腺激素释放激素(GnRH)激动剂长方案、GnRH 拮抗剂方案;新鲜胚胎移植并临床妊娠。排除标准:其他超促排卵方案;全胚冷冻;生化妊娠;导致胸腹水的全身性疾病,如结核性胸膜炎、肿瘤、腹膜炎、肝硬化等。
患者OHSS 诊断标准:OHSS 的诊断和分类如Humaidan 等[13]所述。轻度OHSS:盆腔不适、腹胀、卵巢增大和Douglas 窝内积液。中度OHSS:出现轻度OHSS 症状、合并异常血液学特征(红细胞压积>45%)和子宫周围积液相关的症状。严重OHSS:红细胞压积>45%,白细胞>15 000/mL,低尿量(<600 mL/24 h),Douglas窝内积液,子宫周围积液,肠环周围积液,卵巢增大,妊娠的发生及以下主观标准:盆腔不适、腹胀、呼吸困难。
迟发性OHSS 定义为在hCG 注射后≥12 d 出现的OHSS症状[14]。
1.2 胚胎培养与移植、黄体支持与妊娠诊断
采用本中心常规胚胎体外培养方案[15]。如果获卵数超过20 个,则取消新鲜移植,并对所有胚胎进行冷冻保存,以防止OHSS。胚胎质量分级按文献描述[15]。使用Wallace导管(Marlow/Cooper Surgical,Shelton,CT,USA)移植胚胎,在第3~5 天之间移植不超过两个胚胎。取卵后给予阴道内微粒化黄体酮(90 mg),如β-hCG 阳性,黄体支持至妊娠10 周时。如果超声检查提示妊娠囊,则诊断为临床妊娠,并记录妊娠囊的数量。
1.3 统计分析
采用SPSS 16.0版(IBM,美国)软件对数据进行统计学分析。定量数据通过Kolmogorov-Smirnov(K-S)检验进行正态分析。符合正态分布,方差齐的计量资料采用均数±标准差()表示,组间比较采用t检验;非正态分布的定量数据描述用中位数和四分位数[M(P25~P75)],组间比较采用Mann-WhitneyU检验。计数资料采用率(%)表示,组间比较采用χ2检验。差异有统计学意义的变量作为候选预测因子进行logistic回归分析。
2 结果
2.1 迟发性中重度OHSS 的妊娠周期和其他妊娠周期的单变量分析
在中重度OHSS 周期中,母亲年龄(P=0.043)、基础血清促卵泡生成素(follicle-stimulating hormone,FSH;P=0.009)和促排卵天数(P=0.009)较低,而 抗 苗 勒 氏 激 素(anti-Müllerian hormone,AMH)和AFC 显著高于非中重度OHSS 周期(P<0.001)。hCG 日E2水平和获卵数显著高于其他妊娠周期(P<0.001),而外源性FSH 启动剂量和总Gn剂量显著低于其他妊娠周期(P<0.001)。OHSS 组妊娠囊数目(P<0.001)和GnRH 拮抗剂方案比率(P=0.027)明显高于其他妊娠周期(表1)。
2.2 IVF/ICSI-ET 妊娠周期迟发性中重度OHSS的危险因素分析
通过多因素logistic回归分析,获卵数和妊娠囊数目是迟发性中重度OHSS的危险因素,总Gn剂量为其保护因素(P<0.001)。三者的OR 值分别为1.097、2.221 和0.942,95%CI 分别为(1.04,1.16)、(1.52,3.26)和(0.92,0.96)。AUC 分别为0.645、0.619 和0.666,95%CI 分 别 为(0.597,0.693)、(0.565,0.673)和(0.618,0.714)。截断值分别为9.5、1.5 和29.17。联合获卵数,妊娠囊数目和总Gn剂量提高了模型的估计价值,AUC=0.733,95%CI为(0.688,0.777)。迟发性中重度OHSS 的logistic回归方程如下:获卵数×0.093-总Gn剂量×0.060+妊娠囊数目×0.798(表2)。
2.3 在获卵数10-20 个的妊娠周期OHSS 和非OHSS组的单变量分析结果
迟发性中重度OHSS 组的外源性FSH 的启动剂量(P=0.006)和总Gn 剂量显著降低(P<0.001),但妊娠囊数目明显高于其他妊娠周期(P=0.001)。在GnRH 激动剂长方案的周期中,迟发性中重度OHSS 组的AMH(P=0.017)及胚胎移植个数(P=0.026)均高于其他妊娠周期,外源性FSH 启动剂量(P=0.003)和总Gn 剂量(P<0.001)显著低于其他妊娠周期。在GnRH 拮抗剂治疗周期中,迟发性中重度OHSS 组的妊娠囊数目(P<0.001)明显高于其他妊娠周期(表3)。
2.4 在获卵数10-20 个的妊娠周期迟发性中重度OHSS相关危险因素分析
通过二元logistic 回归分析(表4),在获卵数10~20 个范围内的周期中,总Gn 剂量(P<0.001)为保护因素,妊娠囊数目(P=0.003)为危险因素。两者的OR值分别为0.948和2.209,95%CI分别为(0.922,0.975)和(1.278,3.222)。AUC分别为0.624 和0.595,95%CI分别为(0.565,0.684)和(0.529,0.661)。总Gn 剂量(P<0.001)在GnRH 激动剂长方案周期中提示为保护因素,OR 为0.937,95%CI 为(0.905,0.971)。AUC 为0.651,95%CI 为(0.580,0.722)。妊娠囊数目(P<0.001)在GnRH 拮
抗剂方案周期中提示为危险因素,OR 为5.950,95%CI 为(2.304,15.367),AUC 为0.720,95%CI 为(0.619,0.821)。
表1 OHSS与非OHSS妊娠周期IVF/ICSI-ET 参数比较Table 1 Comparison of IVF/ICSI-ET parameters of pregnant patients diagnosed as OHSS or non-OHSS[()or M(P25~P75)]

表1 OHSS与非OHSS妊娠周期IVF/ICSI-ET 参数比较Table 1 Comparison of IVF/ICSI-ET parameters of pregnant patients diagnosed as OHSS or non-OHSS[()or M(P25~P75)]
Data are expressed as mean±SD,M(P25~P75)or percentage(frequency).Group OHSS:pregnant patients diagnosed as late-onset moderate to severe OHSS.Group non-OHSS:Pregnant patients diagnosed as non-late-onset moderate to severe OHSS.OHSS:Ovarian hyperstimulation syndrome.BMI:body mass index.FSH:follicle-stimulating hormone.Gn:gonadotrophins,E2:estradiol.HCG:human chorionic gonadotropin.ICSI:intracytoplasmic sperm injection.IVF:in vitro fertilization.P value of <0.05 was considered significant.1)P<0.05.
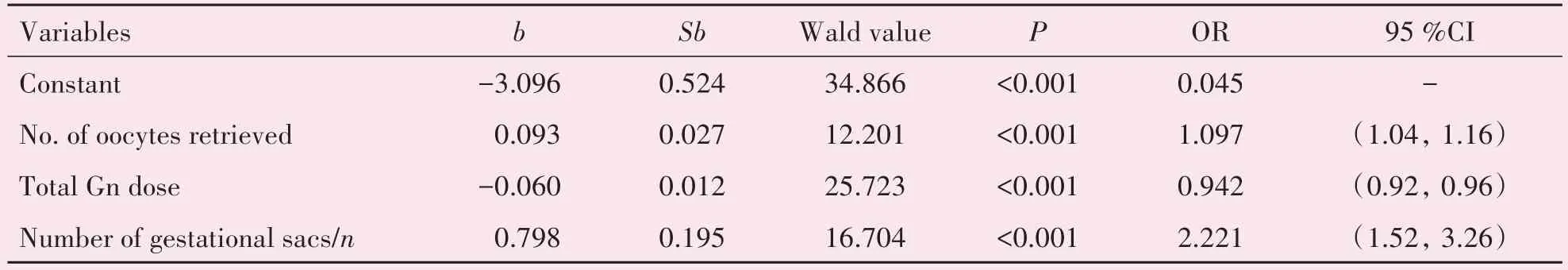
表2 迟发性中重度OHSS的多因素logistic回归分析Table 2 Multivariate logistic analysis for late onset OHSS
3 讨论
我们评估了获得妊娠的人类辅助生殖技术(assisted reproductive technology,ART)周期中重度OHSS的预测因素。获卵数、总Gn剂量和妊娠囊数目可预测迟发性中重度OHSS。在本研究中,OHSS组的AMH 和AFC 均高于非OHSS 组。卵巢反应性和获卵数与AMH 和AFC有关[16]。窦前卵泡和小窦卵泡的颗粒细胞表达AMH[17]。作为转化生长因子-ß 家族的一员,AMH 是卵巢反应的可靠预测因子[18]。AMH>3.52 ng/mL 和AFC>16 提示OHSS 的高风险[19]。然而,我们的研究没有提示AMH 和AFC对迟发性OHSS的预测价值。
表3 获卵数在10~20个范围内诊断为OHSS和非OHSS的妊娠周期IVF/ICSI-ET参数比较Table 3 Comparison of IVF/ICSI-ET parameters of pregnant patients diagnosed as OHSS or non-OHSS with 10~20 oocytes retrieved [ or M(P25~P75)]
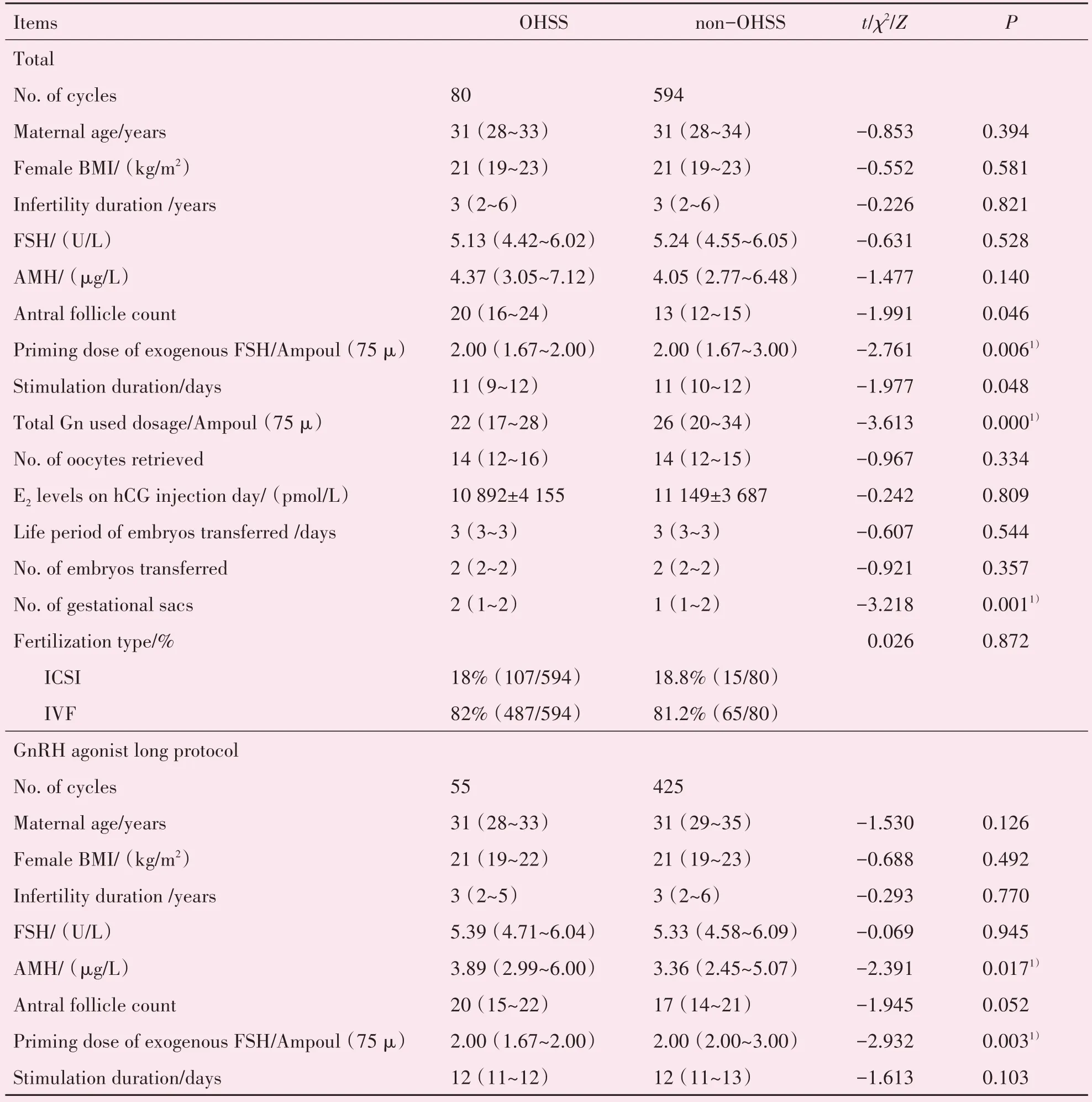
表3 获卵数在10~20个范围内诊断为OHSS和非OHSS的妊娠周期IVF/ICSI-ET参数比较Table 3 Comparison of IVF/ICSI-ET parameters of pregnant patients diagnosed as OHSS or non-OHSS with 10~20 oocytes retrieved [ or M(P25~P75)]
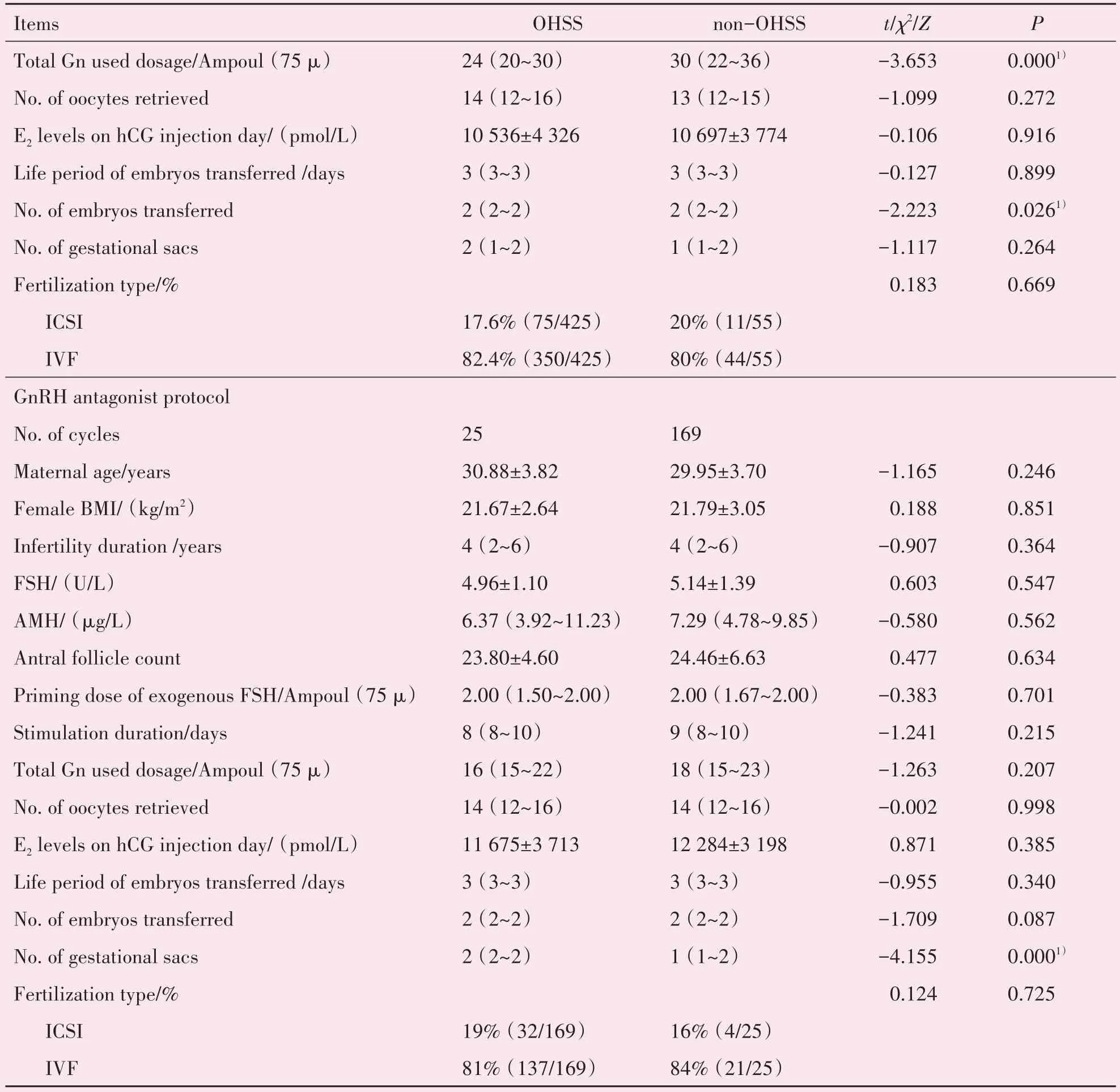
续表
随着获卵数的增多,OHSS组hCG日E2水平高于非OHSS组。高E2水平是OHSS的潜在危险因素[4]。研究表明,参与OHSS中VEGF的调节蛋白ZNF217对E2的合成有正调节作用[20]。在妊娠周期中,诱发迟发性OHSS的主要是内源性HCG刺激多个功能性黄体产生多量的VEGF。且分层分析后,在获卵数10~20个的范围内,E2水平组间无统计学差异。在本研究中,E2水平不足以作为预测因子。
本研究观察到OHSS 患者的外源性FSH 启动量和总Gn 剂量均低于非OHSS 患者,提示OHSS 患者对促排药物更敏感。如果患者应用低剂量的Gn即可获得移植胚胎,则提示迟发OHSS 的风险更高。在本研究中,OHSS组的AMH和AFC均高于非OHSS 组。这表明迟发性OHSS 患者是潜在的高反应者。我们的数据提示获卵数对迟发性OHSS 有很强的预测作用,截断值为9.5。OHSS 的发生率随着获卵数的增加而稳步增加[11]。此外,我们的结果与之前的研究一致,获卵数在10~20 个之间OHSS风险更高[12]。所以我们进一步研究了这个获卵数范围内的促排卵周期。

表4 获卵数在10~20个的患者发生迟发性中重度OHSS的二元logistic回归分析Table 4 Binary logistic analysis for late onset OHSS in patients with 10~20 oocytes retrieved
我们观察到OHSS 患者的外源性FSH 启动剂量和总Gn 剂量低于非OHSS 患者,这表明OHSS 患者对Gn 更敏感。在超促排卵过程中,根据卵巢反应调整Gn 的用量,总Gn 剂量对卵巢反应性有全面、直接的预测价值。它也可以作为一个简单方便的OHSS 预测因子,在hCG 注射日即可进行评估。在获卵数10~20 个的范围内,GnRH 激动剂长方案周期中,总Gn 剂量是唯一的预测因子。总Gn 剂量越低,发生迟发性OHSS的风险越高。
本研究提示妊娠囊数目是OHSS 的一个预测因子。妊娠囊增多,hCG 显著升高,OHSS发病率及严重程度增加,这与OHSS 发病机理相一致。HCG下调一系列粘附蛋白(如VE-cadherin、nectin-2 和claudin5),上调双调蛋白(amphiregulin,AREG),通过VEGF控制血管通透性[21]。在获卵数10~20个的范围内,妊娠囊的数目是GnRH 拮抗剂方案周期中唯一的预测因子。增多的妊娠囊增加了迟发性OHSS的风险。
促排卵会增加OHSS 发生的风险,主要因为卵巢对Gn的高敏感性[32]。我们推荐超促排卵应高度个性化,减少功能性黄体的产生。我们建议获卵数在10~20 个范围内时,对于总Gn 剂量偏小的黄体期长效长方案患者,可采用“全胚冷冻”方案以避免妊娠,拮抗剂方案患者则采用单胚胎移植以避免多胎妊娠。Devroey 主张通过使用GnRH-ant 单板机的拮抗剂方案来避免OHSS 的发生,全胚冷冻后,在随后的非刺激周期中进行胚胎移植[7,23]。胚胎-子宫内膜同步性在冻融胚胎移植周期中可能得到改善[24],得到更好的临床结局。
获卵数、总Gn 剂量、妊娠囊数目是IVF/ICSIET 妊娠周期中迟发性OHSS 的独立预测因子。在获卵数10~20个范围内,总Gn剂量是GnRH 激动剂长效长方案周期的独立预测因子。妊娠囊数目是GnRH拮抗剂方案周期的独立预测因子。
