以肠系膜上动脉左侧为右半结肠癌D3根治术淋巴结清扫内侧界的可行性研究
2021-04-14杨建伟
马 松,席 浩,杨建伟
(北京市顺义区医院普外二科,北京,101300)
结肠癌根治术D3淋巴结清扫的概念最早由日本大肠癌研究会于上世纪80年代提出,现日本大肠癌研究会制定的《大肠癌诊疗规范》以淋巴回流的解剖基础为指导,确立了结肠肿瘤淋巴清扫的D3根治术[1]。虽经多年研究,但国内外学者依然未对D3淋巴结清扫范围达成共识。其中对于右半结肠癌D3根治术最重要的争议在于D3淋巴结清扫的内侧界。目前主流观点将肠系膜上静脉左侧作为内侧界[2-3],但从解剖学角度而言,中央组淋巴结分布于动脉根部周围。随着我科腹腔镜技术的发展,2018年开始我们打破传统以静脉为导向的腹腔镜右半结肠D3根治术,探索以动脉为导向的腹腔镜手术,以求达到更彻底的淋巴结清扫。现通过对比分析2017年至2018年我科腹腔镜右半结肠手术方式的变化,评估新术式的安全性及可行性,将体会报道如下。
1 资料与方法
1.1 临床资料 本研究回顾分析2017年1月至2018年12月北京市顺义区医院由同一组手术医师行腹腔镜辅助右半结肠D3根治性切除术患者的临床资料,2017年收治的患者以肠系膜上静脉为导向,切除肠系膜上静脉左侧淋巴组织(对照组,n=28);2018年则以肠系膜上动脉为导向,完整切除肠系膜上动脉前方及其左侧淋巴组织(观察组,n=30)。肿瘤分期按TNM分期法,术后病理Ⅰ期11例、Ⅱ期36例、Ⅲ期11例;盲肠癌9例,升结肠癌37例,结肠肝区癌12例。两组患者临床资料差异无统计学意义(P>0.05),见表1。纳入标准:(1)术前均通过纤维结肠镜检查、病理活检明确诊断;(2)术前CT等证实无肝肺等远处转移,肿瘤可切除;(3)术前均未接受放化疗治疗;(4)术前均经肠道准备;(5)均为限期手术,排除急性肠梗阻、穿孔、出血等急诊手术。

表1 两组患者临床资料的比较
1.2 手术方法
1.2.1 术前常规准备 患者取平卧分腿位,腹腔镜置于患者头侧,气腹压力维持在12 mmHg。脐下5 cm处穿刺10 mm Trocar作为观察孔,腹腔镜探查腹腔无明显继发转移灶,于左侧腋前线脐上2 cm处穿刺12 mm Trocar作为术者主操作孔,左侧锁骨中线脐下2 cm处穿刺5 mm Trocar作为术者辅助操作孔,麦氏点及右侧腋前线脐上2 cm处穿刺两枚5 mm Trocar作为助手操作孔。术者、助手、扶镜手分别立于患者左侧、右侧及两腿中间。
1.2.2 观察组 调整患者体位为头低脚高、右侧高,小肠移向上腹部,显露肠系膜根部,助手牵拉盲肠及其系膜,沿回结肠血管投影寻找肠系膜上血管解剖位置,见图1。切开系膜,寻找并暴露回结肠血管,进入右侧结肠系膜后间隙(Toldt间隙),见图2。沿回结肠血管游离至肠系膜上动脉尾部,根部结扎离断回结肠血管,清扫No.203组淋巴结,同时向头侧及右侧拓展右结肠系膜后间隙至十二指肠水平部下缘。继续向肠系膜上动脉投影方向裸化肠系膜上动脉,注意血管鞘外裸化,防止损伤肠系膜上静脉,依次裸化右结肠动脉、结肠中动脉根部,根部结扎离断右结肠动脉、结肠中动脉右支,清扫No.213、No.223组淋巴结。向右打开肠系膜上静脉血管鞘,裸化肠系膜上静脉及所属胃结肠干、结肠中静脉等静脉,结扎离断结肠中静脉,于胃结肠干分别结扎离断右结肠静脉及胃网膜右静脉,保留胰十二指肠上前静脉(如存在),见图3。留取肠系膜上动脉前方及左侧淋巴组织编号No.D3,单独送检。继续向头侧及右侧拓展Toldt间隙至横结肠系膜根部,完全游离右半结肠系膜及横结肠系膜右侧,见图4。于胃血管弓外锐性切开胃结肠韧带右2/3,如为结肠肝曲或横结肠右半部分肿瘤,需弓内离断胃结肠韧带并清扫第6组淋巴结,根部离断胃网膜右静脉。而后继续沿肝下缘根部离断横结肠系膜,完全游离结肠肝曲。离断升结肠及回盲部外侧融合筋膜,与内侧Toldt间隙贯通,自此完全游离右半结肠及回肠末端。取上腹正中切口,用切口保护装置保护,将右半结肠提出体外完成标本切除及回肠与横结肠端侧吻合,冲洗腹腔,放置引流,完成手术。
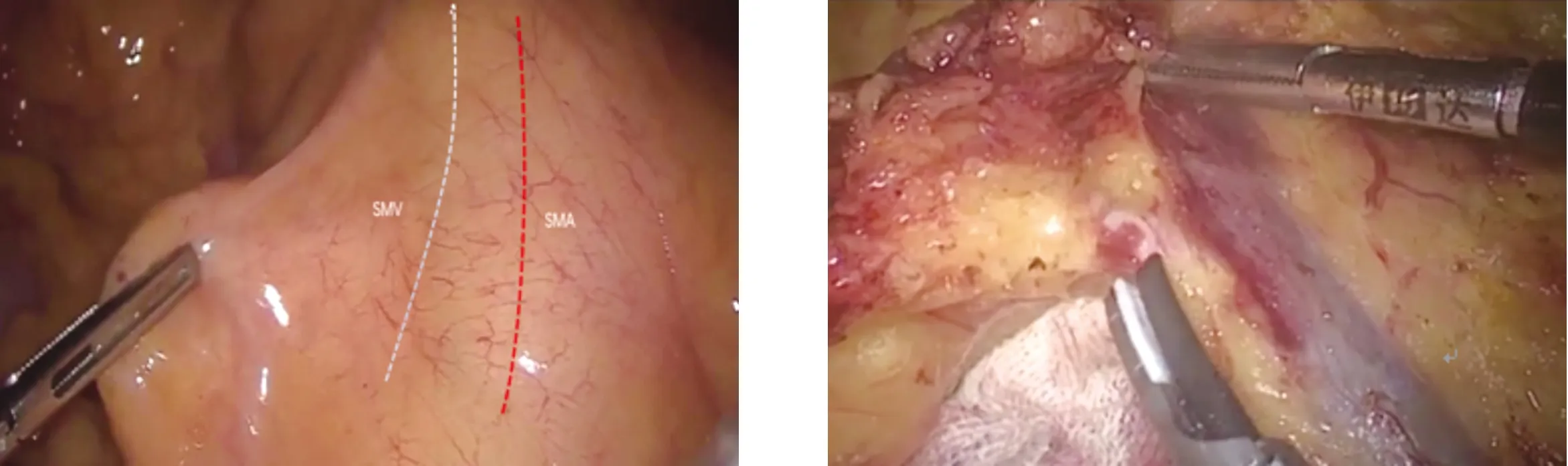
图1 沿回结肠血管投影寻找肠系膜上血管解剖位置 图2 沿回结肠血管进入右侧结肠系膜后间隙(Toldt间隙)
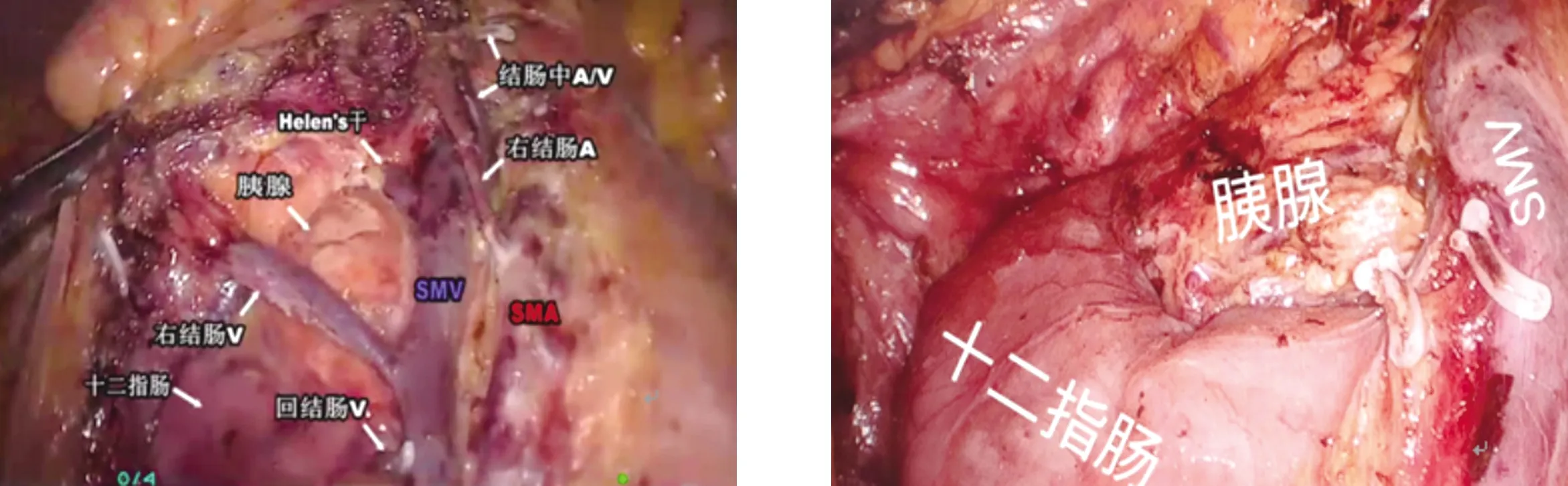
图3 以肠系膜上动脉左侧为清扫内侧界的相关血管展示 图4 完全游离右半结肠系膜及横结肠系膜右侧的全结肠系膜切除
1.2.3 对照组 大体步骤同观察组,不同之处在于术中围绕肠系膜上静脉进行淋巴结清扫,裸化肠系膜上静脉,同时于肠系膜上静脉左侧缘切断各结肠供血动脉[4]。
1.3 术后处理 患者术后予以吸氧、心电监护等常规处理,并进行抗炎、补液及肠外营养支持治疗;根据排气时间拔除胃管,根据引流情况择期拔除引流管,患者开始进流食后停止肠外营养支持治疗,逐步恢复正常饮食。出院标准:进流食后无不适,血常规、生化等指标正常,无发热、腹胀、腹痛等不适,切口愈合良好。
1.4 统计学处理 采用SPSS 22.0软件进行数据分析,符合正态分布的计量资料以均数±标准差表示,组间比较采用两独立样本t检验。计数资料以率(百分比)表示,其组间比较采用χ2检验或Fisher精确检验。P<0.05为差异有统计学意义。
2 结 果
两组手术时间、术中出血量、清扫淋巴结数量、术后肠道恢复排气时间、术后住院时间差异无统计学意义(P>0.05)。见表2。观察组发生并发症5例,对照组发生3例,两组并发症发生率差异无统计学意义(P>0.05)。见表3。单独送检No.D3组淋巴结者均为观察组病例,检出淋巴结(2.33±2.25)枚,发现淋巴结转移1枚。无中转开腹,术中无输尿管损伤、十二指肠损伤、肠系膜上血管损伤等严重并发症发生,术后无吻合口漏、十二指肠损伤、出血及围手术期死亡等严重并发症发生。两组患者术后均获随访,随访方式包括电话与门诊,平均随访(21.6±6.3)个月,58例患者均无瘤存活,无操作孔及辅助小切口肿瘤种植,无局部复发及远处转移。
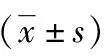
表2 两组患者围手术期观察指标的比较

表3 两组患者并发症的比较(n)
3 讨 论
目前进展期结肠癌的治疗多行日本《大肠癌诊疗规范》推荐的D3根治术及欧洲国家推荐的全结肠系膜切除术,D3根治术要求必须裸化并根部结扎灌注血管,整块清扫淋巴结[1],但对整块淋巴清扫的细节未作详细说明,全结肠系膜切除术的核心理念要求完整系膜切除,Hohenberger的研究认为,全结肠系膜切除术必须暴露肠系膜上动、静脉,但未明确提及将肠系膜上动脉作为完整系膜切除的内侧界[5]。有研究表明,与全结肠系膜切除术相比,D3淋巴结清扫在标本长度、切除系膜面积及清扫淋巴结总数等方面存在差异[6],全结肠系膜切除术在上述方面优于D3淋巴结清扫。现国内医师越来越多地按照全结肠系膜切除理念行腹腔镜右半结肠切除术,其实全结肠系膜切除与D3根治术从本质讲是互通的,如果全结肠系膜切除未清扫滋养血管根部淋巴结则不能算是标准的全结肠系膜切除术;同理如果根据D3淋巴结清扫未行完整系膜切除,则有残余淋巴结未清扫风险,也算不上标准的D3清扫术。因此,目前国内外观点认为应综合上述两种理念,取长补短,力求达到最佳的根治效果[7]。
目前不管是全结肠系膜切除抑或D3淋巴结清扫,理论上对于淋巴结清扫的内侧界尚无明确规定,既往主流观点认为,淋巴结清扫的内侧界为肠系膜上静脉左侧,考虑的是右半结肠的淋巴引流很少跨越肠系膜上静脉向左引流,因此术中很少裸化肠系膜上动脉。2018年前我科所行腹腔镜辅助右半结肠D3根治术多采用以肠系膜上静脉左侧缘为淋巴结清扫内侧界。但解剖学理论认为,肠系膜淋巴引流分布于滋养动脉周围,手术清扫范围应以动脉为导向[8]。随着国内越来越多的学者建议以肠系膜上动脉为导向,外科医师开始施行以动脉为导向的腹腔镜右半结肠癌根治术,并通过回顾性研究发现以动脉为导向的右半结肠D3根治性切除术不增加手术风险,更符合全结肠系膜切除及D3根治的标准,理论上可更好地达到肿瘤根治的目的[9-10]。
但是否所有的右半结肠切除术均应以肠系膜上动脉为导向呢?有研究表明,肠系膜上动脉表面存在丰富的淋巴及神经组织,过度对肠系膜上动脉进行解剖暴露可增加术后肠功能紊乱、乳糜瘘、腹泻等并发症发生率[3],对于早期肿瘤淋巴结转移风险较小,扩大手术范围增加了手术风险,反而得不偿失。但如何界定肿瘤转移风险,有团队以术前腹部增强CT结合术中肉眼观察评定,有团队选择术中应用免疫荧光显像技术辨识前哨淋巴结及肿瘤转移情况[11]。但对于不同的肿瘤分期应如何选择全结肠系膜切除的内侧界,目前尚无大宗前瞻性临床研究证实。我团队结合既往国内外相关研究人员经验,认为术前分期为cT2~3N0M0者选择肠系膜上静脉为导向,肿瘤术前分期为T4或N+患者则选择肠系膜上动脉为导向可使患者获得更好的手术获益。但上述经验仍需大量循证医学证据证实。
自2018年开始我科开展以动脉为导向的腹腔镜辅助右半结肠D3根治术,即右半结肠相应滋养血管根部结扎,清除肠系膜上动脉前方淋巴组织至其左侧。既往解剖学研究认为,肠系膜上动脉表面存在淋巴结,这为D3淋巴结清扫以肠系膜上动脉为中心提供了解剖学依据[12]。因此我们团队术中特别强调单独送检肠系膜上动脉前方及左侧淋巴组织(No.D3)。虽然淋巴结清扫数量两组差异无统计学意义(P>0.05),但观察组单独送检的No.D3组淋巴结检出(2.33±2.25)枚,淋巴结转移1枚。虽然仅1例发现淋巴结转移,但依然提示淋巴结清扫至肠系膜上动脉左侧是具有临床意义的。
在手术可行性及安全性方面,本研究结果显示两组术中、术后并发症差异无统计学意义,观察组静脉出血2例,1例为Henle干分支(怀疑胃网膜右静脉)出血,1例为胰腺表面静脉出血(怀疑胰十二指肠上前静脉),考虑胃网膜右静脉及胰十二指肠上前静脉在行根治术时可离断,术中均经超声刀止血,效果良好[13],术后腹腔引流未见明显血性引流液。研究表明,正确的解剖层面对于减少手术出血、保证手术顺利进行至关重要。目前的中间入路容易在胰腺下缘出现层面不清等问题,而此位置又多有血管分布,尤其Henle干相关分支,极易因解剖不清造成出血。寸晓红等[14]认为,头侧优先混合入路存在更好的显露解剖层面,可缩短手术时间,减少术中出血的可能。同时术前可行多层螺旋CT血管成像,术前明确右半结肠动静脉血管变异情况,尤其Henle干静脉血管分支情况,李贺等[15]的研究表明,对比术前CT血管重建与术中Henle干分支走行情况,符合率100%,通过术前明确血管走行、变异等情况,帮助术者对血管情况进行预判,可减少术中血管意外损伤及出血的发生。既往研究表明,以动脉为导向的右半结肠手术打开动脉血管鞘可减少出血,但同时增加损伤自主神经的几率,造成腹痛、腹泻等胃肠功能紊乱[3]。我科在开展此术式早期行动脉血管鞘内分离,术后发生乳糜瘘1例,表现为术后腹腔引流减少,但进食后腹腔引流突然增多,考虑与肠系膜上动脉鞘内裸化密切相关。在随后临床实践及学术交流中,笔者认为刁德昌团队保留植物神经的办法(于肠系膜上动脉血管鞘外清扫),更能使术后胃肠功能紊乱、乳糜瘘、出血等发生率降低[16]。池畔团队曾报道行全结肠系膜切除右半结肠切除术后乳糜瘘发生率为13.3%,而在临床工作中,外科医师往往对术后乳糜瘘认识不足,认为术后引流液增多属于正常现象,无进一步完善腹水乳糜试验的意识,造成漏诊。为避免乳糜瘘的发生,一方面术中选择鞘外裸化肠系膜上动脉,另一方面对于中央组淋巴结清扫过程中超声刀采用慢凝模式及双重灼烧,清扫后血管夹结扎分离后的肠系膜组织,可减少乳糜瘘的发生[17]。术后需及时观察患者进食后腹腔引流情况,如增多应及时行腹水乳糜试验,并及时予以生长抑素、禁食脂肪类食物等治疗。
综上所述,我中心认为以肠系膜上动脉左侧为淋巴结清扫内侧界的腹腔镜辅助右半结肠D3根治术是安全、可行的,短期效果良好,但相关病例随访时间不长,远期效果尚待进一步研究证实。
