血管介入栓塞术治疗动脉瘤性蛛网膜下腔出血效果观察
2021-04-08郭威杨东斌高形国
郭威 杨东斌 高形国
(河南省鹤壁市人民医院神经外科 鹤壁458030)
动脉瘤性蛛网膜下腔出血(aSAH)是自发性蛛网膜下腔出血常见类型,所占比率达80%以上[1],死亡率高达27%~44%。 目前以开颅显微夹闭术(手术夹闭瘤体恢复载瘤动脉壁的完整性)或是血管介入栓塞术(通过特殊介入材料栓塞载瘤动脉腔)治疗aSAH,但两种术式对患者术后神经功能和免疫功能的影响尚需进一步探讨[2]。 因此,本研究旨在探讨血管介入栓塞术对aSAH 术后患者神经功能及免疫功能的影响。 现报道如下:
1 资料与方法
1.1 一般资料 选取我院2018 年1 月~2019 年12 月收治的124 例aSAH 患者为研究对象,按简单随机化法分为对照组和观察组,各62 例。 对照组男36 例,女26 例;年龄40~60 岁,平均(52.36±2.20)岁;血管瘤直径(15.25±4.13)mm;Fisher 分级:Ⅲ级24 例,Ⅱ级20 例,Ⅰ级18 例。 观察组男37 例,女25 例;年龄40~62 岁,平均(52.48±2.27)岁;血管瘤直径(15.23±4.16)mm;Fisher 分级: Ⅲ级26例,Ⅱ级20 例,Ⅰ级16 例。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。 本研究经医院医学伦理委员会审核批准。 纳入标准:符合aSAH 诊断标准[3];经数字减影血管造影、头颅CT确诊;无须行开颅减压术;首次发病且发病后3 h 内就诊;知情同意。 排除标准:手术不耐受者;术前合并脑积水者;合并颅内感染等全身性感染者;颅内压升高明显需行开颅减压术者。
1.2 治疗方法 对照组予以开颅显微夹闭术。通过多普勒彩超明确载瘤动脉位置及动脉瘤周围结构,确定手术入路,包括翼点入路(前后交通动脉瘤,大脑前、中动脉瘤)和旁正中或枕下正中入路(后循环动脉瘤)。 麻醉成功后,分离皮瓣,充分显露硬脑膜,在显微镜辅助下确定动脉瘤位置和周围血管及神经之间的关系,然后分离瘤颈,并在瘤颈用永久动脉瘤瘤夹夹闭,充分止血后缝合手术切口,术后予以对症支持治疗。观察组予以血管介入栓塞术。在全脑血管造影术下明确动脉瘤的位置及动脉瘤周围结构。 麻醉成功后,采用无菌穿刺技术对股动脉穿刺、置管。将微导丝或支架导管保护在数字造影图指引下置入载瘤动脉,然后将微导管送入动脉瘤中。明确微导管头端在脉瘤中的位置后, 放入大小与瘤体匹配的栓塞材料(弹簧圈)并盘绕,反复造影确保弹簧圈盘绕稳定。当无显影出现时,退出导管,结束手术。若弹簧圈栓塞困难者,栓塞可在支架辅助下进行。术毕压迫穿刺部位24 h 制动,术后予以抗血小板聚集药物治疗及对症支持治疗。
1.3 观察指标 (1)两组神经功能评分比较,采用神经功能缺损量表(NDS)评估[4],总分45 分,得分与神经功能缺损程度呈正比。(2) 两组免疫功能水平比较,采用免疫速率散射比浊法检测IgG、IgM 及IgA 水平。(3)两组术后并发症(再出血、颅内感染、脑积水、脑血管痉挛等)发生情况比较。
1.4 统计学方法 数据采用SPSS22.1 统计学软件分析处理,计量资料以(±s)表示,采用t检验,计数资料用率表示,采用χ2检验,P<0.05 为差异具有统计学意义。
2 结果
2.1 两组神经功能评分比较 观察组术后3、6 个月NDS 评分低于对照组,差异有统计学意义(P<0.05)。 见表1。
表1 两组神经功能评分比较(分,±s)
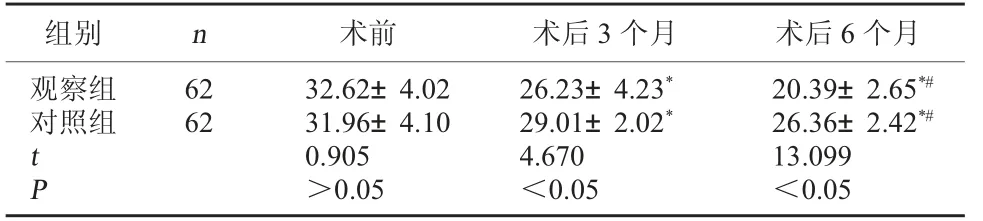
表1 两组神经功能评分比较(分,±s)
注:与术前比较,*P<0.05;与术后3 个月比较,#P<0.05。
组别 n 术前 术后3 个月 术后6 个月观察组对照组62 62 32.62±4.02 26.23±4.23*20.39±2.65*#31.96±4.10 29.01±2.02*26.36±2.42*#t P 0.905 4.670 13.099>0.05<0.05<0.05
2.2 两组免疫功能水平比较 观察组术后IgG、IgM 及IgA 水平均较对照组高, 差异有统计学意义(P<0.05)。 见表2。
表2 两组免疫功能水平比较(g/L,±s)
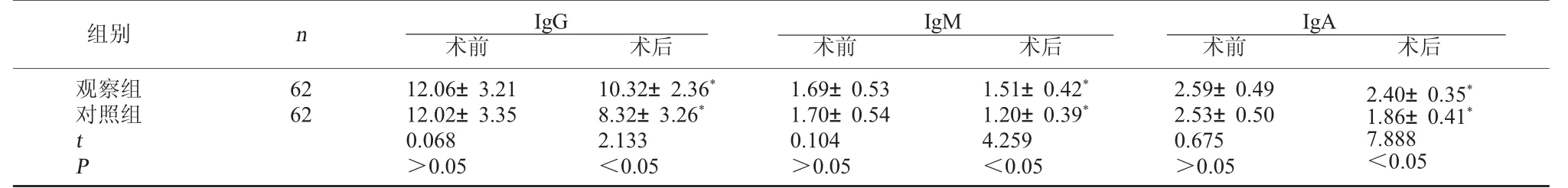
表2 两组免疫功能水平比较(g/L,±s)
注:与术前比较,*P<0.05。
组别 n IgG IgM IgA术前 术后观察组对照组术前 术后术前 术后62 62 t P 12.06±3.21 12.02±3.35 0.068>0.05 10.32±2.36*8.32±3.26*2.133<0.05 1.69±0.53 1.70±0.54 0.104>0.05 1.51±0.42*1.20±0.39*4.259<0.05 2.59±0.49 2.53±0.50 0.675>0.05 2.40±0.35*1.86±0.41*7.888<0.05
2.3 两组术后并发症发生情况比较 对照组术后发生再出血2 例,颅内感染4 例,脑积水1 例,脑血管痉挛3 例; 观察组发生颅内感染1 例, 脑积水2例。观察组术后并发症发生率为4.84%,低于对照组的16.13%, 差异具有统计学意义(χ2=4.211,P<0.05)。
3 讨论
aSAH 是神经外科常见的急重症, 具有较高的致死率及致残率[5]。 开颅显微夹闭术是aSAH 临床治疗的传统手术方式,该术式在直视下将血管暴露,同时可借助显微镜对破裂动脉瘤精准定位,直观评估脑动脉瘤的具体情况和脑动脉瘤周围的解剖结构,在有效将进入动脉瘤血流阻断的同时,对蛛网膜下腔积血及颅内血肿进行有效清除,对事件血管进行准确夹闭。 但该手术创伤较大,需要将颅脑腔内组织进行大范围的暴露,易增加颅内感染发生风险,同时对位于脑组织深部的动脉瘤实施显微夹闭难度较高,可增加脑组织损伤,导致术后再出血、脑积水、脑血管痉挛等并发症发生,加重患者神经功能缺损程度。
血管介入栓塞术是以数字减影血管造影技术精确诊断脑动脉瘤,在载瘤动脉腔内经特殊导管系统植入弹簧圈,充分填满动脉腔,阻断血流,达到止血目的。 该术式具有损伤小的特点,对脑血管干扰较小,对动脉瘤周围重要结构造成损害小。 aSAH 是由于脑部动脉瘤破裂后,瘤囊中的血流发生变化,血液直接流入蛛网膜下腔所致,会对脑部组织造成不同程度的损伤,以神经功能缺损为表现之一。 NDS 评分是用于评价患者神经功能缺损程度的量表,本研究结果显示, 观察组术后NDS 评分较对照组低,说明血管介入栓塞术对aSAH 术后患者神经功能具有一定的改善作用。 血管介入栓塞术相比开颅显微夹闭术创伤小,病变血管可经血管造影明确,并且利用特殊导管系统,将弹簧圈充分填塞动脉腔内,有效阻断动脉瘤之前的通道,使动脉瘤之间血流受阻,从而使动脉瘤失养,以减少对脑组织的损伤,改善机体神经功能的恢复,缓解神经功能缺损程度[6]。
本研究结果显示, 观察组术后IgG、IgM 及IgA水平均较对照组高, 说明血管介入栓塞术治疗aSAH 患者可改善机体免疫功能。 开颅显微夹闭术在手术过程需将颅脑腔内组织进行大范围的暴露,在一定程度上对脑部局部组织血管造成一定损伤,影响机体免疫功能造成内分泌系统紊乱。 而血管介入栓塞术是将填充介入材料(弹簧圈),植入病变器官的供应血管中,利用弹簧圈闭塞动脉瘤供血血管,从而阻断血流,使瘤腔内血栓机化,减少对机体的创伤,故保护机体免疫功能。
减少aSAH 引起的并发症是改善疾病预后的关键,脑血管痉挛、脑积水等是aSAH 常见并发症。 因动脉瘤血管破裂后对脑部血管造成机械性压缩,同时大脑中多存在相互连接的蛛网膜下腔隔膜, 将蛛网膜下腔分隔成许多间室,从而阻断血流,局部聚集大量血液而对血管造成挤压,从而造成脑血管痉挛。另外, 因脑部手术过程中对大动脉操作导致动脉管变细,机体出现局部损伤、颅内感染概率增加;血管异常收缩所致波及动脉的脑局部供血量减少, 造成脑血管痉挛后引发脑积水[7]。 本研究结果显示观察组术后并发症发生率为4.84%较对照组16.13%低,说明血管介入栓塞术治疗aSAH 患者可降低术后并发症发生率。 开颅显微夹闭术是利用脑组织自然间隙分离脑组织后,将动脉瘤充分暴露,也正是因为将颅脑腔内组织进行大范围的暴露,增加颅内感染、脑血管痉挛等并发症发生概率。 而血管介入栓塞术对脑部创伤小, 能通过特殊介入材料弹簧圈完全阻断动脉瘤与正常血流的通道,维持载瘤动脉通畅性,降低脑血管痉挛发生和脑积水发生; 同时弹簧圈完全闭塞动脉瘤, 能避免动脉瘤破裂性出血发生和降低手术操作对机体造成损伤, 减少再出血和颅内感染发生风险,故有效降低术后并发症发生概率。
综上所述, 血管介入栓塞术可通过弹簧圈对动脉瘤血管充分填塞,改善aSAH 患者神经缺损程度,提高机体免疫功能,降低术后并发症发生率。
