重度甲状腺功能减退致妇科急腹症1例
2021-03-25顾宁宁许天敏王晓君
顾宁宁,许天敏,齐 月,王 鑫,王晓君,祝 贺
(吉林大学第二医院 妇产科,吉林 长春130041)
甲状腺功能减退症(简称甲减),是由各种原因导致的低甲状腺激素血症或甲状腺激素抵抗而引起的全身性低代谢综合征。若甲减患者长期得不到合理治疗,可通过一系列机制引起卵巢囊肿及垂体反应性增生。因此,对于卵巢和垂体的病变,应该考虑合并甲减的可能性,积极治疗原发性疾病[1]。现将因重度甲减导致妇科急腹症而实施手术治疗的1例病例报道如下。
1 临床资料
患者,24岁,因“无诱因下腹部疼痛并渐进性加重9小时”于2018-01-07-21:10急诊入院。患者平素月经不规律,周期2-5个月,末次月经:2017-11月,曾自然妊娠顺产一女婴。查体:生命体征平稳,体态肥胖,BMI指数29.0 kg/m2。面部及全身呈水肿状态。下腹压痛(+),轻度反跳痛,以右下腹为重,移动性浊音阳性。宫体正常大,双附件区可触及囊实性包块,边界尚清,有活动度,均有压痛。尿HCG(-)。超声提示:左附件区见9.8 cm×6.8 cm的无回声,右附件区见12.5 cm×7.7 cm的无回声,形态尚规则,界限尚清,内见分隔。CDFI未见异常血流信号。盆腔积液厚6.0 cm。入院后急采血常规回报:红细胞计数 3.32 ×1012/L,白细胞计数 7.6×109/L,血红蛋白含量103 g/L 。临床诊断考虑“卵巢囊肿蒂扭转”,但移动性浊音阳性,不排除有腹腔内出血,急诊行剖腹探查术。术中见腹腔淡红色积液及凝血血块约1 800 ml,子宫正常大,左侧卵巢增大约9.0 cm×9.0 cm×8.0 cm,黄白色,呈多发滤泡样囊肿,表面光滑。右侧卵巢紫黑色,大小约12.0 cm×10.0 cm×10.0 cm,亦呈多发滤泡样囊肿,其中一较大滤泡样囊肿破溃出血,破口直径约4 cm,表面有凝血块附着,该侧骨盆漏斗韧带扭转一周。术中诊断右侧卵巢囊肿蒂扭转,右侧卵巢囊肿破裂,左侧卵巢囊肿,行右侧附件切除术及左侧卵巢楔形切除术。术中送检快速病理回报:双侧卵巢囊肿壁符合滤泡囊肿。术后给予输血补液等对症治疗,患者恢复良好。术后常规病理结果回报与术中快速病理结果一致。术后追问病史,患者有间断泌乳症状,身体逐渐发胖。近年来伴怕冷、少汗、浮肿、反应迟钝、乏力等症状。查体:甲状腺Ⅱ度肿大。甲状腺超声:右叶厚1.4 cm,左叶厚1.3 cm,峡部厚0.2 cm。甲功三项:游离三碘甲腺原氨酸(FT3)0.31 pmol/L(降低),游离甲状腺素(FT4) 2.70 pmol/L(降低),高灵敏促甲状腺素(HS-TSH)>150 mIU/L(增高)。考虑患者存在甲状腺功能减退所致月经失调。进一步查垂体六项:生长激素(GH)0.21 ng/ml,促黄体激素(LH)0.00 mIU/ml,卵泡刺激素(FSH) 6.91 mIU/ml,泌乳素(PRL)133.55 ng/ml,促肾上腺皮质激素(ACTH)14.40 pg/ml,HS-TSH>150.00 mIU/L。提检垂体核磁提示:“垂体大腺瘤?”。患者存在严重甲状腺功能减退症,卵巢呈过度刺激性多囊改变,考虑患者为严重甲状腺功能减退引起的卵巢囊肿及垂体反应性增生。在严密监测下开始使用优甲乐治疗,嘱患者口服优甲乐50 μg/d,4天后无心脏不适,增至75 μg/d口服,4天后无不适,增至100 μg/d口服,患者出院后遵医嘱继续口服优甲乐100 μg/d。1月后复查甲功:HS-TSH>150 mIU/L,随后调整剂量至125 μg/d。术后一直随访2年余。治疗后4个月甲功恢复正常(表1),全身浮肿症状消失。治疗后6个月甲功正常(表1),月经基本规律,复查垂体核磁仍显示略增大,体重减轻7 kg,仍肥胖明显。治疗后12个月复查甲功:HS-TSH>12.576 mIU/L(表1),遂调整剂量为125 μg、150 μg隔日口服。复查垂体核磁显示垂体恢复至正常大小,体重减轻不明显,月经偶有不规律,嘱其增加运动量。治疗后15个月复查甲功正常(表1),嘱患者继续口服优甲乐125 μg、150 μg隔日口服。术后21个月复查甲功提示:FT3 3.48 pmol/L(表1),低于正常,调整优甲乐剂量至每日均150 μg。半年后复查甲功恢复正常(表1),患者体重明显减轻,BMI指数降至26.2 kg/m2,月经规律,优甲乐一直维持口服150 μg/d至今。
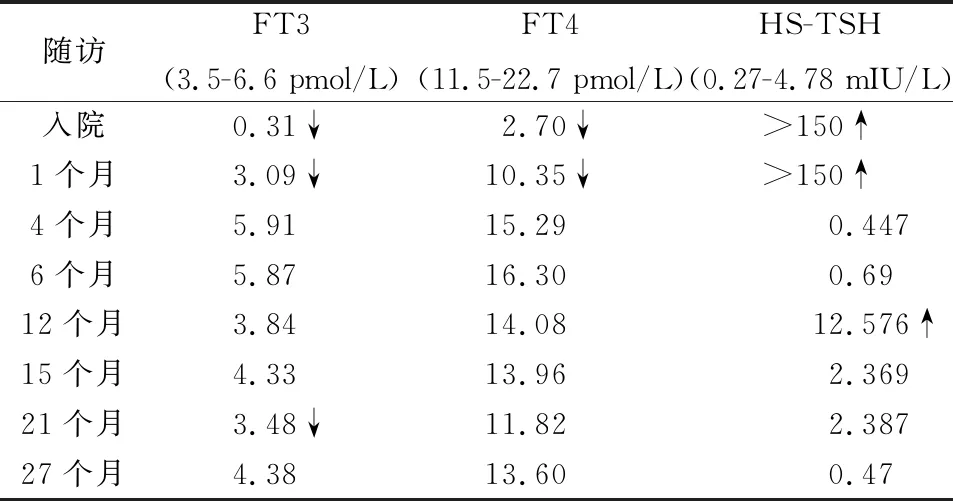
表1 患者入院时激素水平及治疗后随访结果
2 讨论
卵巢囊肿是妇科常见疾病,育龄期常见,其病因复杂多变。甲减是引起卵巢囊肿的一种较少见内分泌因素,临床上,由于患者甲减症状并不明显或被忽略,而主要因卵巢囊肿就诊,故其原发疾病常被忽视。若未能认识到卵巢囊肿的病因,仅行手术治疗,可引起卵巢功能受损,影响患者的生存质量,同时术后卵巢囊肿可能再次复发。文献报道的甲减合并卵巢囊肿多发生在Van Wyk-Grumbach (VWGS) 综合征患者,见于青春期前后的女性,继发于原发性甲状腺功能减退,表现为性早熟及卵巢囊肿。其发生机制尚不明确,但已有若干假说被提出:①促甲状腺激素(TSH)和FSH在受体结构上的类似性,甲减患者血甲状腺激素水平降低,对下丘脑、垂体的负反馈抑制作用减弱,垂体TSH分泌增加,极高水平TSH可能激活卵泡刺激素受体(FSHR),产生类似FSH作用,刺激卵巢呈囊性改变[2-6]。研究表明重组人TSH可直接作用于人FSHR,体外表达呈剂量依赖性[7]。②体内促性腺激素(Gn)水平的变化[2-4,6-8],LH和FSH的合成和分泌受不同的调节,慢促性腺激素释放激素(GnRH)脉冲频率促进FSH的分泌,快GnRH脉冲频率促进LH的分泌,甲减者GnRH脉冲频率较慢,FSH分泌增多。同时有研究表明大量TSH可增强FSH的作用[9]。FSH刺激卵巢呈囊性改变。③甲减时,FSHR可能激活突变,对TSH的敏感性增加,异质性FSHR允许或者放大HCG或TSH对卵泡的影响[2-4,6]。④TSH通过刺激颗粒细胞中的核甲状腺受体,使卵巢对 Gn的敏感性增加[2-3,6]。同时,甲减引起的高PRL也具有相同作用。⑤甲减引起的黏液性浸润可干扰卵巢类固醇的形成,影响激素的生成及卵巢滤泡的发育以及卵巢的排卵功能,导致卵巢囊肿形成[2-3,6,10]。目前,成年女性甲状腺功能减退合并卵巢囊肿的报道不多,致病机制可能与VWGS综合征类似。尽管甲减致卵巢囊肿的具体机制尚不明确,但其治疗原则是确定的,即甲状腺素的替代治疗。由甲减引起的卵巢囊肿一旦确诊,应用足量的甲状腺素替代治疗后,卵巢囊肿可逐渐消退。若发生卵巢囊肿蒂扭转或破裂等紧急情况或足量甲状腺激素替代治疗后患者症状仍未改善,应行手术治疗,避免疾病进一步进展[8]。
甲减患者甲状腺激素水平降低,对下丘脑、垂体的负反馈抑制作用减弱,致下丘脑促甲状腺激素释放激素(TRH) 分泌过多,使垂体TSH分泌细胞体积和数量增多,垂体处于持续高分泌的状态,可引起垂体增生。增大的垂体压迫垂体柄时可使多巴胺合成及分泌障碍,致PRL分泌增多[11-12]。同时TRH对PRL的分泌有刺激作用,以及PRL的清除率降低[12-13],这些均可导致高催乳素血症。垂体增生与垂体瘤在临床表现和影像学上鉴别均比较困难。故甲减引起的垂体增生极易被误诊为垂体瘤[14]。但其治疗方法不同,垂体瘤患者首选手术治疗,而由甲减继发的垂体增生应用甲状腺素替代治疗后可逆转该疾病的症状和体征[11]。如果将甲减引起的垂体增生误诊为垂体瘤而行手术治疗,将引起腺垂体功能减退,患者需要终生服用激素替代治疗。因此,当患者出现垂体实质性的增大,同时实验室检查结果提示患者存在甲状腺功能减退时,应该考虑到垂体反应性增生,不能误诊为垂体瘤而实施手术治疗。
本例患者患有重度甲状腺功能减退,因未能及时发现病情并就诊,致使疾病不断进展,最终发生卵巢囊肿并出现囊肿蒂扭转及破裂致急腹症而行手术治疗,严重影响了患者的生存质量。因此在临床上,对于卵巢囊肿和垂体增大的患者,应及时鉴别内分泌相关的原发疾病,常规筛查其甲状腺功能,积极治疗原发疾病,同时避免不必要的手术干预。
