乳腺浸润性筛状癌2例临床病理分析
2021-03-25廖谦和安慧敏
廖谦和,安慧敏
(1.沭阳人民医院 病理科,江苏 沭阳223600;2.浙江大学医学院附属邵逸夫医院 病理科,浙江 杭州310020)
乳腺浸润性筛状癌(ICC)是一种少见的浸润性乳腺癌,其发生率约占全部乳腺癌的0.8%-3.5%[1-2]。ICC的形态与乳腺腺样囊性癌有重叠,容易误诊。本文报道2例乳腺ICC,现结合文献探讨其临床病理学特点、诊断及鉴别诊断。
1 临床资料
例1:女性,46岁。因左乳肿块逐渐增大5个月就诊。专科检查:左乳内下象限可扪及一肿块,大小约2.0 cm×1.5 cm,质中,表面光滑,界清,活动,皮肤无红肿和橘皮样改变,乳头未见凹陷及溢液,双侧腋下及锁骨上未扪及肿大的淋巴结。临床诊断:纤维腺瘤。手术切除左乳肿块送快速病理检查,病理诊断为左乳浸润性乳腺癌,具体类型待常规报告。手术行右乳癌保乳术+前哨淋巴结活检术。
例2:女性,67岁。因右乳无痛性肿块10天就诊。专科检查:右乳外上象限可扪及一肿块,大小约1.5 cm×1.5 cm,质硬,界清,活动,皮肤无红肿和橘皮样改变,乳头未见凹陷及溢液,双侧腋下及锁骨上未扪及肿大的淋巴结。手术切除右乳肿块送快速病理检查,病理诊断为左乳浸润性乳腺癌。手术行右乳癌改良根治术。
标本经4%甲醛固定,常规石蜡包埋切片,HE染色。免疫组化染色采用EnVision两步法,抗体ER、PR、CerbB-2、E-cad、SMA、P63、calponin、CK5/6、CEA、CD34、Ki-67,均购自上海基因公司。
2 结果
2.1 眼观例1:送检不规则组织,切面见一1.5 cm×1.5 cm×1.0 cm大小的肿块,灰白色,质硬,界限不清,无包膜。例2:送检乳腺组织切面见一1.5 cm×1.5 cm×1.2 cm大小的肿块,灰白灰黄色,质硬,无包膜。
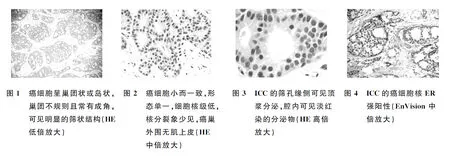
2.2 镜检例1:癌细胞呈巢团状或岛状浸润性生长,巢团外形不规则且常有成角,可见明显的筛状结构(图1)。癌细胞形态单一,小而比较一致,细胞核低-中等核级,核分裂象计数<2个/10HPF(图2)。例2:癌细胞呈不规则的巢团状浸润性生长,间质纤维组织反应明显,癌巢团中有明显的筛状结构,细胞小而一致,细胞核低-中等核级,核分裂象少见,筛孔缘侧可见顶浆分泌,腔内可见淡红染的分泌物(图3)。
2.3 免疫表型癌细胞ER(图4)、PR、E-cad阳性,Ki-67阳性率10%。P63、CK5/6、C-erbB-2、CEA、CD34均阴性。
2.4 病理诊断乳腺浸润性筛状癌。例1行乳腺癌改良根治术,腋下淋巴结未见转移;例2行保乳手术,前哨淋巴结未见转移。
3 讨论
ICC是1983年由Page等[3]首先报道并描述的乳腺浸润性癌,具有独特的病理学特点和良好的预后,肿瘤形态类似于筛状型导管内癌,可伴有少量的小管癌成分,根据肿瘤中筛状结构所占比例和伴发成分的不同将ICC分为经典型和混合型,即浸润性肿瘤均为筛状结构或以筛状结构为主,小管癌成分<50%为经典型;浸润性肿瘤的筛状结构占50%以上,并伴非小管癌成分<50%为混合型。
2003年WHO沿用了此方法并对肿瘤成分所占的比例进行了调整,肿瘤中浸润性筛状结构>90%也属于经典型。本组2例的浸润性肿瘤中筛状结构均在90%以上,属于ICC经典型。ICC患者年龄38-83岁女性,中位年龄48岁[4],临床表现为缓慢生长的无痛性乳房肿块,双侧乳腺均可发病,病程长短不一,最长者达13年[5],容易误诊为乳腺良性病变。肿块多见于乳腺外上象限,术前B超检查示低回声团块,钼靶检查少数可见微小钙化灶。乳腺ICC的组织病理大体形态常为实性肿块,无包膜或界限清楚。镜检癌细胞由不规则的巢团状或岛状结构组成,巢团或岛状结构常有成角并可见明显的筛孔状,筛孔缘侧可有顶浆分泌胞突,其内常有嗜伊红分泌物。肿瘤细胞小而形态比较单一,细胞核圆形或不规则形,核低-中等,核分裂象少见。肿瘤呈浸润性生长,周围有明显的纤维间质反应。ICC中有时可伴有少部分低级别筛状导管癌、小管癌或浸润性导管癌成分。ICC的诊断是镜下典型的筛状结构,一般术中冰冻不能明确的诊断[5]。Cong等[6]报道了9例乳腺ICC中术中明确诊断出4例,其余5例经术后HE和免疫组化确诊。本组2例术中病理仅报告为浸润性乳腺癌,术后才确定了病理类型。免疫组化在ICC中有一定的意义,肿瘤细胞ER、PR阳性,HER2阴性,Ki-67阳性指数低。
乳腺ICC具有明显筛状结构,主要应与以下肿瘤相鉴别:(1)乳腺腺样囊性癌:该肿瘤是一种罕见的乳腺癌类型,约占乳腺恶性肿瘤的0.1%,其形态学与ICC极其相似,尤其是穿刺活检标本,很容易造成误诊[7]。肿瘤具有腺上皮和肌上皮两种细胞,囊腔内为PAS染色阳性的黏液,免疫组化染色CD117阳性,并可表达SMA、P63和calponin肌上皮标记物,而ER阴性。乳腺ICC无肌上皮,ER阳性,CD117、SMA和calponin阴性可与前者鉴别。(2)乳腺筛状导管原位癌:其形态学上常具有光滑、圆形轮廓,虽然间质增生可使部分导管变形,但扩大的导管通常缺乏棱角,其筛孔分布及形态更整齐,周围有肌上皮和基膜。而ICC细胞巢团分布杂乱,外形不规则,可呈尖角状,常有明显纤维间质反应,细胞巢外围缺乏肌上皮。(3)乳腺小管癌:其是一种高分化的浸润性导管癌,发病率占乳腺癌比例不足2%[8]。肿瘤由小的腺管组成,杂乱无章分布,常呈圆形或卵圆形,有的腺管排列不规则,腔内分泌物少,管腔由单层上皮细胞围绕,细胞形态温和,形态相对一致,核结构清晰,核分裂象少见。腺管周围缺乏肌上皮细胞和基膜,间质纤维反应明显,可出现致密的胶原纤维束。乳腺小管癌与ICC鉴别主要依据HE形态,免疫组化不具特点,后者形成不规则的巢团或岛状结构。
目前认为,ICC是低级别乳腺肿瘤,具有良好的预后[1-2]。ICC极少发生淋巴结转移,即使多次局部复发和淋巴结转移的病例也依然健在,10年生存率可达90%-100%[4]。ICC治疗以手术切除为主,多采用乳腺癌改良根治术和保乳根治术。本组2例中1例行乳腺癌改良根治术,另1例行保乳手术,目前患者均健在,尚无复发和转移。
