妊娠期糖尿病孕妇产后1年糖代谢转归及影响因素分析
2021-03-17朱瑞丹贺惠琼程丽丽
朱瑞丹 贺惠琼 程丽丽
1.广东省惠州市第二妇幼保健院(516001);2.广东省惠州市第三人民医院
相关数据表明,80%~90%孕期糖尿病患者是妊娠期糖尿病[1]。妊娠期糖尿病不仅影响孕母及胎儿健康,多数孕妇产后仍存在糖代谢异常风险。Meghana等[2]研究发现有妊娠期糖尿病史的孕妇产后罹患II型糖尿病的风险大大增加,为健康产妇的5~7倍。Kawai等[3]报道妊娠期糖尿病与II型糖尿病存在密切风险关联,妊娠糖尿病史往往会增加II型糖尿病的发病率。Poyhonen等[4]提出基线代谢相同前提下,有妊娠糖尿病史产妇出现糖代谢异常、II型糖尿病风险更大。可见,妊娠期糖尿病孕妇产后糖代谢转归不容乐观。研究表明[5],多数妊娠期糖尿病产后1年内糖代谢异常有效转归,关注产后1年内糖代谢转归尤为重要。本研究分析了妊娠期糖尿病孕妇产后6~8周及产后1年葡萄糖耐量结果,分析影响妊娠期糖尿病孕妇产后糖代谢转归失败的影响因素,为产后干预提供参考。
1 资料与方法
1.1 研究对象
选取2019年1月-2020年1月在本院分娩且孕期确诊为妊娠期糖尿病患者。纳入标准:①符合妊娠期糖尿病诊断标准[6];②按规定时间回院复诊;③接受并遵守产后饮食指导、规律运动等常规健康宣教;④患者及家属知情同意本研究。排除标准:①合并妊娠高血压、妊娠贫血、甲状腺疾病、内分泌系统疾病,严重肝、肾、心、肺功能不全、恶性肿瘤等疾病;②产后使用调理血糖的药物或影响糖代谢药物等;③产后患有影响糖代谢的其他疾病;④多胎妊娠,产后1年内再次妊娠;⑤研究期间主动退出本研究者。本研究经本院伦理委员会审批。
1.2 方法
收集妊娠期糖尿病孕妇妊娠时年龄、体质指数、家族病史、诊断孕周等一般资料,孕期行75g口服葡萄糖耐量试验检测结果,包括空腹血糖(FPG)、1h血糖(1hPG)、2h血糖(2hPG)、胰岛素抵抗指数(HOMA-IR)、胰岛素敏感性matsuda指数、β细胞功能指数(HOMA-β)、糖化血红蛋白(HbA1c)等。产前检查时体质指数、总胆固醇(TC)、甘油三酯(TG)、低密度脂蛋白胆固醇(LDL-C)、高密度脂蛋白胆固醇(HDL-C)等指标结果。分别在产后6~8周、产后1年回院复诊时行75g口服葡萄糖耐量试验,根据结果分为血糖正常组和异常组,比较两组孕前、孕期及产后相关指标,分析妊娠期糖尿病孕妇产后糖代谢异常转归[7]失败的影响因素。孕期血糖控制用药情况、分娩方式、喂养方式等。
1.3 产后糖代谢转归评判依据
FPG≥7.1mmol/L或2hPG≥11.1mmol/L为糖尿病;FPG<6.1mmol/L,7.8mmol/L≤2hPG<11.1mmol/L为葡萄糖耐量受损(IGT);6.1mmol/L≤FPG<7.0mmol/L,2hPG<7.8mool/L为空腹血糖受损(IFG);产后糖尿病、IGT或IFG均视为糖代谢异常。
1.4 统计学方法
2 结果
2.1 产妇糖代谢转归情况
入选136例妊娠期糖尿病患者,产后1年再次妊娠9例,失访14例,主动退出研究13例,最终纳入研究100例。100例中,产后6~8周时糖代谢异常45例(45.0%),其中14例为糖尿病(14.0%),21例为IGT(21.0%),10例为IFG(10.0%);产后1年时糖代谢异常42例(42.0%),其中15例为糖尿病(15.0%),18例为IGT(18.0%),9例为IFG(9.0%)。相比产后6~8周时,产后1年时新增6例IGT,2例IFG,1例糖尿病;9例IGT和3例IFG在产后1年时糖代谢恢复正常。至产后1年时糖尿病的累积发病率为15.0%(15/100)。
2.2 产后1年糖代谢转归失败单因素分析
将随访至产后1年时糖代谢异常42例纳入异常组,正常58例纳入正常组。异常组与正常组在孕期体质指数、诊断孕周、孕期1h PG、2h PG、HOMA-IR、HOMA-β、matsuda指数、TC、TG指标等均存在差异(P<0.05)。妊娠年龄、糖尿病家族史、孕期血糖控制用药、孕期FPG、孕期HbA1c、孕期LDL-C、HDL-C、分娩方式及喂养方式均无差异(P>0.05)。见表1。

表1 妊娠期糖尿病孕妇产后1年糖代谢转归失败单因素分析
2.3 产后1年糖代谢转归失败多因素分析
将有统计学意义的单因素纳入logistic多因素逐步回归分析模型。结果显示,孕期体质指数、诊断孕周、1h PG、HOMA-IR是妊娠期糖尿病孕妇产后1年内糖代谢转归失败的独立危险因素(P<0.05),其中孕期体质量指数≥28kg/m2、诊断孕周越早1h PG水平越高、HOMA-IR指数越大则妊娠期糖尿病孕妇产后1年糖代谢转归失败的风险越大。见表2。
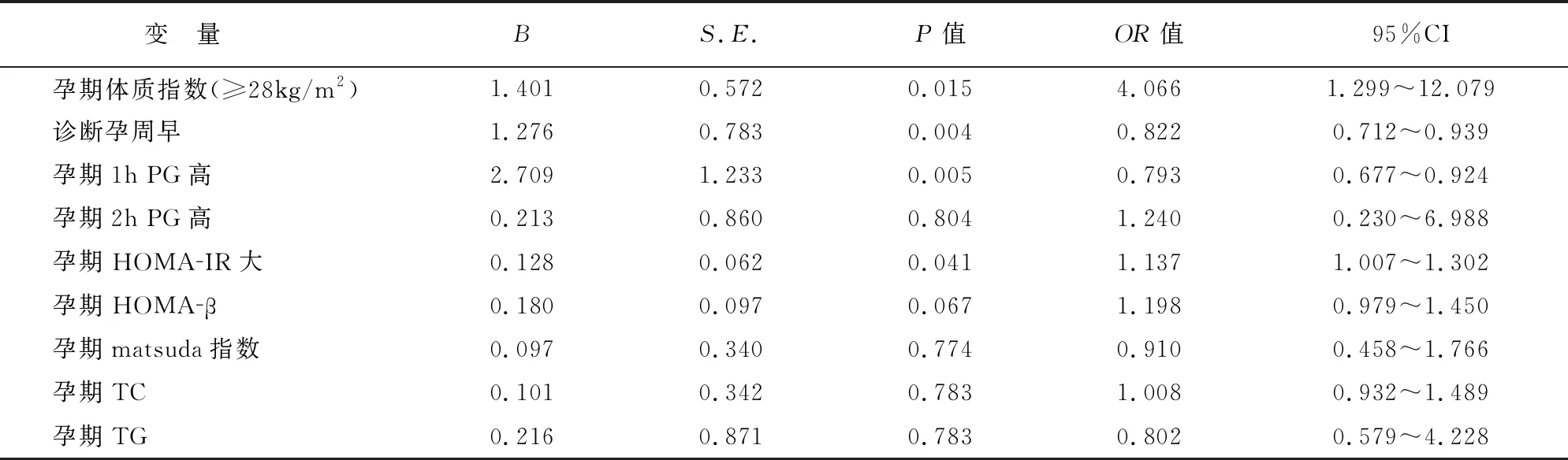
表2 妊娠期糖尿病孕妇产后1年糖代谢转归失败多因素logistic回归分析
3 讨论
妊娠期糖尿病孕妇产后糖代谢转归问题一直是临床关注重点。既往研究表明[8-9],产后6~12周及1年内糖代谢转归异常发生率为30%~78%,而II型糖尿病发病率2.5%~16.7%。最新美国糖尿病学会指南建议妊娠期糖尿病孕妇在产后1年内及产后每1~3年做糖耐量试验有助于尽早发现糖代谢异常或糖尿病[10]。关注妊娠期糖尿病孕妇产后短期糖代谢转归对预防和控制产后II型糖尿病发病率有重要意义。
Tokat等[11]报道土耳其妊娠期糖尿病女性产后患II型糖尿病风险比健康女性高达7倍之多,通过产后预防干预能有效降低产后II型糖尿病发病率;Zamora等[12]研究认为妊娠期糖尿病孕妇产后1年内糖代谢转归异常发生率高于40%,其中II型糖尿病发病率为14.7%;毋晶等[13]报道妊娠期糖尿病孕妇产后6~8周糖代谢异常发生率为43.8%,糖尿病发病率为13.5%;刘烨等[14]对妊娠期糖尿病产妇160例完成产后1年随访显示,产后1年II型糖尿病发病率为9.8%。本研究,发现产后6~8周时糖代谢异常45.0%,1年时糖代谢异常42.0%,产后1年时糖尿病累积发病率为15.0%,与上述报道结果较致。需要特别说明的是,相比产后6~8周,产后1年时新增6例IGT、2例IFG、1例糖尿病;而9例IGT和3例IFG在产后1年时糖代谢指标恢复正常。说明妊娠期糖尿病孕妇在产后不同时期糖代谢转归情况不同,因此有必要提高妊娠期糖尿病孕妇产后糖代谢转归检测频次,尽早排查并实施干预措施。
影响妊娠期糖尿病孕妇产后糖代谢异常因素很多,有家族糖尿病史、胰岛素抵抗、肥胖、诊断孕周等[15]。本研究分析发现,异常组与正常组在孕期体质指数、诊断孕周、孕期1h PG、2h PG、HOMA-IR、HOMA-β、matsuda指数、TC、TG指标存在差异,与文献[16-17]报道结果较致。提示孕期体质指数、诊断孕周、孕期1h PG、2h PG、HOMA-IR、HOMA-β、matsuda指数、TC、TG均是影响妊娠期糖尿病孕妇产后1年糖代谢异常的单因素。多因素分析显示,孕期体质指数、诊断孕周、1h PG、HOMA-IR是妊娠期糖尿病孕妇产后1年内糖代谢转归失败的独立危险因素,与文献[18-20]结果一致。孕期体质指数≥28kg/m2、诊断孕周越早、1h PG水平越高、HOMA-IR指数越大则产后1年糖代谢转归失败风险越大。分析认为:孕期体质指数≥28kg/m2属肥胖体质,体重过大会影响胰岛素抵抗诱发II型糖尿病发生;妊娠期糖尿病诊断孕周越早反映出患者糖代谢异常出现的越早,其糖代谢异常程度往往也更严重,不利于产后糖代谢转归;孕期1h PG水平及HOMA-IR指数越高往往反映出患者糖代谢功能越差,妊娠期糖尿病严重程度越高,因此对产后糖代谢异常带来诸多不利影响。因此严密关注体质指数大、诊断孕周早、孕期75g葡萄糖耐量试验1h PG水平高、HOMA-IR指数大的妊娠期糖尿病孕妇产后糖代谢转归情况,对预防和降低产后糖代谢异常或糖尿病有重要意义。然而由于本研究纳入样本量较少,考虑危险因素的偏倚,导致研究结果有一定局限性,仍需扩大样本量而深入研究。
总之,妊娠期糖尿病孕妇产后1年内糖代谢异常率较高,孕期体质指数、诊断孕周、1h PG、HOMA-IR等是妊娠期糖尿病孕妇产后1年内糖代谢转归失败的独立风险因素,需引起临床足够重视。
