128 层螺旋CT结肠成像在结直肠癌诊断中的应用
2021-03-06曹登攀李佩如柳泽华施向阳王骄阳徐芳陈涛徐升
曹登攀 李佩如 柳泽华 施向阳 王骄阳 徐芳 陈涛 徐升
结直肠癌是目前全球第三大常见男性肿瘤,第二大女性肿瘤,死亡率排第4 位,国内结直肠癌的死亡率排第5 位[1,2]。结肠镜是诊断结直肠肿瘤最主要的检查手段,但其为侵入性检查,部分患者受检时有明显腹痛,且有结肠穿孔、出血及盲肠检查不到位等风险;而螺旋CT 结肠成像(computed tomography colonograpgy,CTC)患者耐受性良好。本次研究通过82例疑似结直肠癌患者螺旋CTC 与结肠镜结果的对照研究,探讨128层螺旋CTC 在结直肠癌诊断中的应用价值。现报道如下。
1 资料与方法
1.1 一般资料 选择2018 年1月至2020 年4月永康市第一人民医院进行CTC 检查的82例疑似结直肠癌患者,所有患者在CTC 后2 h 内行结肠镜检查。其中38例经结肠镜病理证实为结直肠癌。年龄21~83岁,平均(60.11±11.92)岁。临床症状:便血32例,大便数次增多16例,大便难解2例,腹痛46例,腹胀6例,腹泻4例,糖类抗原199升高6例,大便性状改变6例,10例无症状。
1.2 方法 患者肠道准备完成后进行CTC 检查。患者取俯卧位,用导尿管进行肛门插管,用空气灌肠机以5.0 Kpa压力予导尿管内注气,注气时间一般为30~60 s(注气量1 000~2000 ml),当患者右下腹胀感明显时扫腹部CT 定位像进行观察,扫描范围包括右膈上3 cm 到耻骨联合下2 cm 水平。以腹部定位像显示结肠充气完全扩张为标准,小肠尽可能不显影。若结肠扩张欠佳,再经导尿管注气补充。
使用Definition AS 型128层螺旋CT 机(由西门子公司生产)。先行俯卧位全腹部CT 螺旋扫描,扫描范围包括耻骨联合下方2 cm 到右膈上3 cm。扫描参数:探测器0.6 mm×128,层厚及层间距5 mm,螺距0.6∶1,球管转速0.5 s/rot,采用120 kV、CARE Dose4D 自动mA 技术进行容积扫描。俯卧位扫描完毕后行仰卧位腹部CT 平扫及增强扫描,扫描条件与范围如前(除延迟期仅扫描到肝脏下缘2 cm外)。对比剂选用300 mgI/ml 欧乃派克,总量为1.5 ml/kg 与体重(kg)的乘积(常为70~90 ml),速率3.0~4.0 ml/s。然后在对比剂注入后30 s、60 s、120 s 行动脉期、门静脉期及延迟期扫描。CT 扫描完毕后将上述除延迟期外的CT 图像以层厚0.6 mm、层间隔0.6 mm、卷积核B30f 进行重建,并将上述薄层图像传到GE公司的adw 4.6工作站。在工作站上以Colon VCAR 软件进行结肠仿真内窥镜重建、结肠全景平铺、仿结肠造影透明重建方式重建、以重组进行结肠肿瘤处局部正交小重建野(一般为15~18 cm)二维靶重建。螺旋CTC 为上述重建方式的综合运用。对拟行结肠肿瘤切除的病人行肠系膜上、下动脉CT血管重建,并与CT仿结肠造影图像进行图像融合以构建CT结直肠癌手术模型。
1.3 观察指标 根据结肠肿瘤形态分为:肿块型、浸润型、溃疡型。肿块型结肠癌CT表现为偏心性肿块,表面呈分叶状或菜花状。浸润型结肠癌CT表现为肠壁不规则增厚,僵硬,分界清,肠腔狭窄。溃疡型结肠癌则表现为肠壁偏心性肿块或增厚肠壁上的凹陷,口部呈火山口样。以结肠镜结果为标准,通过CTC 和结肠镜对结肠癌的形态、位置、范围表现进行对照,观察CTC 对结肠癌诊断的符合情况。对于结肠癌形态判定,如有手术病理结果,则以手术病理结果为金标准。
结肠癌术前影像学T 分期标准:结肠癌肠壁增厚或肿块且局限于肠壁内,其外膜面光滑,邻近脂肪间隙清晰,则定为T1~T2期;肠壁局限性不规则增厚或肿块外膜面粗糙、有结节和/或有条索状高密度影,但未累及结肠外膜侧的边缘血管,定为T3期;若结肠癌外膜面粗糙不规则且累及外膜侧的边缘血管,局部受累血管局部不规则或增粗/狭窄,定为T4a;结肠癌侵犯邻近器官(如前列腺等),则定为T4b[3]。
对需手术的结肠癌患者将CTC 图像与结肠癌的供血动脉融合,从而构建CT 结直肠癌手术模型,以观察结肠癌病变与肠系膜上、下动脉的血供关系。
CTC 由两位副主任医师进行观察分析,结论不一致时协商取得一致。CTC与结肠镜及病理结果进行双盲对照分析。
1.4 统计学方法 采用SPSS 11.5 进行统计分析。对结肠镜与CT 结肠造影对结肠癌的部位、分型、病变定性的诊断一致性采用Kappa一致性检验。若Kappa≥0.75,则说明两者一致性较好。设P<0.05为差异有统计学意义。
2 结果
2.1 CTC 与结肠镜对结肠癌发病部位、性质判定的对比 CTC 示直肠癌22例,乙状结肠癌14例,升结肠癌4例,横结肠近肝曲处结肠癌2例。CTC 与结肠镜对其病变部位判定完全一致。但CTC 将结肠及直肠腺瘤各2例误为结肠癌。CTC 对结肠癌诊断结果对比见表1。
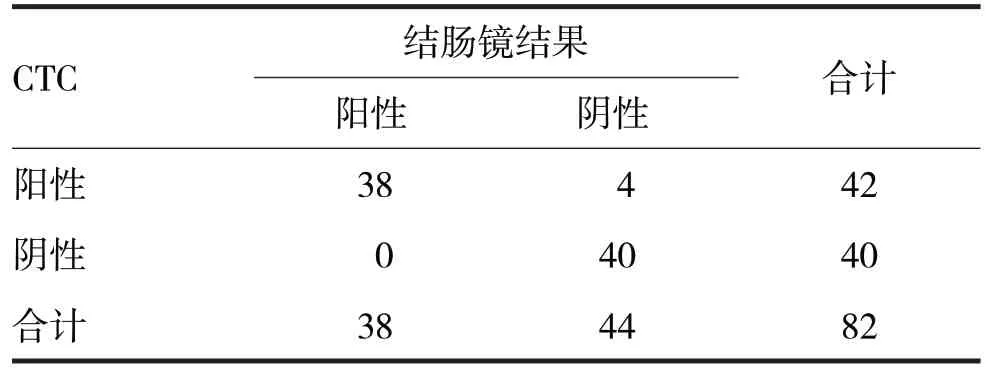
表1 CTC对结肠癌诊断性能/例
由表1 可见,以结肠镜病理结果为对照标准,CTC诊断结肠癌灵敏度为100%,特异度90.91%,误诊率9.09%,漏诊率0%,阳性预测值90.48%,阴性预测值100%。总的符合率为95.12%。利用Kappa一致性检验进行检验,Kappa=0.91,P<0.05,CTC 与结肠镜对结肠癌的发病部位及性质判定有较好的一致性。
2.2 CTC 与结肠镜对结肠癌大体分型判定的比较
CTC 诊断肿块型结肠癌22例,结肠镜证实为肿块型结肠癌18例,肿块型结肠腺瘤4例。CTC示结肠癌肿块长径27.70~56.00 mm,平均(35.63±9.28)mm,肿块短径18~42 mm,平均(28.50±9.39)mm,肿块最小者约18 mm×28 mm。肿块型结肠腺瘤最小者仅为15.50 mm×18.50 mm。2例CTC 与结肠镜均诊断为溃疡型结肠癌。18例CTC 诊断为浸润型结肠癌,范围约28~71 mm,平均(48.20±11.55)mm,其中14例结肠镜诊断浸润型结肠癌,4例结肠镜示肿块型结肠癌。在14例CTC 与结肠镜均诊断为浸润型结肠癌患者中,其中1例手术病理为溃疡型结肠癌。在4例与结肠镜诊断不一致的CTC 诊断为浸润型结肠癌患者中,有2例手术病理诊断溃疡型直肠腺癌。CTC 对结肠癌大体分型诊断符合率为88.09%,具有较高的准确度。
2.3 结肠癌术前CT 靶重建T 分期与手术病理对照结肠癌术前CT 靶重建T 分期:T2 期4例、T3 期3例、T4a 期8例、T4b 期1例。术后手术病理分期:T2期5 例、T3 期3 例、T4a 期8 例。术前CT 靶重建T 分期与手术病理分期对照具有较高的符合率,T 分期准确率约87.00%。
2.4 CT 结肠癌手术模型建立 16例结肠癌进行了手术。术前建立了CT 结直肠癌手术模型(见图1、2)。
3 讨论
中晚期结直肠癌死亡率较高,早期诊断和治疗可以较好地降低死亡率和提高治愈率。结肠镜被认为是检测结直肠肿瘤的金标准[4]。但部分患者受检时腹痛较显著,且有发生结肠穿孔和出血的可能。而CTC具有安全、无痛、非侵入性的优点。
本次研究利用西门子128层螺旋CT 的薄层厚(最薄达0.6 mm)、快速扫描优点,对CTC 与结肠镜对结直肠癌诊断的定位、定性准确度进行对比。仿结肠造影利用透明重建(Raysum)技术,能较准确、直观地显示结直肠肿瘤形态及范围,可与结肠多平面重建(multi-planner reformation,MPR)结合较准确地测量结肠肿瘤距肛门的直线或曲线距离(与肠管走向一致),且与结肠钡剂双对比造影类似,能展示全部结肠的整体形态。CTC定位错误主要发生于降结肠、盲升结肠交界处和直肠乙状结肠交界处[4,5]。Offermans 等[4]研究认为CTC 对结肠癌定位的准确性高于结肠镜,两者对结肠癌定位错误率分别为13.2%(39/296)和21.6%(64/296)。CTC 对于结肠癌定位准确度高于结肠镜,这可能跟个体间结肠解剖变异、乙状结肠长度和活动度可变性较大,结肠镜参考点数量较少有关。另外,结肠折叠和伸缩也可能导致结肠镜测量的线性距离不准确[6,7]。本次研究CTC 与结肠镜对其病变部位判定完全一致,支持CTC对结肠癌定位准确度较高这一观点。
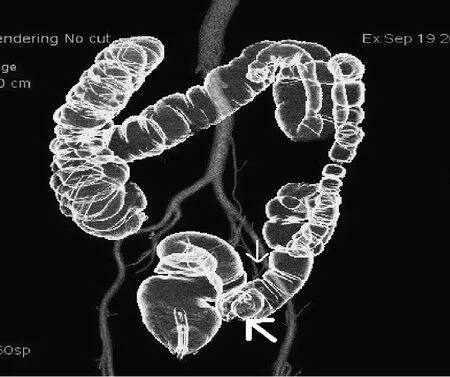
图1 CTC仿结肠造影与血管融合像构成的乙状结肠肿块型结肠癌手术模型
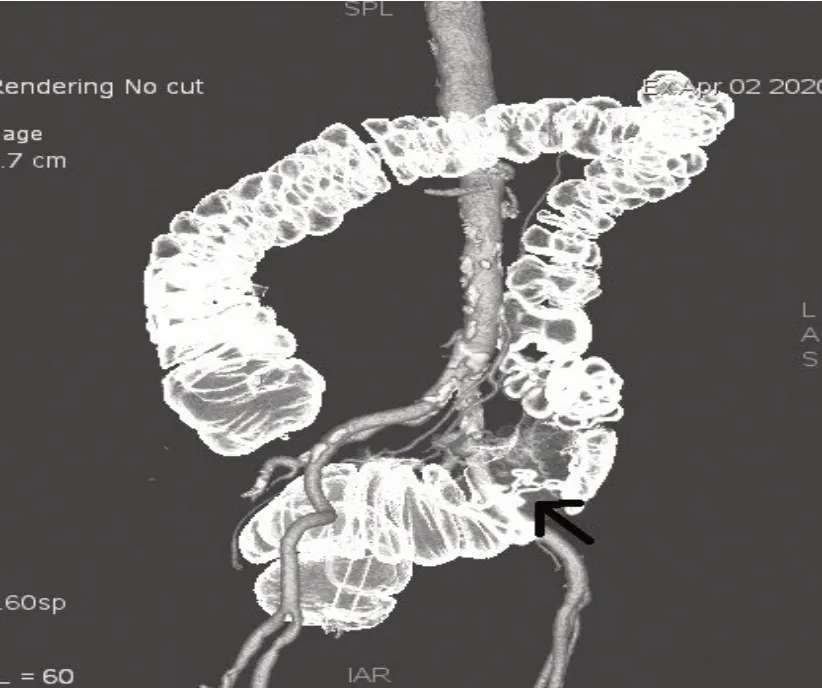
图2 CTC仿结肠造影与血管融合像构成的浸润型乙状结肠癌手术模型
CTC 通过CT 结肠仿真内窥镜重建、结肠全景平铺、Raysum 等技术的综合运用,能有效提高结肠癌诊断的灵敏度和特异度,较准确地判定结肠癌的大体分型。CT 结肠仿真内窥镜重建可以直观显示结肠癌的黏膜面情况,对于肿块型及溃疡型结肠癌显示有优势,可以较好地显示1~2 cm 的结直肠癌,且较二维CT更有立体感。其中,结肠全景平铺技术可展开结肠皱襞,避免结肠皱襞对结肠癌的遮挡。仿结肠造影利用Raysum 技术可透明地显示肠腔内情况,对浸润型和肿块型结肠所致的肠腔狭窄显示较佳。文献报道较大样本受检者的CTC 和结肠镜的对照研究认为:CTC 对直径≥10 mm 肿瘤的灵敏度和特异度均较高,分别为0.87、0.91和0.97、0.99[8~10]。本次研究CTC 对结肠癌性质诊断灵敏度为100%,特异度90.91%,误诊率9.09%,漏诊率0%,阳性预测值90.48%,阴性预测值100%,总的符合率为95.12%,诊断准确度较高。然而,需注意的是本次研究CTC 将4例结肠腺瘤误诊为肿块型结肠癌。结肠腺瘤常表现为1~2 cm 隆起于肠壁的圆形腔内肿块,亦可大于2 cm,但一般均在4 cm 以下,边缘光整,浆膜面脂肪间隙清晰,增强后多呈高度均匀强化(较平扫CT 值增加40 HU 以上),而肿块型结肠癌一般表面欠光滑规则,增强后往往表现为中度不均匀强化(20~40 HU),增强后CT 值增加平均约37.1 HU[11]。本组误诊为结肠癌的结肠腺瘤表现欠典型,2例在2 cm 以下,虽强化明显但有坏死,另2例符合结肠腺瘤的CT 强化特点,但因大于2 cm 而考虑为结肠癌。对于小于2 cm 的肿块型结肠肿瘤,若强化明显且边缘光整滑,需考虑结肠腺瘤可能。
本次研究CTC 与结肠镜对结肠癌的大体分型诊断符合率为88.09%,5例CTC 与结肠镜和/或手术病理分型不一致。CTC 漏诊的2例溃疡型结肠癌主要由于溃疡不大,且病变段肠腔狭窄,不能很好地利用结肠CT 结肠仿真内窥镜重建仔细观察结肠病变表面溃疡所致。结肠CT 结肠仿真内窥镜重建可较好地显示结肠黏膜面及肿块表面情况,准确测量结肠癌溃疡的大小和深度。Raysum 在显示浸润型和肿块型结肠癌形态上较直观。结肠CT 结肠仿真内窥镜重建和Raysum 技术的综合运用有助于结肠癌的准确分型。
结肠癌T 分期参照Komono 等[3]提出的T 分期标准。其引入了结肠“边缘血管”概念。结肠“边缘血管”指浆膜下层的边缘血管;该“边缘血管”包括周围血管、肿瘤供血血管及肿瘤血管生成产生的新生血管。若结肠癌累及边缘血管外膜缘,则认为累及浆膜,定为T4a。本次研究将CTC 与MPR 结合,与结肠肿瘤轴对齐,与肿瘤轴垂直的正交层面行多平面1.25 mm薄层靶重建(重建野15~18 cm),利用薄层重建以减少部分容积效应对结肠肿瘤T 分期影响,以靶重建提高图像的空间分辨率从而提高对结肠癌T 分期的准确度。郑建等[12]和Shida 等[13]通过与病理分期比较,CTC 对结肠癌T 分期准确率分别为88.1(52/59)和89%(41/45)。本次研究CTC 对结肠癌T 分期准确率约87.00%,与上述结论相仿,其对结肠癌T 分期具有较高的准确度。通过对结肠癌边缘血管的受累来判定为T4a 期,可以减少将T3 期结肠癌周围炎症、纤维化所致的结肠癌浆膜面条索状影误判为T4a。结肠癌处局部正交薄层靶重建可以较好显示结肠癌对肠壁的侵犯程度及肠壁外情况。
本组将16例手术的患者的CTC 与血管成像进行融合构建了CT 结直肠癌手术模型。CTC 与结直肠血管融合像有助于术前充分了解结直肠癌的供血动脉走行及分布,有助于减少或避免术中出血[14]。CT 结直肠癌手术模型,直观显示了结肠癌病变所在,并充分展示了结直肠癌病变及邻近肠管与其供血动脉的关系,能全面了解结直肠癌供血动脉形态及解剖变异,较好地指导结肠癌手术的术前计划的制定。
综上所述,CTC 对结直肠癌诊断具有较高的准确度,能较准确地进行结直肠癌定位、大体分型、T分期,可作为结直肠癌的无创性筛查和术前常规检查技术而具有临床推广应用价值。本次研究CTC与手术病理T 分期对照样本过小为其不足,有待进一步积累。
