小切口联合肾镜治疗重症急性胰腺炎合并胰周感染坏死:附30例报告
2021-02-27
(湖南省人民医院 胰脾外科/湖南师范大学胰腺疾病转化医学研究所,湖南 长沙 410005)
急性胰腺炎(acute pancreatitis,AP)是由多种病因导致胰酶在胰腺内被激活后引起胰腺组织自身消化、水肿、出血甚至坏死的炎症反应[1],按照临床病情可分为轻症急性胰腺炎(mild acute pancreatitis,MAP),中重症急性胰腺炎(moderately severe pancreatitis,MSAP)和重症急性胰腺炎(severe acute pancreatitis,SAP)。重症急性胰腺炎约占急性胰腺炎发病率的10%~20%[2]。据统计,约10%~70%的SAP中晚期患者可合并胰周感染性坏死(infected peripancreatic necrosis,IPN),易引起多器官功能障碍综合征和脓毒症等严重并发症,病死率高达39%[3-5]。此阶段患者保守治疗常常效果不佳,且经常合并一个或多个器官功能障碍或衰竭[6],导致预后不良;手术治疗主要针对SAP并发症,如脓肿、出血、假性囊肿等,但术后病死率及并发症发生率较高,并可能需一次或多次手术,因此成为胰腺外科医生的一个棘手问题。我科从2017年开始使用小切口联合肾镜治疗急性坏死性胰腺炎并胰周脓肿取得了较好的效果,现报告如下。
1 资料与方法
1.1 一般资料
回顾性分析本院2017年1月—2020年7月收治的30例SAP并IPN的临床资料,其中男23例,女7例;年龄18~68岁,平均年龄47岁。体检:30例均有腹部压痛体征,23例有腰背部抬举痛;30例患者术前TBIL(31.5±62.2)mol/L,DBIL(16.8±37.6)μmol/L;空腹血糖(6.69±3.41)mmol/L;术前血清淀粉酶(120.2±164.4)U/L;甘油三脂(2.69±3.55)mol/L;术前血钙(2.3±0.9)mmol/L;APACHE II评分均在8分以上。入组标准:出现上腹部疼痛症状,伴有腹胀;B超、CT或MRI(图1)提示胰周渗出合并坏死/脓性物形成。所有入组患者均符合中华医学会外科学分会胰腺学组指南[7-9]。排除标准:经保守治疗可长时间缓解症状。所有患者均签署由医院伦理委员会批准的患者知情同意书,符合医学伦理学规定。
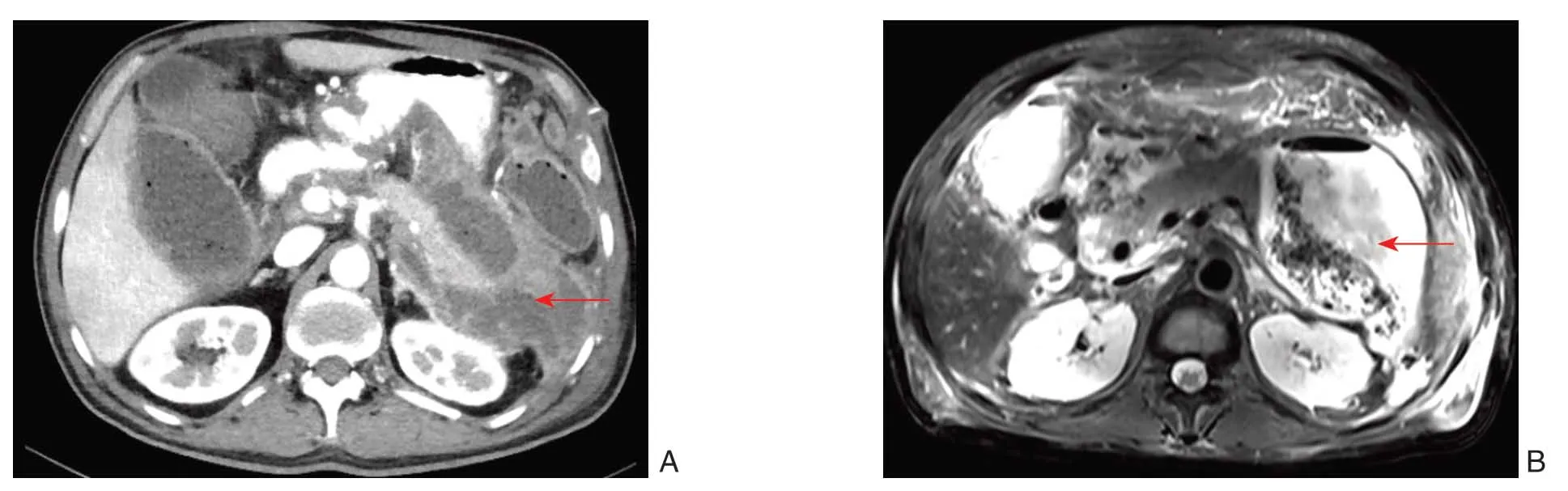
图1 影像学资料 A:胰周脓肿及坏死物质聚集(CT);B:胰周脓肿及坏死物质聚集(MRI)
1.2 治疗方法
所有患者入院后按“升阶梯”治疗。首先予以抗生素、抑酶、补液等对症治疗,并控制原发病。若患者症状缓解不明显,复查CT或MRI明确胰周坏死及脓肿位置后行经皮穿刺置管引流(percutaneous catheter drainage,PCD)(图2A),并伴术后冲洗引流。经过穿刺1次或多次效果不佳,则需手术治疗。术前仔细阅读CT或MRI片,确定脓肿位置及切口位置。根据术前PCD管位置在患者体表先行做好标记(图2B)。消毒铺单后在B超定位下沿着原PCD管做约3~5 cm长切口(图2C)进入脓腔,“四边法”[10]悬吊周围组织后打开脓腔吸尽脓液。逐步清除IPN表面坏死物质后置入肾镜探查脓腔,找到残余附着在脓腔壁上的坏死物及脓腔分隔,打开后继续清除剩余的坏死物至取尽(图2D)。清脓过程中反复用加入去甲肾上腺素的稀释络合碘盐水及水动力系统冲洗脓腔,至无脓性物及坏死物冲出。再次置入肾镜探查,查看是否止血彻底及坏死物质残留。脓腔内置入多根引流管,可吸收线固定引流管于脓腔内,逐层关腹。

图2 治疗相关图片 A:B超下PCD;B:术前拟定IPN位置及切口位置;C:小切口切开入腹;D:肾镜下清除IPN后的脓腔
1.3 观察指标
患者心率、血压、呼吸、脉搏等生命体征,冲洗液的引流情况及各引流管引流液的量及性状,定期复查CT查看脓肿消散及吸收情况,酌情升级治疗。
2 结 果
2.1 治疗结果
术后持续以0.9%生理盐水1 000~3 000mL反复冲洗脓腔。28例患者术后均恢复良好,1~2 d内体温波动在(36.7±0.7)°,较手术前≥38°有明显下降。心率波动在70~85次/min,较术前≥90次/min有明显降低;2~3 d内肛门排气排便,并开始进食流质。实验室检查BR提示WBC由术前>10×109,降至≤8×109。2例出现术后脓腔出血,Hb一过性≤6 g/L。经用腹部加压、去甲肾上腺素盐水冲洗、介入下行血管造影及填塞等治疗后患者出血停止。30例患者术后复查CT(图3),IPN范围较术前明显缩小,未发现新增脓肿及坏死区域。依据CT提示及引流液情况,逐根拔除无脓液区域的引流管及无明显脓液引流出的引流管。
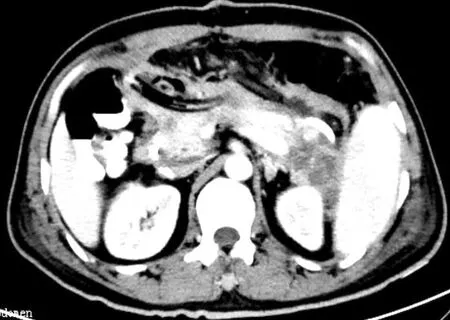
图3 术后CT 复查胰周脓肿明显减少
2.2 随访情况
术后随访2~30个月,所有患者均复查上腹部CT,提示IPN均缩小或消失。30例患者均带管出院。复查上腹部CT1次/月,根据恢复情况逐根拔除引流管。28例患者均恢复良好,出院后无发热、腹痛等症状再发。2例患者出院后出现发热、腹痛症状,行CT检查未见脓肿增多,考虑细菌感染。按照根据细菌敏感药敏谱予以对症抗生素治疗后症状缓解。
3 讨 论
AP是一种以胰腺局部或全身炎症反应为特征,并可伴有器官功能障碍[11]。在AP患者中,约15%发生胰腺实质和(或)胰周组织坏死(即坏死性胰腺炎),坏死性胰腺炎患者病死率约为15%,其中约1/3会发生感染,合并感染者病死率就会上升至30%[12]。如何有效的控制坏死性胰腺炎合并感染,过去和现在的处理各有不同。过去治疗SAP并IPN的共识是开腹坏死组织及脓肿清除引流术,但是开腹术后并发症发生率为34%~95%,而病死率为11%~39%,同时可能伴有术后长期的胰腺功能不全[13],无论术中还是术后都会对患者形成巨大的创伤。随着医学水平的提高,现在治疗方式越来越倾向于“微创”。包括PCD,腔镜腹膜后坏死组织清除及内镜下经消化道穿刺引流或坏死组织清除术(endoscopic transluminal drainage/endoscopic transluminal necrosectomy,ETD/ETN)[14]等。本中心采用“阶梯式”治疗模式,递增渐进式治疗SAP合并IPN[15]。本组30例患者在疾病早期均已在B超等影像学指导下行PCD。但临床发现PCD虽可以引流脓液,但无法彻底清除坏死物质,从根本上清除脓液来源。且反复穿刺容易加重感染及二重感染。因此在复查影像学资料IPN无明显改善时,按照递增式的治疗模式,仍需考虑行手术清除;ETN术后并发症率为2%~21%,病死率为0~6%[16],且经过研究证实并发症(如新发器官功能衰竭、腹腔内出血、肠瘘、胰瘘等)发生率较外科明显较低[17]。但通过消化道进行坏死组织清除,容易造成胃肠的功能损伤及形成迁延不愈的消化道瘘,仍需二期手术。小切口联合肾镜治疗SAP合并IPN严格意义上属于视频引导下腹膜后坏死组织清除术(video-assisted retroperitoneal debridement,VARD)的一种,是将视频微创和传统手术进行了结合,有效的减少了脓液及炎性组织对患者的刺激,对患者损伤较小,术后恢复较快。本组30例患者均有腹胀腹痛等症状,伴有发热;经B超、CT等影像学检查结合实验室检查确诊为SAP合并IPN,且已经保守治疗、一次或多次穿刺置管引流+脓腔冲洗效果不佳,需借助手术治疗清除坏死物质及脓液。行小切口联合肾镜治疗后,症状较前减轻,IPN较前明显减少,且术后恢复较快。
目前主要采用的小切口入路包括正中切口的小网膜囊入路及经腰背部的腹膜后入路。小网膜囊入路有利于清除整个胰腺的坏死物质及脓性物,但对于结肠旁沟甚至低位到盆腔的脓肿即便加用肾镜同样可能因角度问题无法够及;腹膜后入路能有效的清除肾周甚至结肠旁沟的脓肿,但因切口显露的问题对胰腺及胰周的脓肿清除率不高。笔者的经验:⑴ 在选择切口之前需仔细阅读CT或磁共振等影像学资料,术中做切口前也需B超再次确定整个脓腔区域的大小及范围,选择有利的切口。⑵ 两种切口可同时使用,目的在于将脓腔的高位和低位沟通,充分引流。⑶ 经小切口入腹后逐步扩张原引流管的窦道,如卵圆钳无法打开可以采用食指钝性分离周围组织进入脓腔。并且在术中也可利用食指的触觉避开重要的血管及脏器。本组30例患者均顺利采用了小网膜囊入路伴/不伴腹膜后入路小切口清脓,术中经原PCD引流管进入脓腔,清除表面脓肿后以卵圆钳取脓和坏死物、食指探查。将可视坏死物及脓肿清理干净后用肾镜探查脓腔,找到隐匿的脓腔及残余的脓肿和坏死物。打开脓腔分隔,将残余的脓肿和坏死物质清除。
手术采取小切口约3~5cm切开入腹,经原PCD指引下进入脓腔,用卵圆钳将表面坏死物取出部分后在食指或肾镜引导下将脓腔内剩余的脓液及坏死物质清除,手术过程中用加入去甲肾上腺素的稀释络合碘盐水反复灌洗脓腔,术毕后放置多根多侧孔引流管引流及术后冲洗。笔者认为:⑴ 选择小切口切开入腹,可以有效的减少患者术后的疼痛刺激和伤口愈合时间,有利于缩短患者的病程和住院时间。⑵ 术前PCD治疗,不但可以进行脓腔冲洗,手术时还可以指引经引流管进入脓腔,以减少周围脏器血管的损伤。⑶ 清除脓肿及坏死物质的时候动作需小心轻柔,切忌用暴力。首先被脓液腐蚀的组织十分脆弱,容易形成瘘。其次,胰周特别是胰腺颈部有丰富的血管,如SMA、SMV等,被脓肿及坏死物包裹腐蚀后暴力撕扯容易出现术中大出血,导致患者休克甚至死亡。⑷ 结合影像学资料和术前B超探查,可于高低位两处甚至多处做切口,目的在于充分将脓腔内部沟通,便于术后冲洗引流。⑸ 肾镜的运用有效的提高了术中脓肿及坏死物的清除率及减少了术后脓肿及坏死物的残留率。⑹ 引流管的放置笔者科室遵循的原则是:引流管多侧孔,脓腔头侧和尾侧交叉,高位和低位交叉,保持脓腔术后冲洗及充分引流。笔者的经验:引流管的放置在于“精”,而不在于“多”。笔者发现:多侧孔、交叉、脓腔高低位放置引流管有利于脓腔的冲洗、引流;引流管数目过多,容易造成皮肤的感染及溃烂,及冲洗或引流液的外溢,容易延长患者恢复时间及护理的难度;选择能进行术后冲洗的引流管,不但需单根引流通畅,还需和其他引流管进行对冲、引流。因此脓腔引流管的放置只要位置正确、能进行术后冲洗便可,无需多放。本科室一直以来的观点:处理SAP合并IPN,通畅引流较强力的抗生素更为有效。
笔者总结,采用小切口联合肾镜治疗SAP合并IPN的适应证:⑴ 术前已行PCD置管引流效果不佳,按照“升阶梯”原则进行治疗。⑵ IPN较局限,容易显露。⑶ 脓腔连续,不会因肾镜无法进入的角度问题导致坏死物质的残留。⑷合并有多种基础性疾病无法耐受大切口的患者。若发现IPN较大且弥漫或术中突发出血、消化道瘘等特殊情况,需及时延长切口,扩大术野直视下处理。
SAP行小切口清除腹腔及胰周IPN术后最常见的并发症是出血和瘘。术后出血原因主要考虑:⑴ 炎症过重腐蚀周围组织、血管;⑵ 胰瘘或消化道瘘引起术后出血。笔者认为无论是胰瘘还是炎症的因素可以合并存在,都可以形成脓肿及IPN腐蚀周围血管和组织。因此,脓肿及IPN腐蚀血管及组织出血是术后出血的首要因素。胰周清脓手术目的是尽量清除胰周坏死物质、脓液,保留胰腺内外分泌功能,通畅术后的引流。但过重的炎症及残余再发的IPN腐蚀本就脆性较高的组织及血管及术中已线扎的血管,容易导致术后的出血。本组中有2例患者术后脓腔出血,导致患者心率、脉搏增快,血压下降,呼吸急促,呈休克表现。在加快输血、输液的基础上,经腹腔加压、去甲肾上腺素盐水灌洗、介入栓塞等对症治疗后患者出血停止。治疗后每日予去甲肾上腺素盐水100mL经引流管滴注,3~5 d后未见明显再次出血。出院后2个月后随访,未见明显出血及胰腺炎症状再发。
胰腺位于腹膜后,旁边是胃、十二指肠、横结肠等消化器官。胰周IPN往往将这些组织“泡”于脓液中,导致呈明显炎症反应,组织渗出较多,脆性增高。在小切口联合肾镜清脓过程中,由于切口显露有限,术野被脓液及坏死物质覆盖,即便是轻柔的钳取也容易导致周围器官的损伤。因此,我中心规定患者术前在CT检查的同时需行消化道碘油造影,辨明消化道与脓肿之间的毗邻关系,定好术前切口的位置避开重要器官,防止术中损伤。术后根据患者病情酌情予患者行CT检查+口服碘油消化道造影,与术前对比的同时可辨明是否存在消化道瘘。若出现造影剂外溢考虑消化道瘘时需及时置管引流冲洗。本组30例中无因手术导致消化道瘘,1例术前考虑因长期胰周脓肿刺激导致胃瘘,但术中经胃管注入亚甲蓝,未发现明显瘘口。但术中发现胃潴留,在吸出约500mL胃内容物后置入胃造瘘管术后减压,术后1个月余拔除胃造瘘管。出院后随访11个月,患者恢复良好,复查CT示胰周脓肿明显减少。
2014版急性胰腺炎诊治指南[18]和2019版WSES重症急性胰腺炎管理指南[19]认为:当患者出现脓毒血症,腹膜后出现气泡征,或细针穿刺抽吸物涂片或培养找到细菌或真菌,是SAP合并IPN的表现,需外科手术治疗。张太平等[20]同样认为胰腺炎局部并发症继发感染是外科干预的主要指征。虽然传统外科手术并发症率是34%~95%,病死率11%~39%[4,21-22],但笔者认为SAP合并IPN的治疗仍无法摒弃传统开腹手术治疗。本组30例中有1例因不排除消化道瘘的可能,并且脓肿较大及分散;术中延长切口后进一步了解及评估病情,行胃造瘘术;打开了隐秘分隔的脓腔并清除残余的坏死物,并准确的置管引流以便术后冲洗引流。笔者认为小切口联合肾镜清脓在以下情况需随时做好延长切口扩大术野的准备:⑴ 术前影像学资料提示胰周IPN较广泛弥散,术中发现小切口联合肾镜清脓不彻底,需延长切口扩宽术野进行清除。⑵ 胰周炎症粘连较为严重结构不清晰,小切口显露不满意,容易损伤周围血管及器官。⑶ 小切口联合肾镜清脓术中出现大出血或消化道瘘等情况,或发现复杂病情与术前判断不一致,小切口可视术野过小无法处理,需延长切口进行处理。总之,外科医师需要有手术“微创”的理念,但延长切口可以缩短患者的手术时间和病程,同样也是“微创”理念的延续。笔者认为:SAP合并IPN的手术往往较复杂且瞬息万变,切不可一味的坚持“微创”,而导致惨痛的局面。
在治疗SAP微创多元化的时代[23],小切口联合肾镜作为有效的治疗SAP合并IPN的方式之一,适用于临床广泛开展。但仍需结合患者病情,选择适合的方式进行个体化治疗。
