非转移性乳腺癌临床特征与Ki67表达的相关性
2021-02-22林鑫潘为涛
林鑫,潘为涛
乳腺癌是指原发于乳腺上皮组织的恶性肿瘤,是女性发病率最高的恶性肿瘤,其5年相对生存率约为73.0%[1]。且近年来,因不良的饮食结构和作息习惯,中国肥胖人群逐年增多,血脂异常相关疾病的患病率亦随之增加。相关报道显示,血脂高低可能对乳腺癌患者发生远处转移产生影响[2]。乳腺癌的发生发展是多因素共同作用的结果,其中重要的非遗传性内因素之一即为肿瘤生存的炎性微环境。而中性粒细胞(N)、淋巴细胞(L)均是参与炎性反应过程的重要细胞,可直观反映机体炎性反应程度。肿瘤细胞可释放各种细胞因子引起机体非特异性炎性反应[3]。近期已有学者研究认为[4-5],乳腺癌患者术前外周血N与L的比值(NLR)、血小板淋巴细胞比值(PLR)显著高于健康组。Ki67为组织病理免疫组化重要的内容之一,常作为临床判断肿瘤细胞增殖情况的指标,其数值越高则表示处于活跃状态的肿瘤细胞多,恶性程度越高,与肿瘤疾病愈后呈负相关性。2011年至目前,St.Gallen专家共识中,均以14%为Cut-off值,将>14%者定义为高表达,为提示愈后欠佳的预判指标。本研究拟通过回顾性研究,观察体质量指数(BMI)、NLR、血脂等因素与非转移性乳腺癌的Ki67表达水平的相关性,进一步探讨其对非转移性乳腺癌患者的预后预判价值。
1 资料与方法
1.1 临床资料 收集2018年7月-2019年7月福建省立医院收治的乳腺癌患者100例,年龄27~72岁,中位年龄51.4岁。所有患者均经术前CT影像学检查排除远处转移,且均经术后病理学检查证实为乳腺癌。是否发生区域淋巴结转移以术后病理为准。并排除存在其他器官原发恶性肿瘤、术前 3个月内存在感染、预期生存时间不足3个月的患者。
1.2 方法 回顾性分析患者年龄、体质量指数(BMI)、术前1周内血常规、血脂、术后分期、病理类型等。BMI=体质量(kg)÷身高的平方(m2),是目前国际上常用的衡量人体胖瘦程度的一个中立而可靠的指标,正常范围18.5~23.99 kg/m2,<18.5 kg/m2属过轻,24~28 kg/m2属过重,28~32 kg/m2属肥胖,>32 kg/m2属非常肥胖。NLR为乳腺癌患者术前末次外周血常规。血NLR Cut-off值采用以Ki67高低与否为终点作ROC曲线,并取其约登指数最大值所对应的NLR数值1.230为Cut-off值。混合性高脂血症(mixed hyperlipidemia,MHLP),即血清三酰甘油(TG)和总胆固醇(TC)水平均异常升高。血清TG参考值为<1.7 mmol/L,血清TC参考值为<5.2 mmol/L。
1.3 统计学方法 采用SPSS 16.0统计软件对数据进行处理。对所收集的100例非转移性乳腺癌患者的临床资料进行描述性统计分析;将年龄、术前血清NLR水平和血脂情况与Ki67水平进行χ2检验和Logistic回归分析。
2 结 果
2.1 乳腺癌术后病理情况 100例非转移性乳腺癌患者中,Ki67≤14%者20例,Ki67>14% 80例;浸润型乳腺癌43例,非浸润型乳腺癌57例。肿瘤原发灶大小(T)为T1~T295例,T3~T45例。术后病理证实存在区域淋巴结转移(N+)者41例,未发现区域淋巴结转移(N-)59例。
2.2 年龄、BMI、NLR、血脂与Ki67水平的单因素分析 BMI异常升高、NLR高水平、合并有混合性高脂血症(MHLP)的非转移性乳腺癌患者术后病理Ki67高表达(>14%)率较高(P<0.05)。见表1。术前血脂仅TG异常升高者11例,其中Ki67≤14% 3例(27.3%),仅TC异常升高者24例,其中Ki67≤14% 6例(25.0%),TG和TC均无异常者有36例,其中Ki67≤14% 9例(25.0%)。是否合并单一血脂异常(高TG血症或高TC血症)对Ki67的高低无影响(χ2=0.000,P>0.05)。
2.3 非转移性乳腺癌患者Ki67水平的多相关因素分析 Logistic回归分析结果显示,BMI、NLR和MHLP均为影响非转移性乳腺癌患者Ki67水平的独立危险因素(P<0.05)。见表2。
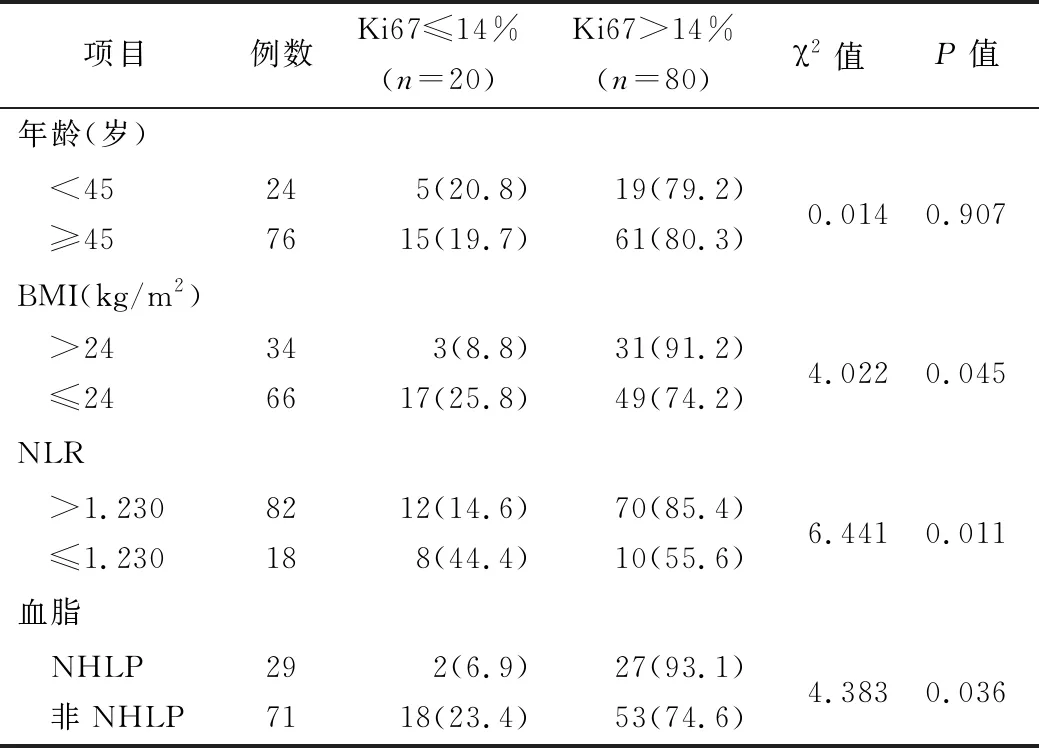
表1 影响非转移性乳腺癌病理Ki67水平的单因素分析
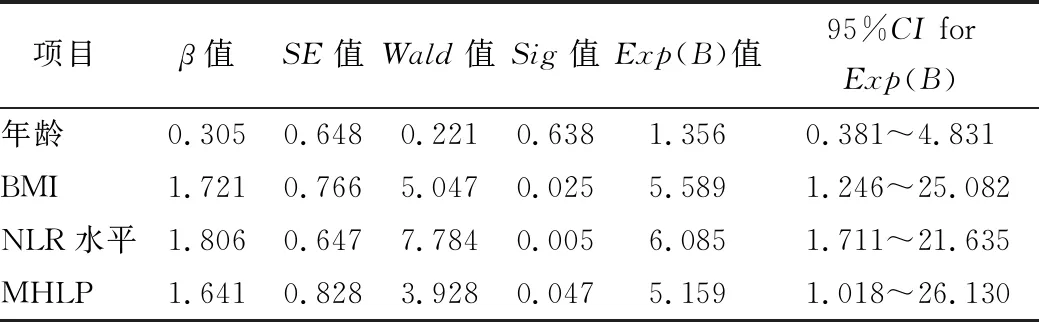
表2 非转移性乳腺癌病理Ki67水平的多因素Logistic回归分析
3 讨 论
众所周知,肿瘤疾病的病程和预后受患者首发时期肿瘤的分期、分化亚型等因素影响。近年来研究表明,肿瘤细胞可通过释放各种细胞因子引起机体非特异性炎性反应,营造并维持炎性微环境,促进肿瘤的恶性进展[3]。本研究结果显示,在非转移性乳腺癌患者中,高NLR患者Ki67高表达的发生率高于低NLR,而Ki67值高则表示处于活跃状态的肿瘤细胞多,故而提示该患者预后可能不良。这与其他相关研究报道相符[6]。而王腾等[7]研究结果亦显示,术前NLR能对乳腺癌根治术后的无疾病生存时间(DFS)产生影响,术前高NLR组患者其术后DFS较短。乳腺癌患者的NLR等指标对乳腺癌的转移有重要的参考价值[5]。但为NLR高低的Cut-off值具体定为多少更具有临床参考价值,这有待于进一步大数据的研究结果。而NLR由血常规计算获得,临床可操作性强,可多次动态检测。
随着现代医学的发展,乳腺癌的治疗已是多模式的个体化管理治疗。肥胖和血脂水平也是其中重要的控制指标。而BMI是目前临床上最常用的评价超重、肥胖的指标。超重可能增加包括乳腺癌等多种恶性肿瘤的发病率[8]。同时,国外有研究[9]以患癌小鼠和人乳腺癌组织为模型,发现肥胖促进癌转移的过程。肥胖者血液中由于免疫细胞分泌的瘦素、转化生长因子-β等相关因子浓度的上调,抑制了乙酰辅酶A羧化酶的活性,从而导致脂肪酸前体乙酰辅酶A的累积,进而改变了相关基因表达的蛋白水平,最终促进了乳腺癌的转移。这与本研究的高BMI乳腺癌患者其高Ki67水平发生率较低BMI显著性升高的结果相符,并从微观角度一定程度上解释了该现象。本研究结果显示,对于非转移性乳腺癌患者,虽然单一的高TG血症或高TC血症对乳腺癌患者Ki67高表达发生率未呈现显著性关联,但合并有MHLP者,其Ki67高表达率较无存在MHLP者要显著升高。陈妮娜等[10]研究显示,乳腺癌患者血脂浓度与Ki67表达息息相关。最终因素目前尚不明确,但有学者认为,这可能与血脂异常导致细胞膜稳定性下降、人体的免疫监视和免疫清除功能将受到抑制有关[11-12]。乳腺癌患者血脂水平允许控制至什么水平可解除其危险因素效应尚有待于进一步多中心、多学科、大样本量的大数据分析研究,从而更精确地为乳腺癌患者的日常血脂管控提供理论依据。本研究结果未显示出年龄分组、BMI、NLR水平及血脂情况对非转移性乳腺癌患者的术后病理是否是浸润型存在显著性关联。临床尚不能认为可通过年龄、BMI、NLR水平及血脂情况对乳腺癌患者病理是否是浸润型进行预判。查阅近期相关报道亦未发现相关阳性结果。但仍需待前瞻性、多中心、大样本量研究结果进一步明确之。
综上所述,非转移性乳腺癌患者可通过术前BMI、NLR、是否合并MHLP预估患者术后病理Ki67是否出现高表达状态,对其预后转归具有一定的预判价值。
