不同HbA1c水平急性胰腺炎患者临床特点及病情严重程度分析
2021-02-22庄文龙邓旭李勇黄茂盛
庄文龙,邓旭,李勇,黄茂盛
急性胰腺炎是多种病因导致胰酶在胰腺内被激活后引起胰腺组织自身消化、水肿、出血甚至坏死的炎性反应。急性上腹痛、恶心、呕吐、发热和血胰酶增高为其主要临床特点。随着饮食结构和和生活方式的改变,其发病率有升高的趋势。急性胰腺炎患者大多数病程呈自限性,20%~30%患者临床经过凶险,总病死率5%~10%[1]。胰腺是机体惟一分泌胰岛素的器官,所以胰腺疾病与糖尿病关系密切。全球2型糖尿病的发病率在不断上升,国际糖尿病联合会数据显示,目前全球约有4.15亿糖尿病患者,到2040年这一数字可能会增至6.42亿[2]。糖尿病并发急性胰腺炎往往较严重,且多数病例症状不典型,给诊断带来困难。且长期血糖控制不佳会引起胆囊排空障碍、胰管阻塞、Oddis括约肌功能障碍、胃肠激素紊乱、胃肠运动障碍、高脂血症、胰腺微循环障碍、继发感染,进而诱发胰腺炎[3]。糖化血红蛋白(HbA1c)是葡萄糖与红细胞中血红蛋白持续、缓慢且不可逆的进行非酶促蛋白糖化反应的产物,且相当稳定,不易分解,反映过去2~3个月的血糖平均水平,是反映长期血糖控制水平的主要指标。糖尿病和急性胰腺炎均是高患病率、高病死率的疾病,本研究比较HbA1c达标和不达标急性胰腺炎患者临床特点及病情严重程度。现报道如下。
1 资料与方法
1.1 一般资料 选取2016年12月-2019年7月南京医科大学附属宿迁第一人民医院行HbA1c检测的急性胰腺炎患者101例。参照《中国2型糖尿病防治指南(2017年版)》,空腹血糖4.4~7.0 mmol/L,非空腹血糖<10.0 mmol/L,HbA1c<7.0%为达标[2]。根据HbA1c水平是否达标,将101例患者分为达标组55例和未达标组46例。
1.2 选择标准 纳入标准:急性胰腺炎诊断标准参照2014年《中国急性胰腺炎指南》[4]:(1)急性腹痛、腹胀,并伴有恶心、呕吐等与急性胰腺炎相符合的临床症状;(2)入院后实验室抽血检查结果提示血淀粉酶和(或)脂肪酶活性至少高于上限值3倍;(3)腹部影像学检查提示胰腺周围组织浸润,胰腺肿大。排除标准:(1)伴有严重的糖尿病慢性并发症者;(2)合并严重心脏、肝、肾疾病者;(3)近期有细菌感染所致的炎性疾病,真菌感染所致的非细菌性感染性疾病;(4)有出血性疾病者;(5)慢性胰腺炎患者。
1.3 方法 查阅病例,比较2组患者一般资料和临床资料:(1)基本信息及基线相关指标:患者性别、年龄、住院时间、吸烟史、饮酒史,既往是否合并高血压、糖尿病、冠心病、肝肾功能异常、肿瘤等疾病;(2)实验室检查:入院时空腹血糖、HbA1c、肝功能、肾功能、血脂、血常规、C反应蛋白。
1.4 急性胰腺炎严重程度分级 参照2014年《中国急性胰腺炎指南》[4],轻症急性胰腺炎(MAP):不伴有器官功能衰竭及局部或全身并发症,通常在1~2周内恢复,病死率极低;中重症急性胰腺炎(MSAP):伴有一过性(≤48 h)的器官功能障碍;重症急性胰腺炎(SAP):伴有持续(>48 h)的器官功能衰竭。
1.5 急性胰腺炎严重程度床边指数(BISAP评分) BISAP评分包含血尿素氮、意识障碍(Glasgow昏迷量表评分)、系统性炎性反应综合征(SIRS)、年龄(岁)、胸膜渗出5项,24 h内出现1项记1分,总分5分,评分≥3分需考虑MSAP或SAP[5]。

2 结 果
2.1 2组患者一般资料比较 2组患者性别、年龄、吸烟史、饮酒史、既往高血压病史比较差异无统计学意义(P>0.05)。达标组患者住院时间短于不达标组,住院费用及既往糖尿病病史患者占比均低于不达标组(P<0.05)。见表1。
2.2 2组患者临床资料比较 2组患者胆石症占比、入院后首次丙氨酸氨基转移酶(ALT)、天门冬氨酸氨基转移酶(AST)、尿素氮、尿酸、白细胞计数、中性粒细胞百分比及血清钙离子比较差异无统计学意义(P>0.05)。达标组患者高脂血症、脂肪肝占比、C反应蛋白、三酰甘油(TG)、空腹血糖低于不达标组,肌酐高于不达标组(P<0.05)。见表2、表3。
2.3 2组患者病情严重程度比较 2组患者病情严重程度比较差异无统计学意义(P>0.05);达标组患者BISAP评分低于不达标组(P<0.05)。见表4。
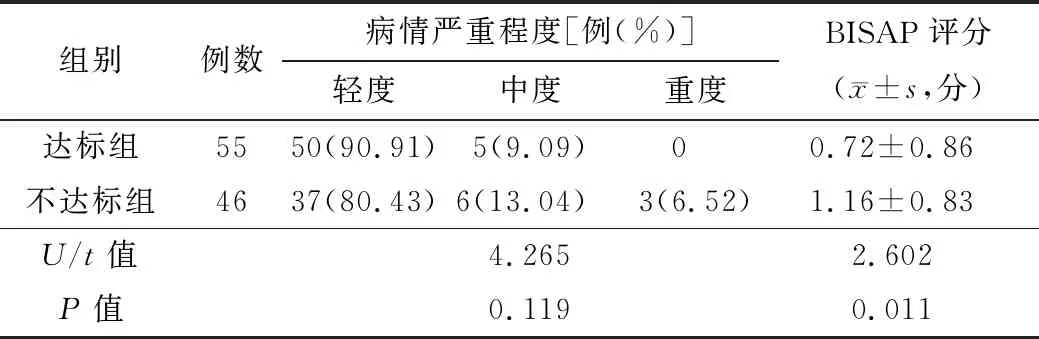
表4 2组患者严重程度比较
3 讨 论
急性胰腺炎是常见的急性胃肠道疾病之一,在美国每年大约花费26亿美元,给医疗系统带来巨大的负担,虽然大多数患者病情较轻,预后较好,但有15%~20%的患者发展为严重的临床病程,发病率和病死率较高[6]。患者时常同时存在胰腺内、外分泌功能不全,血糖代谢紊乱作为急性胰腺炎早期常见的临床表现早已引起国内外学者的重视[7]。Kasimu[8]认为随机血糖>150 mg/L较Ranson、Imrie和APACHEII评分能更简单、有效预测急性胰腺炎的严重性。APACHEII评分较复杂,有研究显示急性胰腺炎的严重程度随BISAP评分的增加而增加,可准确预测急性胰腺炎的病情严重程度,且ROC曲线提示BISAP评分可作为急性胰腺炎预后的良好预测指标[9-10]。
有研究发现,急性胰腺炎合并糖尿病患者的住院时间显著延长,但其急性胰腺炎的严重程度或住院病死率与非糖尿病患者无差异,糖尿病对急性胰腺炎的严重程度和自然病史的影响有限[11]。相反,很多研究发现,糖尿病患者急性胰腺炎风险增加,糖尿病与急性胰腺炎患者的严重程度和病死率增加有关[12-13]。既往有糖尿病病史或HbA1c高于6.5%的急性胰腺炎患者的病死率高于无糖尿病的患者[14]。国外有学者提出,葡萄糖耐量损伤对急性胰腺炎的发展和临床结果有影响,这种影响可能取决于高血糖的原因,以及糖尿病的严重程度、病程和治疗情况等,且急性胰腺炎早期高血糖原因复杂,可能与既往糖尿病血糖控制不佳、急性胰腺炎的严重发作对内分泌胰腺的损害及与危重疾病导致的相关的代谢异常等有关[13]。虽糖尿病在急性胰腺炎中发挥致病作用,但其作用机制尚不完全清楚,Solanki等[15]提出糖尿病患者高血糖加上胰岛素抵抗等影响因素导致胰腺腺泡细胞活性氧生成的增加可能为其致病机制之一,另一方面,糖尿病对急性胰腺炎的易感性可能由多种因素造成,因为急性胰腺炎的危险因素如饮酒、胆结石、肥胖和慢性胰腺炎也是糖尿病的危险因素。因此有学者认为糖尿病也是急性胰腺炎的危险因素之一[16-17]。

表1 2组患者一般资料比较

表2 2组患者生化指标比较

表3 2组患者炎性反应指标及合并症比较
白云磊等[18]研究显示,高TG水平的2型糖尿病患者发生急性胰腺炎的风险较TG水平正常的患者增加47.6%,应加强对2型糖尿病患者的血脂检测,针对伴高TG的2型糖尿病患者应积极控制血糖、血脂水平,以降低急性胰腺炎的发生率。徐玉龙等[19]提出早期检测空腹血糖及C反应蛋白并控制血糖水平,可能更有利于改善急性胰腺炎的预后。研究显示脂肪肝是中重度或重度急性胰腺炎的独立危险因素[20]。脂肪肝加重胰腺炎的机制尚不清楚,然而有学者已提出几个可能的过程,最主要的可能是脂肪肝通常伴有高脂血症,高脂血症可引起微循环紊乱、氧化应激、自由基积聚和(或)胰腺腺泡坏死[21]。BMI、血糖、血脂水平均与急性胰腺炎病情严重程度有密切相关性,可作为评估急性胰腺炎病情严重程度及预后的重要参考指标,积极控制体质量、控制血糖血脂水平在正常范围,对预防急性胰腺炎发生及阻止病情进展较为有利[22]。另一项纳入602例轻症急性胰腺患者的研究发现,体质量指数≥25 kg/m2、APACHE II≥5分、入院血糖水平≥11.1 mmol/L是轻症急性胰腺炎发展为中重症胰腺炎和重症胰腺炎的独立危险因素[23]。
本研究发现,HbA1c不达标组急性胰腺炎患者入院后C反应蛋白、合并糖尿病者、住院时间及住院总费用均高于达标组,但HbA1c水平与急性胰腺炎的严重程度不相关。可能与本研究为回顾性研究、样本量小,不是所有急性胰腺炎患者均进行HbA1c检测有关,以及未考虑糖尿病用药情况影响。因此,HbA1c与急性胰腺炎的病情严重程度是否相关,还需要进一步大样本研究。总之,血糖控制不佳易引起血脂等代谢紊乱,积极控制血糖、血脂,改善脂肪肝情况对减少重症胰腺的发生意义重大,糖尿病患者应提高控制血糖的意识及治疗的依从性,改善急性胰腺炎患者转归。
