“望月式”体位在腔镜乳腺癌手术中的应用
2021-01-27谭峰朱燕雯罗云峰许敬萍张普生
谭峰 朱燕雯 罗云峰 许敬萍 张普生
南方医科大学珠江医院1麻醉科,2乳腺外科(广州510282)
乳腺癌发病率占我国女性恶性肿瘤发病率的首位,死亡率的第五位[1]。自2003年以来,腔镜技术广泛应用于乳腺癌手术中[2-3],该技术有保护重要血管神经[4-5]的作用,并有效解决了传统手术难以克服的乳房美容效果问题。传统的标准手术体位,已无法满足腔镜乳腺癌手术的特殊需求。指南[6]推荐手术采用患者仰卧,肩背部垫高15°,患肢外展90°,或将上肢前伸,前臂屈曲固定于头架的体位,在临床应用中也存在患者体位相关安全防护及无菌要求等方面的不足。本研究团队在深入临床实践,结合相关研究的基础上,设计“望月式”体位应用于腔镜乳腺癌手术,对体位摆放耗时、术中体位调整次数、患者舒适度、皮肤压红发生率及患肢功能并发症进行临床比较。现报告如下。
1 资料与方法
1.1 纳入与排除标准选取2018年4月至2019年4月在我院乳腺外科行腔镜乳腺癌手术患者283例。纳入标准:(1)穿刺活检病理证实为乳腺癌的临床分期Ⅰ、Ⅱ期女性患者;(2)肿瘤最大径不超过3 cm;(3)临床腋窝淋巴结阴性(新辅助化疗后临床腋窝淋巴结阴性);(4)既往无腋窝手术及放疗史;(5)无其他恶性肿瘤史;(6)患者及家属均签署知情同意书。排除标准:(1)临床分期Ⅲ期及以上乳腺癌患者;(2)既往腋窝手术及放疗史;(3)患侧上肢损伤或手术史,上肢活动受限者;(4)患者有严重心肺功能疾病难以耐受手术者。
1.2 一般资料283 例患者均为单侧病变,术前穿刺病理活检确诊为乳腺癌,病理类型非特殊型浸润性癌260 例,黏液癌6 例,癌肉瘤1 例,Paget 病3 例,原位癌13 例。使用随机单盲方法,观察组采用“望月式”体位142 例,对照组采用传统体位141例,均在气管插管全身复合麻醉下行腔镜乳腺癌手术。本研究获得我院伦理委员会审核批准。两组患者年龄、身高、体质量、肿瘤最大径比较差异无统计学意义(P>0.05),具有可比性,见表1。
表1 两组患者基本情况比较Tab.1 Comparison of patient characteristics between two groups ± s

表1 两组患者基本情况比较Tab.1 Comparison of patient characteristics between two groups ± s
组别观察组对照组P 值年龄(岁)49.5 ± 9.7 49.3 ± 10.4 0.56身高(cm)156.3 ± 4.3 156.6 ± 4.3 0.62体质量(kg)56.8 ± 6.0 57.1 ± 6.0 0.86肿瘤最大径(mm)18.4 ± 4.8 19.1 ± 5.0 0.416
1.3 研究方法
1.3.1 “望月式”体位设计(1)体位设计[7]:患者取仰卧位,骶尾部超出手术床背板,至腿板折叠处5 cm;待气管内全麻完成后,调整患侧躯干与手术床沿于同一垂直面。体位垫抬高患侧躯干约20°,健侧躯干使用骨盆固定架于髂骨处固定。患侧上肢上举、外展,肘关节呈90°,使前臂位于双眼上方。于平患侧外耳道处固定麻醉头架,用棉布/棉垫包裹患侧上臂下1/3、前臂及手部,绷带/固定带缠绕于麻醉头架上,保持腋窝皮肤展平。健侧上肢自然外展并固定于托手架上。患侧下肢与躯干位于同一直线上,健侧下肢外展,调整、固定双下肢约成45°夹角。(2)体位评价:体位摆放完成后患者躯干固定,不随手术操作而滑动;术野腋窝淋巴脂肪组织暴露清晰,术者操作舒适便捷;患者术后恢复仰卧位后,固定部位无明显压痕,骶尾部无发红。
1.3.2 “望月式”体位操作团队参与本研究团队成员共8 人,包括3 名手术医生和5 名手术室护士,负责两组体位安置操作。以工作坊形式,同质化完成体位操作培训、考核。
1.3.3 观察组手术体位观察组采用改良“望月式”体位。(1)术前评估患者皮肤完整性,双侧肩关节和髋关节活动度,上肢运动及感觉情况。(2)患者仰卧,自行调整骶尾部位置,超出手术床背板与腿板折叠处5 cm。(3)麻醉后,4 人同时移动患者,完成“望月式”体位摆放。“望月式”体位摆放见图1、2。
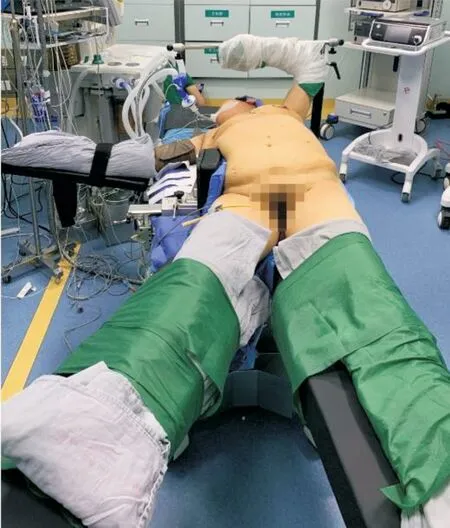
图1 “望月式”体位摆放整体观Fig.1 Total view of position“looking at the moon”

图2 “望月式”体位摆放步骤Fig.2 Placement steps of position“looking at the moon”
1.3.4 对照组手术体位对照组采用推荐手术体位。(1)患者仰卧,患侧肩背部垫高15°,必要时术中调整手术床向健侧倾斜。(2)患侧上肢前伸,前臂屈曲90°固定于头架上。(3)健侧上肢外展,固定于托手架。
1.4 观察指标
1.4.1 体位摆放指标从体位摆放操作开始到体位固定结束,记录体位摆放耗时及术中根据术者要求体位调整次数。
1.4.2 围手术期特征比较两组手术时间、术中出血量、术后引流时间及总引流量。
1.4.3 患者舒适度术后即刻检查患侧上肢及躯干皮肤完整性,患侧上肢皮肤红痕、皱褶,上肢肿胀程度,手术体位改变程度(下滑程度、侧偏程度);术后72 h 观察患侧上肢肿胀程度,神经损伤情况(上肢麻木、疼痛,手指灵活度),肌肉损伤情况(上肢活动、腰背部疼痛)。
1.4.4 医生满意度术后请手术医生与麻醉医生填写“满意度调查问卷”,评价5 个方面的满意度:手术体位固定速度、手术体位安全性、医生操作舒适度、体位摆放是否有利于手术/麻醉开展、是否有利于观察病情。每个问题选项为1 ~5 分,分别代表“不满意”、“无差别”、“基本满意”、“满意”、“非常满意”,总分最高25 分,最低5 分。总分>20 为满意,总分10 ~20 分为一般满意,总分<10 分为不满意。计算每份问卷的总分并进行统计比较。
1.5 统计学方法使用SPSS 20.0 进行数据统计分析,计量资料以(x±s)表示,采用独立样本t检验;计数资料以例表示,采用χ2检验,P<0.05 有统计学意义。
2 结果
2.1 “望月式”体位设计通过测量体位相关数据,利用三角函数计算,获得“望月式”体位摆放测量结果:患侧躯干垫高约8.8 cm,与床面成角约20°,患侧上肢外展27.5°,上举115°,见表2。

表2 “望月式”体位摆放测量结果Tab.2 Results of position“looking at the moon”
2.2 体位调整次数及体位摆放耗时比较两组体位摆放耗时中,观察组优于对照组。观察组术中无需调整手术体位,对照组则需根据手术进程调整体位,见表3。
表3 两组手术体位调整次数及体位摆放耗时比较Tab.3 Comparison of adjustments and time consuming between two groups ± s

表3 两组手术体位调整次数及体位摆放耗时比较Tab.3 Comparison of adjustments and time consuming between two groups ± s
组别观察组对照组P 值体位调整次数(次)0 1.50 ± 0.60<0.01体位摆放耗时(min)9.51 ± 0.86 12.60 ± 1.99<0.01
2.3 围手术期特征比较283 例患者无中转开放手术病例,观察组手术时间优于传统体位组(P<0.05);两组术中出血量、术后引流量及术后引流时间差异无统计学意义(P>0.05),见表4。
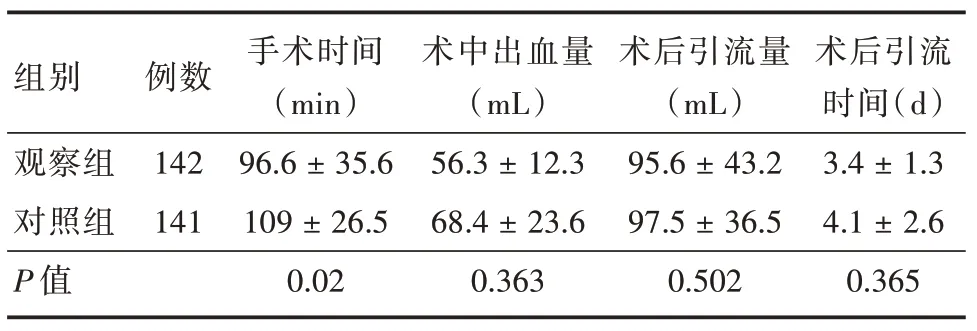
表4 两组围手术特征比较Tab.4 Perioperative characteristics of two groups x ± s
2.4 术后患者舒适度比较比较两组患者的术后即刻检查和术后72 h 观察情况,观察组患者舒适度优于对照组(P<0.05),见表5、6。

表5 两组患者术后即刻情况对比Tab.5 Complication after operation in two groups例

表6 两组患者术后72 h 情况对比Tab.6 Complication of 72 hours after operation between two groups例
2.5 术后医生满意度比较改良体位组手术医生满意度为98.6%,麻醉医生满意度为97.9%,均优于传统体位组,见表7。
2.6 随访结果随访3 ~6 个月,中位随访时间为5 个月,两组患者上肢活动度良好,无上肢淋巴水肿及上肢静脉血栓形成病例。
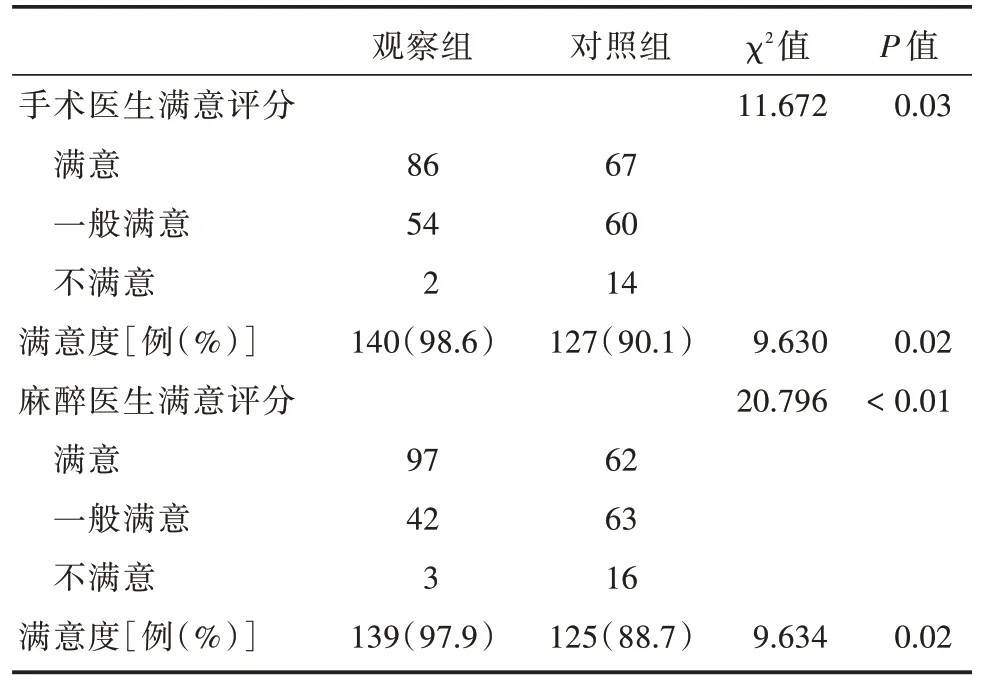
表7 两组医生满意度比较Tab.7 Comparison of doctor satisfaction between two groups例
3 讨论
3.1 提高腔镜乳腺癌手术的安全性腔镜技术应用于乳腺癌外科治疗,能有效保护肋间臂神经以及减少腋窝损伤[8],减少上肢淋巴水肿等并发症,缩小手术创面损伤范围[9-10],且通过缩短手术切口,能取得良好美容效果,进而改善乳腺癌患者术后的生活质量[11-12]。腔镜手术也同样需要良好的手术视野区域暴露和清晰度。综合乳腺生理解剖特点,腔镜手术操作时需人为制造腔镜器械在体内的操作腔隙,并提供足够的体外无菌空间满足器械移动需求。对照组采用指南推荐的体位方法,术中因腋窝区域无法完全展开,存在体内腔隙脂肪堆积、肋间臂神经暴露不清等缺陷,增加了手术操作风险。观察组将腋窝平展纳入标准体位摆放的重要评价指标,通过改进患侧上肢上举和外展的角度[13],松弛胸大肌的同时,在生理角度范围内扩展腔内器械的活动空间,保证肋间臂神经被拉直并与躯干水平面平行,有利于保护肋间臂神经以及辨别术区空间位置,避免误伤重要的血管、淋巴管和神经组织。同时,观察组根据腔镜器械工作杆的活动度,设计的患侧躯干抬高角度,通过保障腔镜器械体外移动空间的无菌性,从而降低术后感染风险。两组患者在腔镜手术中的出血量及术后引流情况中无明显差异,但观察组手术时间明显短于对照组。改进的“望月式”体位能够通过放松腋窝组织,满足腔镜手术术野暴露需求,有效缩短手术操作时间,保障手术安全。
3.2 提高腔镜乳腺癌手术患者的安全与舒适度手术体位是确保手术顺利实施的关键环节,满足手术操作需同时维持患者正常的心血管系统、呼吸系统等重要器官功能[14]。全麻状态下,患者全身肌肉处于松弛状态,生理反射减弱[15],无法应对因体位安置操作造成的推拉。肢体在缺乏有效防护措施时出现肢体下滑,会导致牵拉过度造成的肌肉甚至臂丛神经及桡神经损伤[16-17]。朱晓丽等[18]建议在无菌状态下将手臂置于手术野旁,根据手术进度随时调整上肢位置的方法。刘秋荣等[19]设计出展望式体位,将前臂固定于麻醉头架,减少术中的上肢牵拉,降低因体位造成的肌肉神经损伤。本研究在上述体位研究基础上进行体位改进,因体位安置后观术野呈一侧上肢上举、外展状,形似“猴子望月”而命名“望月式”体位。对照组垫高患者肩背部时,躯干与头颈无法保持在同一水平线,容易导致颈部、腰背部的肌肉损伤;术中调整手术床向健侧倾斜,腰背部体表皮肤、患者肢体均可因牵拉移位,造成皮肤红痕、皱褶等损伤,甚至患肢功能性损伤。观察组通过数据测量,设计患侧整体躯干抬高20°,患肢外展25 ~30°、上举115 ~120°,肘关节呈90°,前臂置于双眼前方。观察组将体位固定安全纳入研究内容,强调骨盆固定架加软垫固定于健侧髂前上棘骨性结构处,解决重力及术中操作影响因素,避免术中躯体移位;通过避免固定架压迫肋软骨区域,保持胸廓的呼吸循环;患肢保持腕关节处于休息位,避免肘关节过度内收,在采用手术巾/棉垫进行包裹保护后,松紧适宜缠绕固定于麻醉头架上,避免皮肤与金属直接接触造成电烧灼以及过度加压影响上肢静脉循环。改进的“望月式”体位,通过提高体位的安全性和舒适度以规避术中或术后并发症,亦可减轻手术患者的心理负担[20-21],对于缩短平均住院时间具有临床意义。
3.3 提高医护操作便捷满意度通过测量与计算,规范腔镜乳腺癌手术体位的摆放流程,建立摆放标准与评价方法。在体位摆放过程中,观察组体位调整次数少,无需反复搬动患者,较对照组更加省时省力。术中因无需调整手术床向健侧倾斜满足腔镜手术的操作需求,不但减轻了观察组台下护士工作负担,手术医生亦无需暂停手术操作等待体位调整,麻醉医生也避免了因术中临时调整手术体位带来的麻醉风险。改进的“望月式”体位,通过优化医护操作的便捷性,从而提高手术团队满意度。
综上所述,本研究中设计的“望月式”体位,能有效提高腔镜乳腺癌手术安全性,并具有术野暴露佳、体位相关并发症少、患者舒适度高等优点。但“望月式”体位摆放过程中,仍需多名手术团队成员共同配合,搬动、调整患者体位。因此,研究团队拟研发新型体位防护用具,在保障手术安全和舒适度的同时,进一步优化体位摆放所需人力与时间,缩短麻醉时间,减少麻醉相关并发症的发生。
